
Tái tưới máu và tái nhồi máu
CÁC ĐIỂM CHÍNH
■ Nên chỉ định chụp mạch vành hồi cứu nếu không có bằng chứng ECG thay đổi sau tái tưới máu trước 60 phút sau các biện pháp tiêu huyết khối, đặc biệt ở những bệnh nhân có vùng cơ tim nguy cơ thiếu máu/nhồi máu lớn
■ Bằng chứng trên ECG của sự tái tưới máu: (a) Đoạn ST hạ hơn 50% mà không tăng lại HOẶC (b) Đảo ngược cuối sóng T
■ Nếu sự thuyên giảm của cơn đau ngực không kèm theo bất cứ bằng chứng đoạn ST hạ hơn 50% hoặc Đảo ngược cuối sóng T , không được chẩn đoán tái tưới máu ở bệnh nhân này
TỔNG QUAN
Hệ động mạch lớn và tuần hoàn vi mạch
Phương pháp tái tưới máu được định nghĩa là sự tiếp cận cấp tính để tái tưới máu cơ tim , phụ thuộc vào 2 nhân tố : (a) Tái tưới máu ngoại tâm mạc liên quan đến mạch máu lớn (IRA) và (b) Tái tưới máu tuần hoàn vi mạch , có thể bị tổn thương bởi sự thiếu máu cơ tim và khi tái tưới máu (hiện tượng không hồi lưu trong mạch vành) gây cản trở máu đến mao mạch vành
Tình trạng huyết động và tuổi là 2 yếu tố dung để tiên lượng bệnh nhân sau ra viện. Chỉ định ECG tối ưu nhất cho các bệnh nhân NMCT đã xuất viện là sự trở về bình thường của đoạn ST. Dự đoán tổng quan trong trường hợp tái tưới máu cơ tim thất bại là dấu hiệu đoạn ST trở về bình thường (chênh xuống so với đoạn ST chênh tối đa lúc đầu giai đoạn NMCT cấp)
Phân độ TIMI trong bệnh mạch vành lớn (IRA)
Bệnh mạch vành lớn rõ rang đuợc xác định bằng hình ảnh chụp mạch vành. Xác định hình ảnh mạch vành được hệ thong bằng độ TIMI :
■ TIMI-0 = không có dòng chảy.
■ TIMI-1 = Có tín hiệu xâm nhập của thuốc cản quang nhưng không có tái tưới máu.Bệnh nhân có ST chênh lên trường diễn và tiên lượng xấu và phải được lên kế hoạch PCI hồi cứu.
■ TIMI-2 = Tái tưới máu một phần.Những bệnh nhân này có biến đổi đoạn ST và có tiên lượng trung gian giữa TIMI 0/1 và TIMI 3.
■ TIMI-3 = Tái tưới máu hoàn toàn . Những bệnh nhân này thường( nhưng không phải luôn luôn) có biến đổi đoạn ST .TIMI 3 sau tái tưới máu liên quan đến tỷ lệ tử vong và biến chứng suy tim toàn bộ thấp hơn. Nhưng giá trị tiên lượng có thể không phụ thuộc vào biến đổi đoạn ST.
Trước khi đánh giá cho bệnh nhân xuất viện, TIMI nhỏ hơn TIMI 3 cho thấy tái tưới máu thất bại. Sau biện pháp tái tưới máu cho bệnh nhân NMCT cấp , TIMI-3 liên quan với tỉ lệ tử vong trong 30-42 ngày là 3,6%, ngược lại với TIMI-2 (6.6% tử vong) và TIMI-0/1 (9.5% tử vong) .
TIMI đánh giá hệ thống
TIMI frame count (TFC) đánh giá có hệ thống phân loại TIMI . TFC xác định chính xác số lượng thuốc qua các đoạn của động mạch vành lớn theo thời gian thực .
Phân độ tái tưới máu cơ tim vi mạch TIMI
TIMI và TFC liên quan chặt chẽ với nhau bởi bệnh mạch vành hẹp mạn tính và huyết khối mạch vành , trước vi mạch vành .Trong khi đó vi mạch vành được xác định chính xác bởi sự xuất hiện trên hình ảnh cơ tim – đánh dấu nổi bật vùng cơ tim bằng thuốc cản quang – “Cơ tim phản quang” Cách tiếp cận có hệ thống với phân độ (TMP) từ 0 – 3 bao gồm
■ TMP độ 0 = không có tái tưới máu mao mạch vành
■ TMP độ1 = thuốc cản quang thấm nhưng không rõ rang
■ TMP độ 2 = thuốc cản quang thấm chậm
■ TMP độ 3 = thuốc cản quang thấm đều bình thường
Một động mạch vành tái thôngcó thể có điểm TIMI 3 nhưng TMO 0 hoặc 1; những bệnh nhân này có ST chênh cao trường diễn trên ECG. Điểm TMP 3 có tiên lượng tốt , không phụ thuộc vào điểm TIMI.
ECG CHẨN ĐOÁN ĐOẠN ST TÁI TƯỚI MÁU
Với một động mạch vành lớn đã tái thông và hệ thống vi mạch vành chưa bị tổn thương, Đoạn ST thường hạ thấp nhanhvà gần đường đẳng điệntrong 3 giờsau tái tưới máu ( Ca 27-1). Gần 80% số ca tái tưới máu mạch vành lớn cho thấyđoạn ST trở về bình thường 50% trong 90 phút. 20% trong số đó có tổn thương vi mạch vành; tiên lượng xấu như tắc mạch vành lớn IRA. Ngược lại Động mạch vành lớn chưa được tái thong cho thấy đoạn ST hạ từ từ và giữ nguyên ở một mức nào đó, có hoặc không có chênh lên. ST hạ xuống mà không có tái tưới máu động mạch vành lớn chứng tỏ tế bào cơ tim đã chết, và xảy ra khoảng từ 6-12 giờ sau tắc.
ST hạ thấp có giá trị tiên lượng cho mạch vành đã được tái tưới máu, đặc biệt ở những bệnh nhân có ST chênh lên > 4mm. Trước và trong khi tái tưới máu đoạn ST thường chênh cao trước khi hạ thấp xuống dường đẳng điện, thường kèm đau ngực gia tăng. Một vài bệnh nhân có triệu chứng“tái tưới máu chu kỳ,” tái tưới máu sau đó tái tắc mạch vành. Trường hợp này có thể xảy ra khi đã điều trị hoặc chưa điều trị. Tái tưới máu chu kỳ có thể xảy ra ở 25% đến 30% số bệnh nhân NMCT cấptrước tái tưới máu và được phát hiện bằng cách theo dõi liên tục đoạn ST.
Sóng T Tái Tưới Máu
Ở các bệnh nhân NMCT cấp đã tái tưới máu, Sóng T đảo nghịch ở cuối thường xảy ra nhanh (trong vòng 90 phút) ở các chuyển đạo có ST chênh lên tối đa, và trước khi ST hạ thấp xuống đường đẳng điện. Ngược lại, NMCT cấp chưa được tái tưới máu, 90% bệnh nhân cho thấy song T đảo từ từ (48-72 giờ) với một sóng T sâu < 3mm.Nếu có vùng cơ tim bị tổn thương , được định lượng bởi Troponin tang, sóng T đảo ở cuối tiến triển thành song T đảo sâu sau 48 giờ đầu ở bệnh nhân NMCT cấp . Theo đó, song T đảo sớm (< 24h) liên quan đến việc tắc động mạch vành lớn rõ ràng hơn, mức độ tái tưới máu tốt hơn, và điều trị ổn định ở bệnh viện tốt hơn bệnh nhân có song T đảo muộn.Trong một vài bệnh nhân được tái tưới máu rất sớm và rất ít tế bào cơ tim chết, được định lượng bằng Troponin, có thể không có sóng T đảo , đảo rất muộn, hoặc đảo nghịch nghich đảo
Theo Dõi Liên Tục Trong Quá Trình Tái Tưới Máu
Theo dõi lien tục quá trình tái tưới máu có thể bao gồm theo dõi 5 yếu tố 1) ST hạ thấp hoặc phục hồi ngang đường đẳng điện 2) Sóng T đảo ở cuối 3) Không còn đau ngực 4) Rối loạn nhịp lien quan đến tái tưới máu 5) Men tim.
1. ST phục hồi
Đoạn ST phục hồi hay hạ thấp là dấu hiệu tốt nhất cho sự tái tưới máu thành công. Đoạn ST có thể được theo dõi liên tục hoặc với các ECG làm định kỳ mỗi 5 phút sau khi dung tiêu huyết khối. Nếu ST chênh > 4mm và không phục hồi ³ 50% trong vòng 60 phút và không có song T đảo ở cuối, TIMI 3 dường như không đạt được và cần phải PCI hồi cứu
Monitoring đoạn ST là phương pháp tốt nhất để khảo sát sự thay đổi đoạn ST.Chọn 1 chuyển đạo có ST chênh cao nhất, đánh giá mức độ chênh lên của đoạn ST liên tục , và theo dõi mức cao nhất và mức thấp nhất .Theo quy ước, ST chênh lên đo ở monitor tại điểm cách điểm J 80ms.
ST phục hồi ³ 50% từ mức cao nhất-STchênh lên đạt đinh trong vòng 60 phút và không kèm tái chênh lên là yếu tố dự đoán tái tưới máu thành công.Những bệnh nhân này không cần chụp mạch vành sớm hoặc PCI hồi cứu. ST phục hồi ³ 50% hoặc hơn có gía trị dự đoán dương tính cho TIMI 2 hoặc 3 khoảng 87%
ST phục hồi < 50% ® cần PCI hồi cứu. Giá trị dự đoán âm tính –tắc mạch và không phục hồi 71%.(71% bệnh nhân không cho thấy ST phục hồi ³ 50% có tắc mạch vành và 29% có TIMI 2 hoặc 3).Các bệnh nhân này được chỉ định PCI hồi cứu.QUan trọng nhất , ST phục hồi < 50% với không kèm theo T đảo ngược ở cuối cho thấy TIMI 0-2 với giá trị dự đoán dương tính là 86% TIMI 3 mới chứng tỏ tái tưới máu thực sự thành công. Những bệnh nhân có ST chênh lên trường diễn (phục hồi < 50%), 14% có TIMI 3 nhưng vẫn tiếp diễn
ST chênh lên gây ra do tổn thương vi mạch vành. ST chênh lên tối đa hoặc chênh lên lúc đầu càng lớn thì độ dự đoán chính xác càng cao.
Mặc dù ECGs định kỳ được đánh giá thấp hơp so với monitoring đoạn ST , nếu tiếp tục monitoring không khả thi. Việc ghi lại ECGs định kỳ mỗi 5 phút từ lúc tiêu huyêt khối là một giải pháp thay thế tối ưu. Sử dụng một chuyển đạo với ST chênh lên cao nhất và xác định sự phục hồi từ mức ST chênh cao nhất. ST phục hồi > 50% trong 60 phút sau khi điều trị là dấu hiệu tốt dự đoán tái tưới máu thành công. ST phục hồi hoàn toàn chắc chắn tái tưới máu nhưng xảy ra muộn hơn 60 phút sau điều trị
2. Sóng T đảo ở cuối
Xem chương 8
Sóng T đảo ở cuối trong 90 phút đầu tiên là một dấu hiệu chỉđiểm đặc hiệu cho tái tưới máu thành công và gần có độ nhạy gần 60%. Nếu các chuyển đạo với ST chênh lên tiến triển thành song T đảo ở cuối trong 60 phút sau khi tiêu huyết khối, tái tưới máu có tỷ lệ thành công cao

Bởi vì sóng T đảo thường cho thấy có một vài vùng cơ tim đã bị tổn thương , ST phục hồi nhanh mà không có sóng T đảo có thể là bằng chứng tái tưới máu xảy ra trước khi tế bào cơ tim chết, ở những ca như thế này, men tim có thể không tăng. Sóng T đảo ở cuối thường xảy ra trước khi ST phục hồi hoàn toàn
Sóng T đảo sâu , toàn thể (> 3 mm) cho thấy tái tưới máu muộn hơn so với Sóng T đảo ở cuối. Sóng T đảo ở cuối cho thấy sẽ tiến triển thành sóng T đảo toàn thể. Sóng T đảo sâu và toàn thể không cần theo trước bởi ST chênh lên, mặc dù thường không tiến triển tạo sóng Q nếu không có ST chênh lên. Sóng T đảo toàn thể xuất hiện sau khi ST phục hồi hoàn toàn
Sóng T đảo cũng thường gặp ở những bệnh nhân có bệnh mạch vành mạn tính. Sóng T đảo cùng sự xuất hiện song Q sâu, đặc biệt sóng QS, có thể là một trường hợp tái tưới máu muộn trong NMCT cấp hoặc NMCT cấp chưa được tái tưới máu đang tiến triển. Những sóng T đảo này thường < 3mm, đối nghịch với sóng T đảo trong trường hợp NMCT cấp đã được tái tưới máu, thường > 3mm Với NMCT cấp vùng sau thực, Nếu sóng T dương tính trước khi tái tưới máu và ST phục hồi, tái tưới máu thường gây nên sóng T cao rộng ở các chuyển đạo ngực nhất là V2 hơn lúc trước đó. Đây là vùng đối xứng với thành sau thực. Tái nhồi máu ở những ca này không gây ra sóng T đảo. Nếu sóng T không đảo toàn thể trước khi tái tưới máu, tái tưới máu thường gây ra sóng T giả bình thường (dương tính) và trở nên cao và rộng hơn trước đó, tái nhồi máu gây ra sóng T tái đảo ngược toàn thể (ca 27-1)
3. Giảm đau ngực
2 nghiên cứu cho thấy sự giảm hoàn toàn đau ngực , thường khởi đầu với triệu chứng đau tang thoáng qua , có giá trị tiên lượng tốt khoảng 84-96% cơ hội tái tưới máu. Tuy nhiên , giảm đau ngực với không kèm phục hồi đoạn ST cũng như song T đảo ở cuối cho thấy bệnh nhân có vẻ chưa được tái tưới máu . Nếu đau ngực giảm, theo dõi nhiều ECG , chỉ định chụp mạch vành hồi cứu nếu không có bằng chứng ECG cho thấy bệnh nhân đã được tái tưới máu Với giảm đau ngực tự nhiên , không trì hoãn tái tưới máu trừ khi kèm theo ST phục hồi tốt
■ ST chênh lên tăng, không thay đổi hoặc ST phục hồi < 25% , tiếp tục các biện pháp tái tưới máu
■ ST phục hồi 25-50% hoặc sóng T đảo ở cuối , theo dõi nhiều ECG và tiếp tục theo dõi cho đến khi thấy ST phục hồi ³ 50%
■ ST phục hồi 50-100% , biện pháp tái tưới máu có thể được cân nhắc, đánh giá kỹ hơn, đặc biệt là theo dõi liên tục đoạn ST Giảm đau ngực có giá trị dự đoán thấp, vì đau ngực kéo dài không nhất thiết trên bệnh nhân tắc mạch vành kéo dài.
4. Loạn nhịp do tái tưới máu Việc xuất hiện nhip tự thất gia tốc (AIVR) cho thấy tái tưới máu thành công đặc hiệu 97% nhưng chỉ nhạy 45%. Một cơn nhanh thất đột ngột cũng có thể cho thấy tái tưới máu thành công
5. Men tim trong các trường hợp được tái tưới máu Chương 29
Quản lý
Một phương pháp đánh giá y học dựa vào các thử nghiệm ngẫu nhiên cho thấy can thiệp mạch vành hồi cứu ở các bệnh nhân tái tưới máu thất bại giảm biến chứng suy tim toàn bộ,tử vong, và tái nhồi máu, mà không có bất kỳ tác dụng phụ nào. Thử nghiệm này được đưa ra không kèm theo công nghệ mới nhất và kèm theo thời gian kéo dài từ lúc tiêu huyết khối đến lúc hồi cứu Vào thời đại của thuốc chẹn thụ thể GPIIb-IIIa và đặt mạch vành , chúng ta hầu như khuyến cáo PCI hồi cứu cho những bệnh nhân tái tưới máu thất bại khi đã được chứng minh bởi ECG trước đó hoặc sự điều trị kéo dài không ổn định của bác sĩ lâm sang. Nếu TIMI 3 hiện diện nhưng TMP thấp, điều trị với thuốc dãn mạch, kháng ngưng kết tiểu cậu và các yếu tố kháng đông.
TÁI NHỒI MÁU
Mỗi khi tái tưới máu thành công, cần theo dõi đoạn ST để ngăn ngừa tái nhồi máu.Các triệu chứng không thuyên giảm trong các trường hợp tái nhồi máu và nhiều cơn NMCT cấp tái diễn không có triệu chứng. Nếu việc tiếp tục monitor đoạn ST không khả thi, làm nhiều ECGs định kỳ mỗi 30-60 phút cho đến khi sự ổn định của bệnh nhân được chắc chắn.Ít nhất làm ECG mỗi 1h trong nhiều giờ sau tái tưới máu
Đặc điểm ECG trên bệnh nhân tái nhồi máu
Mội bệnh nhân NMCT cấp có một “dấu hiệu thiếu máu khác nhau” chẳng hạn như tái nhồi máu ở cùng 1 mạch máu cùng vị trí cho thấy dấu hiệu ECG giống nhau. Nên tái nhồi máu cho thây sự đối nghịch với tái tưới máu trên ECG như sau:
■ Sóng T giả bình thường nhanh chóng lúc đầu, Sóng T đảo trở nên dương tính.
■ Đoạn ST tái chênh lên
Chú ý: Viêm màng ngoài tim vùng sau nhồi máu (PIRP) có thể giả tái nhồi máu (chương 28) .Nó được định hình bằng sự giả bình thường từ từ của song T hoặc song T dương tính trường diễn ở những chuyển đạo có ST chênh lên cao nhất,từ 24-72h. PIRP không có ST chênh lên kéo dài ở nhiều chuyển đạo như viêm màng ngoài tim đặc hiệu Ca 27-3, tái nhồi máu
Quản lý
Tái nhồi máu sau tiêu huyết khối cần phải lặp lại tiêu huyết khối hoặc ưu tiên hơn chụp mạch vành hồi cứu ± PCI.
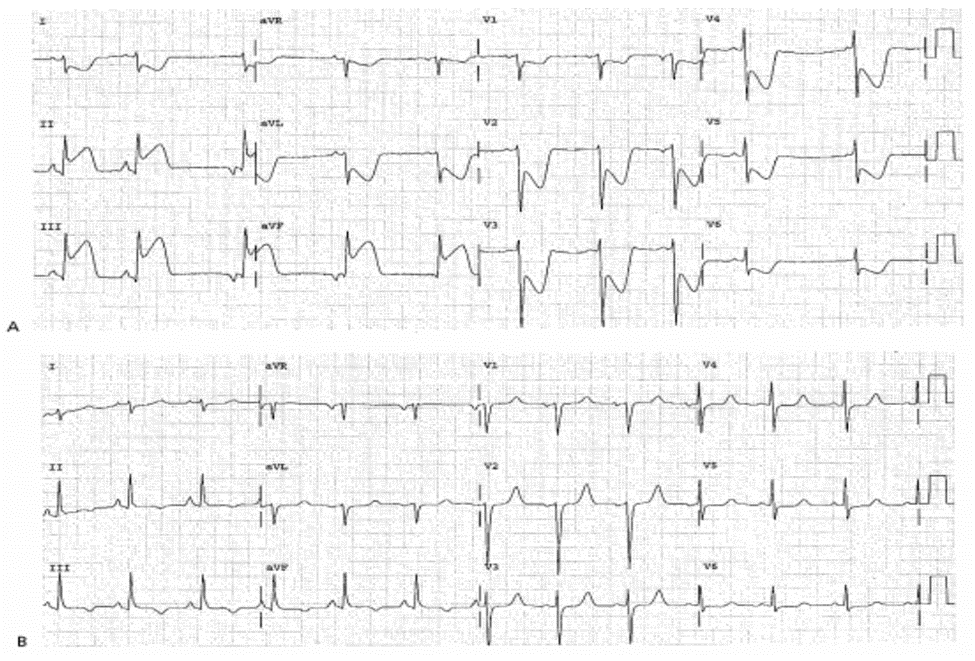
Case 27-1
Đoạn ST phục hồi hoàn toàn cho thấy bệnh nhân tái tưới máu nhanh hoàn toàn với điểm TIMI 3
Tiền sử
Một người đàn ông 45 tuổi nghiện thuốc lá với Tiền sử bắt cầu nối chủ vành một nhánh 4 năm trước nhập viện với tình trạng đau ngực bên trái dữ dội xuất hiện trước đó 1,5 tiếng và không đỡ đau khi dùng 4 viên nitroglycerins ngậm dưới lưỡi.
ECG 27- 1A (Type 1a)
■ ST chênh lên: II, III, aVF; ST chênh xuống: aVL, V1—V6, được chẩn đoán nhồi máu cơ tim cấp vùng sau dưới và sau thực.
Diễn tiến lâm sàng
ECG bên phải cho thấy ST chênh lên 3mm ở V3R—V6R, được chẩn đoán nhồi máu cơ tim cấp vùng rộng sau dưới và sau thực thất phải. ST chênh xuống ở V4—V6 có thể là hình ảnh đối xứng với ST chênh lên ở bên phải. Bệnh nhân được dùng thuốc tiêu sợi huyết trong vòng 10 phút sau khi đo ECG 27-3A.
ECG 27-1B (Type 2)
20 phút sau khi dùng thuốc tiêu sợi huyết
■ ST trở về bình thường và không còn chênh lên hoặc chênh xuống.
■ Sóng T thấp, đảo ngược và đối xứng: II, III, aVF, hướng tới sự tái tưới máu. Chú ý sóng T dương tính ở V2, cho thấy đã tái tưới máu thành công vùng sau thực.
Diễn tiến lâm sàng
cTnI đạt đỉnh 2,7ng/mL, cho thấy vùng tổn thương cơ tim là nhỏ nhất
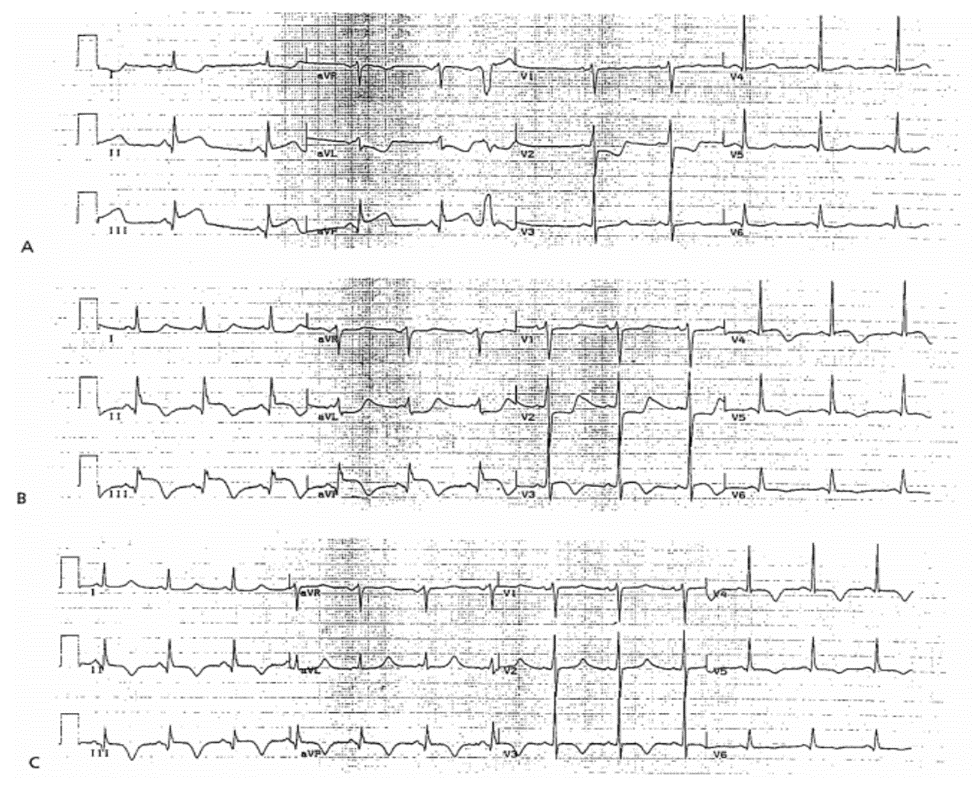
Case 27-2
Tái Tưới Máu Chứng Minh Bởi Sóng T Đảo Ở Phần Cuối, Mặc Dù Tăng ST Chênh Lên Bệnh sử Bệnh nhân nam 69 tuổi biểu hiện đau ngực.
ECG 27-2A (Type 1a)
■ ST Chênh lên: II, III, aVF, cao nhất 2mm ở II; và ST Chênh xuống: aVL, V2 – V3, chẩn đoán là AMI thành sau dưới. Thang điểm ST (Tổng ST chênh lên và chênh xuống) là 7. Bác sĩ lâm sàng đã điều trị tPA ngay lập tức.
ECG 27-2B (Type 1d)
32 phút sau tPA
■ Điểm ST đã tăng lên 9 đến 10. Không rõ đoạn ST bây giờ là tăng hay giảm bởi vì ECG không có sự thay đổi.
■ Sóng T đảo ở cuối: II, III, aVF, là đặc trưng cao của tái tưới máu; sóng T dương biểu hiện mới: V2, và sóng T đảo mới: V3, biểu hiện của tái tưới máu thành sau. ECG 27-2C (type 2) 90 phút sau tPA
■ ST đã trở về đẳng điện hoàn toàn, và sóng T đảo cân xứng ở II, III, aVF và V3 – V5, biểu hiện sự tái tưới máu xảy ra không cấp tính. Chú ý đến sóng T dương ở V2.
Kết Luận
Những ECG này chứng minh việc tái tưới máu xảy ra.
Case 27-3
Liên Tục Theo Dõi Đoạn ST Cho Thấy Sự Tái Tưới Máu và Cuối Cùng Là Tái Nhồi Máu
Tiền sử
Bệnh nhân nam 47 tuổi nhập viện vì đau ngực bắt đầu lúc 16h30. Ông ta được chỉ đinh tPA lúc 17h40 và được chuyển đến CCU và đặt monitor theo dõi ST lien tục ở D2 và aVF, bắt đầu lúc 17h49. CHuyển đạo aVF được theo dõi với ST chênh cao nhất lúc đầu (9,7m) đo sau điểm J 80ms. ECG 27-3A Lúc 17:49, 9 phút sau tPA, chỉ thấy D2 và aVF.
■ ST chênh lên: 4.2 mm ở aVF.
ECG 27-3B
Lúc19:02, cho thấy II và aVF . Đau ngực giảm hoàn toàn.
■ Đoạn ST gần đường đẳng điện
ECG 27-3C
Lúc 19:45,D2 và aVF. 125 phút tPA, máy báo ST lại chênh lên. Bệnh nhân tái đau ngực.
■ ST chênh lên: 4.9 mm, aVF.
ECG 27-3D
Biểu đồ thời gian cho thấy ST chênh lên ở D2 và aVF trong ECG 273a 273c. Nó cho thấy ST phục hồi và rồi tái tăng lên.
Diễn biến lâm sàng
Can thiệp vành hồi cứu thấy tắc 100% RCA.
Kết Luận
Tiếp tục theo dõi monitoring có thể chỉ cho ta thấy rõ ràng sự tái tưới máu và tái nhồi máu.
