
Nhồi máu cơ tim thất phải
CÁC ĐIỂM CHÍNH
■ Phần lớn các trường hợp AMI thất phải xảy ra ĐỒNG THỜI với AMI thành dưới.
■ LUÔN LUÔN ghi ECG BÊN PHẢI trong AMI thành dưới để phát hiện AMI thất phải.
■ ECG Bên phải: tìm kiếm ST chênh lên ³ 1 mm ở V2R-V7R, đặc biệt là V4R. V2R là vị trí trùng với V1.
■ ECG bên trái: tìm kiếm ST chênh lên ở V1.
■ ST chênh lên cũng có thể biểu hiện ở V2—V5; nếu có thì độ lớn của ST chênh lên sẽ giảm dần từ V2 đến V5.
■ AMI thất phải thường là nguyên nhân gây nên hạ huyết áp trong AMI thành dưới. Nó liên quan đến nguy cơ tử vong cao nếu không có tái tưới máu và cũng đáp ứng tốt với liệu pháp tái tưới máu.
GIẢI PHẪU
Nhánh bờ thất phải (RV marginal branch) của RCA cấp máu cho thất phải (Hình 15 -1). Phần giữa thất phải cũng có thể được cấp máu một phần bởi nhánh nhỏ của LAD.
■ Tắc đoạn gần RCA đến nhánh bờ thất phải (RV marginal branch) (Hình 15-la) gây nên xảy ra đồng thời AMI thất phải và AMI thành dưới. Phần lớn xảy ra là AMI thất phải.
■ Tắc nhánh bờ thất phải (RV marginal branch) (Hình 15-1b) Chỉ xảy ra AMI thất phải, trường hợp này thường ít gặp hơn xảy ra đồng thời AMI thất phải và AMI thành dưới. AMI thất phải riêng lẽ cũng có thể xảy ra trong trường hợp có sóng Q trong nhồi máu cũ thành dưới; điều này có thể xảy ra nếu nhồi máu cơ tim cũ là do tắc đoạn xa RCA đến nhánh bờ thất phải (RV marginal branch) và có sự tắc mới từ đoạn gần đến nhánh bờ thất phải.
■ Nhánh nhỏ của LAD thường cung cấp máu phần giữa thành thất phải, thường dẫn đến nhồi máu phần giữa thất phải đáng kể khi có AMI thành trước. AMI thất phải rộng khi có tắc LAD là hiếm gặp.
ECG BÊN PHẢI
ECG bên phải rất hữu ích trên bệnh nhân có MI thành dưới cũ hoặc cấp. Khi thực hiện trên tất cả các bệnh nhân, ECG bên phải dẫn đến nhiều dương tính giả và chúng biểu hiện độ nhạy thấp đối với AMI thất phải xảy ra đồng thời với AMI thành trước hơn là xảy ra đồng thời với AMI thành dưới. Khi có biểu hiện sóng Q mà không có ST chênh lên ở đạo trình dưới, ST chênh lên ở các đạo trình bên phải có thể là biểu hiện của tắc mới và khả năng nhiều hơn là đoạn gần của RCA. ST chênh lên cao 0.6 mm ở V4R (đo tại 40 ms sau điểm J và liên quan đến đoạn TP) có thể thấy ở trên các cá thể bình thường. Trong ngữ cảnh AMI thành dưới, ST chênh lên > 0.5 mm nên hướng đến RV AMI. Sóng Q là một dấu hiệu bình thường trong các đạo trình trước ngực bên phải.
Vị Trí Các Đạo Trình Bên Phải
Vị trí các đạo trình bên phải là một hình ảnh soi gương của các đạo trình bên trái (Hình 4-1).
■ V1R: tương ứng với vị trí V2, cạnh bờ trái xương ức, khoang gian sườn 3.
■ V2R: tương ứng với vị trí củaV1, cạnh bờ phải xương ức, khoang gian sườn 3.
■ V3R: nằm giữa V1 (V2R) và V4R.
■ V4R: giao giữa đường giữa đòn bên phải với khoang gian sườn 5.
■ V5R: đường nách trước bên phải trong mặt phẳng ngang với V4R.
■ V6R: đường nách giữa bên phải trong mặt phẳng ngang với V4R.
ST Chênh Lên ở Các Đạo Trình Bền Phải
ST chênh lên ở các đạo trình bên phải, đặc biệt là V4R, đây là bằng chứng ECG tốt nhất của AMI thất phải. ST chênh lên nên được tính tại 40 ms sau điểm J, liên quan đến đoạn TP. ST chênh trong bất kì đạo trình từ V3R—V7R là rất nhạy đối với AMI thất phải; có nhiều đạo trình có liên quan, thì ổ nhồi máu lớn hơn. ST chênh lên ở V4R có thể có độ nhạy thấp đối với AMI thất phải liên quan đến tắc LAD. Mặt khác, nó có thể là dương tính giả đối với AMI thất phải khi có nhồi máu vách, đặc biệt là sau vách.
ECG CHẨN ĐOÁN AMI THẤT PHẢI
AMI thất phải và xảy ra đồng thời với AMI thành dưới
ECG 12 đạo trình bên trái
Tìm kiếm ST chênh lên ở V1 (xem Cases 15-1 đến 15-3). ST chênh xuống có thể biểu hiện ở V5—V6, là hình ảnh soi gưởng của các đạo trình bên đối với ST chênh lên ở các đạo trình bên phải (xem Cases 15-2 và 15-4).
ST chênh lên cũng có thể biểu hiện ở V2-V5, đặc biệt là trong AMI thất phải rộng. ST chênh lên này gây nhầm lẫn với AMI thành trước thất trái, và được gọi là “AMI giả trước vách” (xem Cases 13-3 và 13-6). Tuy nhiên, ST chênh lên của AMI thất phải giảm từ V2-V5, trong khi AMI thành trước thất trái biểu hiện ST chênh lên lớn nhất ở V2—V4.
ECG bên phải
Tìm kiếm ST chênh lên ở các đạo trình V2R-V7R. Trong đó. V4R là đạo trình có độ nhạy cao nhất. ST chênh lên < 1 mm trong những đạo trình này là đáng quan tâm. Xem Cases 15-1, 15-4, và 15-5.
Phì Đại Thất Phải (RVH)
AMI thất phải khi có RVH có thể biểu hiện ST chênh lên kéo dài ở đạo trình thành trước, gần như rất khó để phân biệt với AMI thành trước rộng. ST chênh lên ở các đạo trình dưới và ST chênh lên cao nhất ở V2 giúp phân biệt với AMI thành trước thất trái. Xem Case 15-6.
AMI Thất Phải Riêng Lẽ (Hiếm gặp)
ECG 12 đạo trình bên trái
Tìm kiếm ST chênh lên ở V1-V2.
ECG bên phải
Tìm kiếm ST chênh lên > 1 mm ở V2R-V7R. V4R là quan trọng nhất. ST chênh lên này có thể liên quan đến sóng Q ở các đạo trình dưới do nhồi máu cơ tim cũ thành dưới có tắc mới đoạn gần đến nhánh bờ thất phải. xem Case 15-3.
AMI Thất Phải và Xảy Ra Đồng Thời AMI Thành Sau Dưới
ECG 12 đạo trình bên trái
Tìm kiếm ST chênh lên ở V1 có ST chênh xuống ở V2. ST chênh lên ở V1 có thể bị che lấp, mất đi, hoặc bị thay thế bằng ST chênh xuống do AMI thành sau. Ngược lại, ST chênh xuống do AMI thành sau có thể bị mất đi hoặc bị che lấp bởi ST chênh lên do AMI thất phải. Xem Cases 15-1, 15-2, và 15-4.
ECG bên phải
Tìm kiếm ST chênh lên ở V3R-V7R, đặc biệt là V4R. ST chênh lên này cũng có thể bị che lấp, mất đi, hoặc bị thay thế bởi ST chênh xuống do AMI thành sau. Xem Cases 15-1 and 15-4. (cũng xem Case 16-10 về AMI thất phải và thành sau biểu hiện ST chênh lên ở V1; Case 7-2 về AMI thất phải, thành sau dưới rộng; và Case 27-1 về AMI thành sau dưới rộng có ST chênh xuống ở Vl—V6, dẫn đến AMI thất phải bị che lấp.)
NGUY CƠ TỬ VONG DO AMI THẤT PHẢI
AMI thất phải có xảy ra đồng thời với AMI thành dưới đã được nghiên cứu kỹ .Nó thường gây nên Hạ huyết áp trong AMI thành dưới, do giảm hoạt động tâm thu Thất phải và sự phình của Thất phải gắn vào màng ngoài tim, điều này ảnh hưởng sự đổ đầy Thất Trái. AMI Thất phải xảy ra đồng thời với AMI thành dưới có tỉ lê tử vong trong thời gian ngắn và các biến chứng cao, đặc biệt nếu không có tái tưới máu. Nếu bệnh nhân sống đến 10 ngày, sau đó Thất phải hồi phục tốt, thì có ít nguy cơ tử vong hoặc các biến chứng kèm theo. Các biến chứng ngắn hạn và nguy cơ tử vong phụ thuộc vào chức năng Thất phải.
ĐIỀU TRỊ
Liệu Pháp Tái Tưới Máu Trong AMI Thất Phải
Ghi các đạo trình bên phải trong AMI thành dưới. AMI thất phải xảy ra đồng thời với AMI thành dưới có liên quan đến lợi ích to lớn từ liệu pháp tái tưới máu, cả nong mạch và tiêu sợi tơ huyết. AMI thất phải riêng lẻ hiếm khi gặp và không được nghiên cứu rõ. Chúng tôi khuyến cáo sử dụng liệu pháp tái tưới máu, gồm tiêu sợi tơ huyết thrombolytics, đối với bệnh nhân không ổn định có AMI thất phải riêng lẽ.
Điều Trị Hạ Huyết Áp Do AMI Thất Phải
Sử dụng thận trọng khi đưa thể tích dịch vào đối với hạ huyết áp; quá tải thể tích có gây rối loạn quá trình đổ đầy thất trái do vách liên thất dịch chuyển sang trái trong thì tâm trương(223). Truyền từ 500 đến 1,000 cc dung dịch muối bình thường đối với hạ huyết áp. Tránh sử dụng NTG in hemodynamically significant RV AMI. Nếu thể tích dịch đưa vào không cải thiện được cung lượng tim, thì sử dụng dobutamine để làm tăng co bóp cơ tim. Cân nhắc theo dõi huyết động.
Case 15-1
AMI Thất Phải Thành Sau Dưới
Bệnh sử
Bệnh nhân có biểu hiện đau ngực
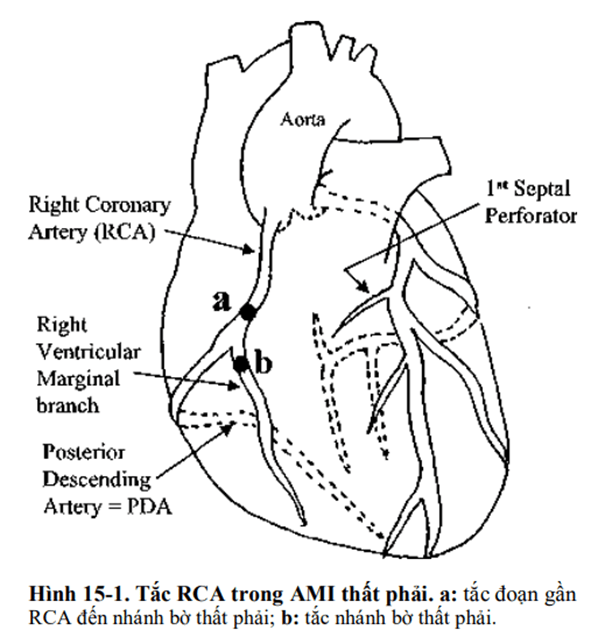
ECG 15-1A (Type 1a)
ECG chỉ ra block nhĩ thất độ 3.
■ ST chênh lên: II, III, và aVF; và ST chênh xuống: aVL, chẩn đoán AMI thành sau.
■ ST chênh lên: V1, nghi ngờ đến AMI thất phải
■ ST chênh xuống: V2, nghi ngờ đến AMI thành sau
ECG 15-1B(Type 1a)
ECG bên phải.
■ STchênh lên: > 1 mm, V2R – V6R xác định là AMI thất phải
Kết Luận
Liêu pháp tái tưới máu được chỉ định

Case 15-2
AMI Thất Phải Biểu Hiện ST Chênh Lên ở V1
Bệnh sử
Bệnh nhân nam 40 tuổi biểu hiện đau ngực CP và HA = 85/55, tĩnh mạch cổ nỗi, và âm thở rõ. HA của ông đáp ứng với truyền dịch.
ECG 15-2 (Type 1a)
■ LVH xác định bởi điện thế; block AV độ 2 cũng rõ ràng.
■ ST chênh lên: III, aVF; và ST chênh xuống: aVL chẩn đoán AMI thành dưới.
■ ST chênh lên: lớn, V1 nghi ngờ cao AMI thất phải.
■ ST chênh xuống: V4—V6 nghi ngờ AMI thất phải, thiếu máu thành bên, hoặc AMI thành sau.
Diễn biến lâm sàng
ECG bên phải được làm sau đó xác định có AMI thất phải, với ST chênh lên cao ở V2R—V6R.
Kết Luận
Liệu pháp tái tưới máu được chỉ định. ST chênh xuống ở V4-V6 có thể là hình ảnh soi gương của ST chênh lên bên phải.
Case 15-3
AMI Thất Phải Riêng Lẽ Trong Ngữ Cảnh MI Thành Dưới Trước Đó
Tiền sử
Bệnh nhân nam 66 tuổi có Tiền sử 5 lần nhồi máu cơ tim và bắc cầu động mạch vành (CABG) (đoạn xa RCA và một nhánh bờ) biểu hiện 1.5 h đau ngực điển hình. HA tâm thu trước vào viện = 110 systolic nhưng giảm xuống còn 90 sau khi dùng 2 viên NTG dưới lưỡi, mà không giảm đau. Âm thở rõ và HA đáp ứng với truyền dịch.
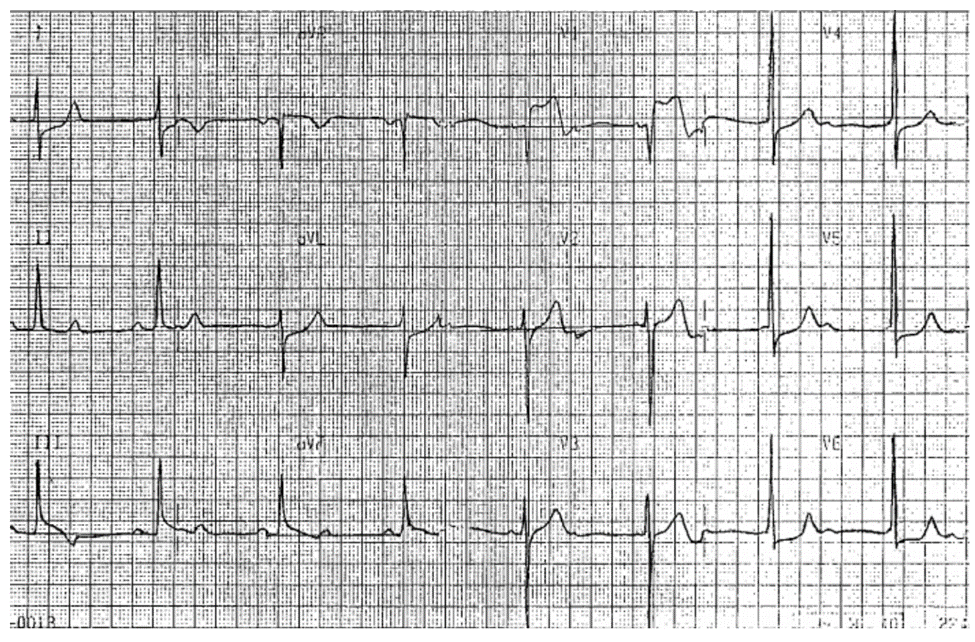
ECG 15-3 (Type 1b)
■ Sóng Q cũ thành dưới: II, III, aVF, biểu hiện của MI cũ thành dưới, có thể là do tắc RCA trước đó. Nhồi máu cũ gợi ý chúng ta đến tổn thương RCA và có khả năng xảy ra AMI thất phải.
■ ST chênh lên: mới, giảm từ V1—V3 chẩn đoán AMI thất phải. Đây không phải là AMI thành trước (thất trái) .
■ Không có ST chênh lên ở các đạo trình dưới.
Diễn biến lâm sàng
Bệnh nhân được chỉ định tPA khi cho rằng có AMI thành trước. ST chênh lên nhanh và hoàn toàn trở về đẳng điện, với CK đạt đỉnh thấp là 190 IU/L nhưng MB đạt được 7.6 IU/L. Sau đó chụp mạch phát hiện 50% tổn thương đoạn gần RCA. Siêu âm tim lúc lúc nghỉ ngơi phát hiện rối loạn hoạt động thành sau dưới.
Kết Luận
Mặc dù tắc đoan gần RCA, nhưng không biểu ST chênh lên ở các đạo trình dưới, điều này được cho là bởi vì nhồi máu cũ, hoàn toàn. Ngay lập tức liệu pháp tái tưới máu được chỉ định trên bệnh nhân này có STEMI thất phải.
Case 15-4 ST
Chênh Lên Ở Đạo Trình Bên Phải Của AMI Thất Phải Bị Che lấp Bởi ST Chênh Xuống của AMI Thành Sau (AMI Thất Phải Thành Sau Dưới)
Bệnh sử
Bệnh nhân nam 67 tuổi có Tiền sử MI biểu hiện đau ngực.
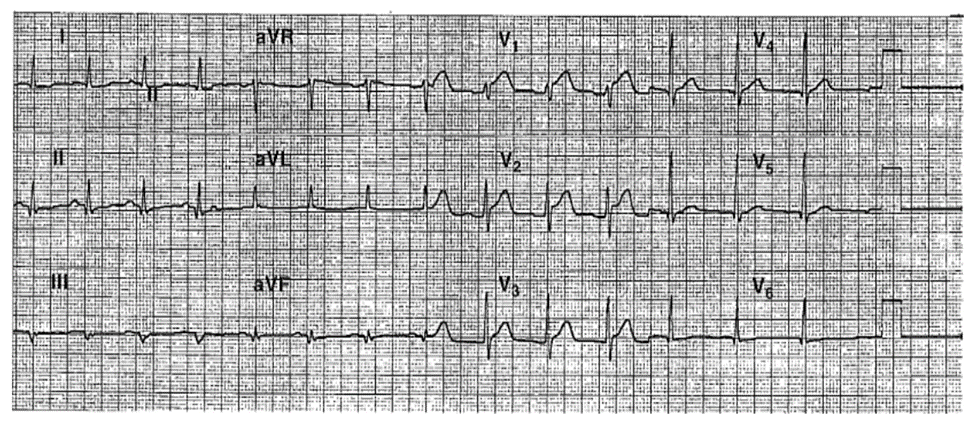
ECG 15-4A (Type 1a)
■ ST chênh lên: II, III, aVF; và ST chênh xuống: aVL, chẩn đoán AMI thành dưới.
■ ST chênh xuống: V1-V3 chẩn đoán là AMI thành sau. ST chênh xuống ở V1 có thể che giấu tình trạng ST chênh lên của AMI thất phải.
■ ST chênh xuống: V4-V6 có thể là do AMI thành sau, hình ảnh soi gương của AMI thất phải, hoặc là thiếu máu dưới nội tâm mạch thành bên thất trái.
ECG 15-4B (Type 1a)
ECG bên phải
■ ST chênh lên: 1 mm, V4R-V6R đưa ra chẩn đoán RV thất phải.
Diễn biến lâm sàng
Bệnh nhân được chỉ định sử dụng nữa liều tPA có tái tưới máu thành công. Chụp mạch ngay lập tức xác định TIMI-3 tái tưới máu của hẹp khít đoạn gần RCA đến nhánh bờ thất phải ?. Tái tắc ngẽn khi chụp mạch và đã được nong mạch và đặt stent.
Kết Luận
ST chênh ở tất cả các đạo trình bên phải gặp nhiều hơn và ST chênh xuống ở tất cả các đạo trình trước ngực ít gặp hơn nếu ST chênh lên của AMI thất phải và ST chênh xuống của AMI thành sau không làm che lấp chúng. Liệu pháp tái tưới máu được chỉ định.

Case 15-5
AMI Thành Dưới Liên Quan Thất Phải
Bệnh sử
Bệnh nhân có biểu hiện đau ngực.
ECG 15-5 (Type 1a)
Đây là một ECG bên phải. Các chuyển đạo chi không đổi khi ghi ECG bên phải.
■ ST chênh lên: II, III, aVF; và ST chênh xuống: aVL, chẩn đoán AMI thành dưới. Các chuyển đạo chi ở đây giống với khi ghi ECG bên trái.
■ Sóng Q: III, aVF (Sóng Q ở các chuyển đạo bên phải là dấu hiệu bình thường)
■ ST chênh lên: các đạo trình trước ngực V1R—V6R, chần đoán là RV AMI.
Kết Luận
Liệu pháp tái tưới máu được chỉ định.
Case 15-6
AMI (RV) Giả Trước Vách Có Phì Đại Thất Phải Nặng
Bệnh sử
Bệnh nhân nam 77 tuổi được hồi sinh tim phổi do ngừng tim.
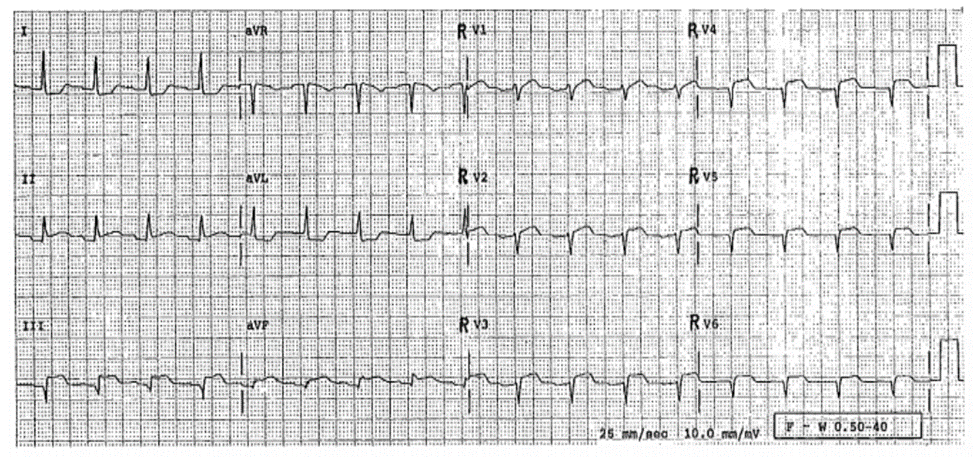
ECG 15-6 (Type 1a)
■ Trục chuyển phải
■ Sóng S: rộng, V1
■ ST chênh lên: II, III, aVF, và V1-V6, cao nhất ở V2, chẩn đoán là AMI; vị trí không rõ ràng.
Diễn biến lâm sàng
Bệnh nhân được chỉ định tPA, sau đó ST trở về đẳng điện và sóng T đảo phần cuối. Bác sĩ lâm sàng đã phát hiện ra Tiền sử bệnh nhân có xơ hóa phổi kèm theo cao áp động mạch phổi. Khi chuyển đến trung tâm chăm sóc ngày thứ ba, bệnh nhân phát triển các biểu hiện Hạ huyết áp, nhịp tim chậm và giảm ý thức. Ông ta đã được đặt ống nội khí quản, máy tạo nhịp bên ngoài, và bắt đầu dùng vận mạch. Không có xung huyết phổi. Siêu âm tim phát hiện có phì đại thất phải có chức năng kém. Chụp mạch phát hiện tắc bán hoàn toàn đoạn gần RCA không ưu thế. Áp lực mao mạch phổi là 18 mm Hg (thấp). Shock tiến triển và bệnh nhân chết mặc dù được hồi sinh dịch, vận mạch.
Kết Luận
Khi có biểu hiện phì đại thất phải, AMI thất phải có thể có điểm ST rất cao và giả AMI thành trước. Hậu quả trong những ngữ cảnh này có thể rất tồi tệ.
