Dự phòng và xử trí biến chứng trong can thiệp mạch vành
I. ĐẠI CƯƠNG
Cũng như bất kì thủ thuật y khoa nào khác, chụp và can thiệp động mạch vành (ĐMV) qua da luôn tiềm ẩn nhiều biến chứng nguy hiểm. Các tiến bộ về khoa học kỹ thuật và kinh nghiệm của phẫu thuật viên, đã góp phần giảm đáng kể tỷ lệ các biến chứng này. Thủ thuật can thiệp có tỷ lệ biến chứng cao hơn thủ thuật chẩn đoán, do thời gian thủ thuật kéo dài, mức độ phức tạp, cũng như việc sử dụng thuốc chống đông của người bệnh. Biết cách nhận biết và xử trí biến chứng một cách phù hợp là điều cần thiết cho mọi bác sĩ tim mạch can thiệp.


Hầu hết nguyên nhân tử vong liên quan can thiệp ĐMV là do biến chứng của thủ thuật hơn là tình trạng tim mạch có từ trước, do đó cần cảnh giác và phát hiện sớm biến chứng để tránh hậu quả nghiêm trọng dù tỷ lệ tử vong là rất hiếm với chụp mạch vành chẩn đoán (< 0,1%). Tỷ lệ tử vong tăng 13 lần nếu can thiệp động mạch vành phức tạp (Bảng 25.3).

Bác sĩ can thiệp cần hiểu được các biến chứng của can thiệp ĐMV để giải thích cho bệnh nhân và người nhà trước khi tiến hành thủ thuật. Biến chứng có thể xảy ra ở bất kỳ bước nào trong thủ thuật, từ bước sát khuẩn, gây tê tới khi vận chuyển bệnh nhân khỏi phòng can thiệp. Các biến cố này được chia thành 3 nhóm chính:
Biến chứng liên quan động mạch vành (ĐMV):
- Tắc ĐMV cấp.
- Hiện tượng dòng chảy chậm – không có dòng chảy.
- Thủng ĐMV.
- Rơi dụng cụ.
- Rối loạn nhịp tim.
Biến chứng không liên quan ĐMV:
- Biến chứng đường vào mạch máu.
- Tách thành động mạch chủ.
- Biến chứng thần kinh ngoại biên.
- Tắc mạch não.
- Tắc mạch ngoại biên.
- Tổn thương do phơi nhiễm tia X.
Biến chứng toàn thân:
- Cường phế vị.
- Phản ứng phản vệ.
- Xuất huyết không liên quan vị trí chọc mạch.
- Phù phổi cấp.
- Nhiễm khuẩn huyết.
Một số biến chứng là một phần của can thiệp ĐMV (ví dụ lóc tách mạch vành sau nong bóng). Tuy nhiên nhiều biến cố do thủ thuật viên gây ra, do thao tác thiếu thận trọng với dụng cụ, hoặc đánh giá không chính xác tổn thương. Biến chứng được phát hiện càng sớm, việc xử trí càng ít phức tạp. Theo dõi toàn trạng và huyết động của người bệnh giữ vai trò quan trọng. Các nguyên nhân gây tụt áp trong và sau khi can thiệp ĐMV bao gồm:
- Thiếu dịch.
- Ống thông bị gập hoặc tắc.
- Nhịp tim quá nhanh hoặc quá chậm (gồm cả cường phế vị).
- Tràn dịch màng tim gây ép tim cấp.
- Tắc ĐMV cấp gây thiếu máu cơ
- Chảy máu, đặc biệt là chảy máu sau phúc mạc.
- Do thuốc (ví dụ thuốc giãn mạch như nitroglycerin).
- Phản ứng phản vệ.
Chương này sẽ thảo luận các biến chứng có thể có thể gặp phải trong khi thực hiện thủ thuật, cũng như giải pháp xử trí. Nhiều biến chứng có thể xử trí bằng can thiệp nội mạch. Nhớ rằng phẫu thuật luôn là phương án hỗ trợ sau cùng, khi xử trí nội mạch thất bại. Dù vậy, phẫu thuật cấp cứu để khắc phục biến cố có tỉ lệ tử vong cao. Các trường hợp có thể cần can thiệp ngoại khoa bao gồm:
- Thủng ĐMV gây ép tim cấp.
- Lóc tách ĐMV lan rộng không thể khôi phục dòng chảy bằng can thiệp.
- Tách thành động mạch chủ.
- Đứt, gãy dây dẫn can thiệp.
- Kẹt dụng cụ trong lòng ĐMV.
II. BIẾN CHỨNG LIÊN QUAN ĐỘNG MẠCH VÀNH
1. TẮC ĐỘNG MẠCH VÀNH CẤP
Tắc mạch vành cấp là biến cố thường gặp nhất trong lúc tiến hành can thiệp ĐMV. Tắc nhánh ĐMV lớn có thể dẫn đến suy sụp huyết động nhanh chóng. Thời kỳ đầu của tim mạch can thiệp, khi chưa có stent, biến cố này rất phổ biến và có tỷ lệ tử vong cao. Stent mạch vành đã đem lại giải pháp xử trí hiệu quả trong những trường hợp này, giảm đáng kể tỷ lệ tử vong.
Các căn nguyên gây tắc mạch vành bao gồm: lóc tách ĐMV, huyết khối cấp, tắc mạch do khí, hoặc co thắt ĐMV.
1.1. Lóc tách động mạch vành
Bất kỳ thiết bị nào sử dụng trong quá trình can thiệp đều có thể gây sang chấn thành mạch và lóc tách mạch vành. Những vết rách phân tách lớp tế bào nội mô với lớp áo giữa có thể gây cản trở dòng chảy ĐMV, hoạt hoá tiểu cầu, và hình thành huyết khối. Một số trường hợp lóc tách ĐMV lan rộng có thể dẫn đến mất hoàn toàn dòng chảy, rối loạn huyết động, hoặc thậm chí tử vong. Phát hiện và xử trí kịp thời lóc tách ĐMV là kỹ năng cơ bản của một bác sĩ tim mạch can thiệp.
Khi nhận thấy có lóc tách ĐMV, việc đầu tiên là cần khơi thông dòng chảy. Giữ dây dẫn ở trong lòng thật là tối quan trọng, vì nếu để tuột dây dẫn, không dễ để lái lại dây dẫn đi vào đúng lòng thật. Nong bóng ngay lập tức, sau đó tiến hành đặt stent nếu cần thiết.
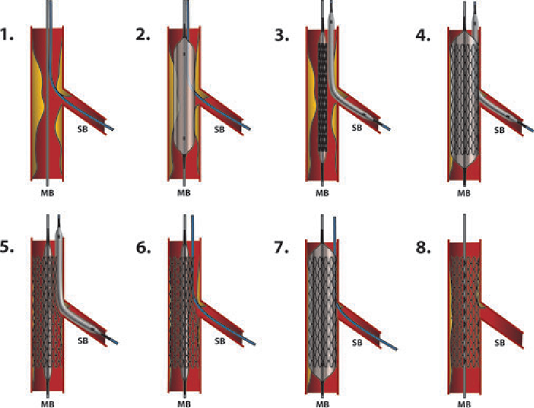
a. Phân loại lóc tách ĐMV
Dựa theo hình thái và nguy cơ tắc ĐMV, lóc tách mạch vành được chia thành các type dưới đây.

Nói chung, lóc tách ĐMV type A hoặc type B thường lành tính và không ảnh hưởng nhiều đến kết quả thủ thuật can thiệp. Type C-F được coi là lóc tách nặng, áp lực trong lòng giả tăng lên do hình thành khối máu tụ, dẫn đến lòng thật bị đè ép, tưới máu mạch vành giảm nhiều, có thể tử vong nếu không được xử trí kịp thời.
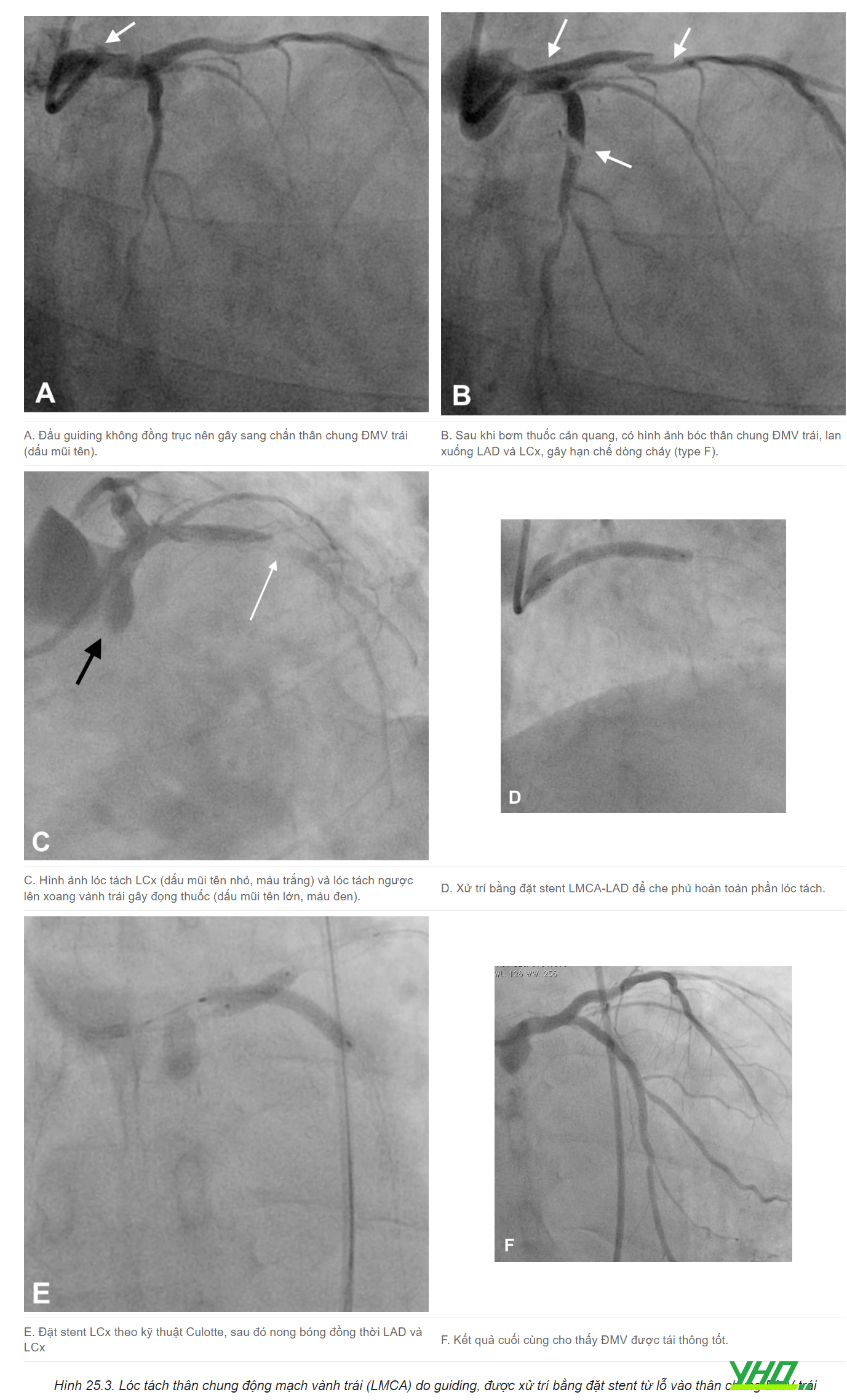
b. Lóc tách ĐMV do guiding
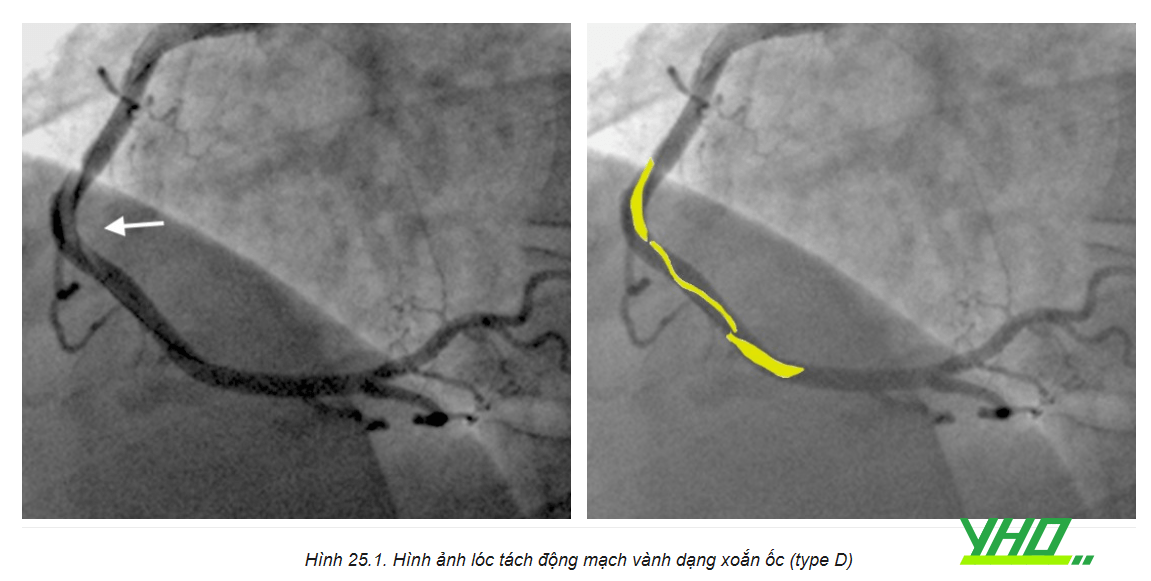
Guiding có thể gây lóc tách lỗ vào hoặc đoạn gần ĐMV. Nguyên nhân hàng đầu là guiding không đồng trục với lòng mạch, do đó khi bơm thuốc cản quang hoặc thao tác sẽ dẫn đến chấn thương cơ học lớp nội mạc mạch máu. Bác sĩ can thiệp cần luôn lưu ý kiểm tra đường áp lực trước khi bơm thuốc. Nếu thấy áp lực tụt hoặc mất áp lực, hoặc hút ngược xy-lanh không thấy máu đi ra (hiện tượng tì đầu), tuyệt đối không bơm thuốc cản quang vào ĐMV.
Lóc tách lỗ vào ĐMV phải phổ biến hơn lóc tách lỗ vào ĐMV trái. Tuy nhiên, lóc tách thân chung ĐMV thường dẫn đến suy sụp huyết động, có thể ngừng tuần hoàn. Vì thế cần xử trí nhanh chóng, đôi khi cần dụng cụ hỗ trợ thất trái. Nếu không thể cứu vãn dòng chảy qua can thiệp nội mạch, cần chuyển bệnh nhân phẫu thuật cấp cứu.
Guiding AL có khả năng gây lóc tách ĐMV cao nhất, do nó có xu hướng đi sâu vào mạch vành. Guiding EBU cũng rất nguy hiểm, đặc biệt nếu thân chung ĐMV trái ngắn. Do vậy, tránh dùng những guiding này trong các trường hợp nguy cơ cao, nếu có lựa chọn khác an toàn hơn.
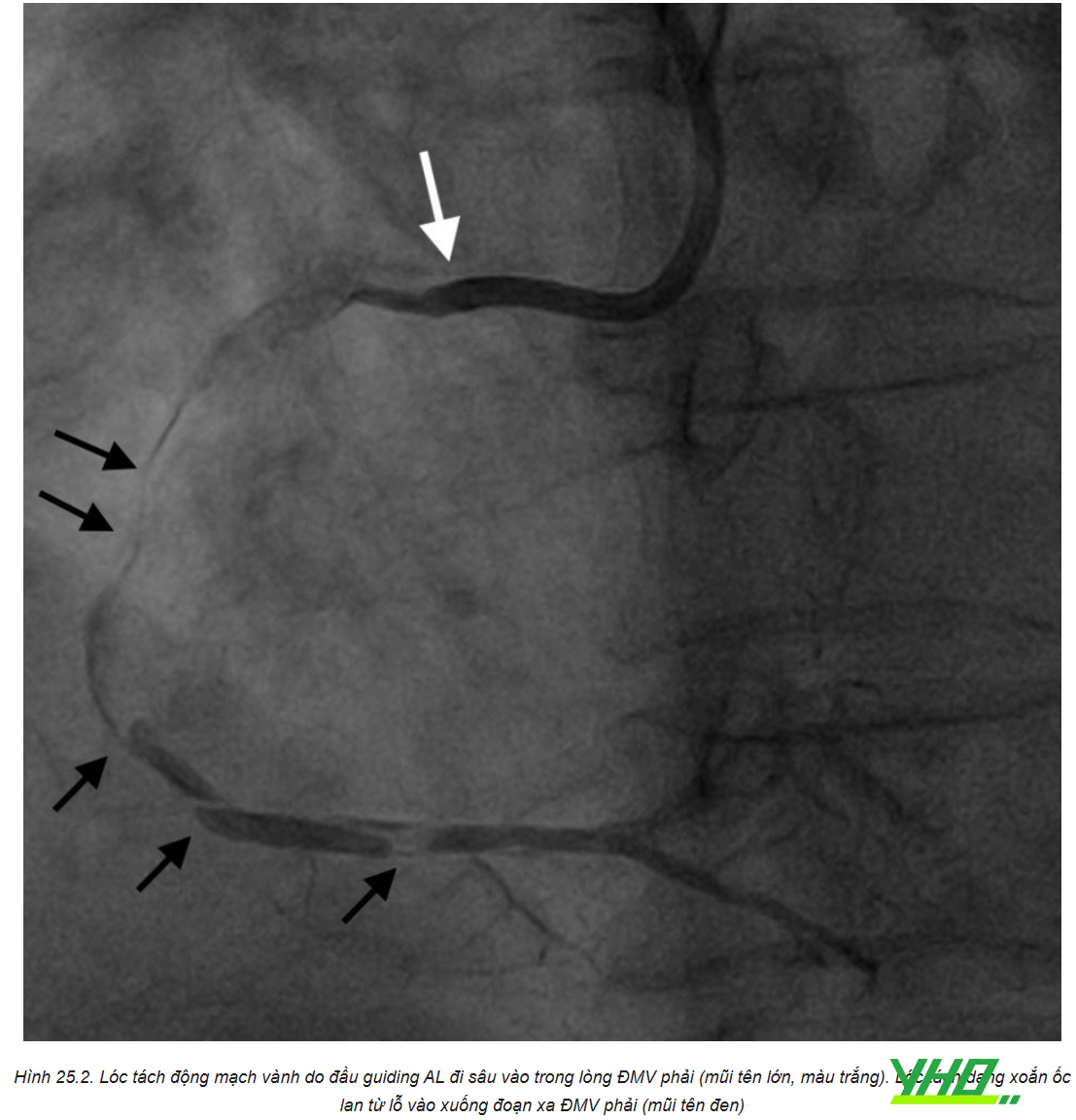
Đôi khi lóc tách có thể lan ngược lên gốc động mạch chủ (tỉ lệ 0,03-0,3%). Đoạn lóc tách ĐMC có chiều dài dưới 40 mm, thường chỉ cần điều trị bảo tồn và theo dõi lâm sàng, không cần can thiệp ĐMC. Đánh giá tiến triển của tách thành ĐMC bằng phương pháp chẩn đoán hình ảnh (MSCT hoặc siêu âm tim qua thực quản). Bệnh nhân ổn định trong vòng 24-48h có thể được xuất viện mà không lo sợ biến chứng. Ngược lại, tổn thương lan rộng vào ĐMC lên có thể cần phẫu thuật, thường đi kèm tỉ lệ tử vong cao.
Trong mọi trường hợp phát hiện lóc tách lỗ vào ĐMV, cần đặt stent che phủ hoàn toàn lỗ vào để đảm bảo khôi phục dòng chảy.
c. Lóc tách ĐMV do dây dẫn
Thường gặp trong các trường hợp hẹp quá khít ĐMV, hoặc tổn thương CTO, hoặc do thao tác thiếu thận trọng của bác sĩ can thiệp. Khi phát hiện lóc tách ĐMV, tốt nhất sử dụng các dây dẫn thường quy có đầu mềm, tải trọng đầu dây dẫn thấp. Những dây dẫn này sẽ dễ lái và thủ thuật viên có thể cảm nhận đầu dây dẫn tốt hơn, nhờ đó khả năng tìm và đi vào lòng thật sẽ cao hơn. Nếu dây dẫn đầu mềm thất bại, có thể dùng dây dẫn CTO với đầu cứng để đi ngược từ lòng giả quay lại lòng thật. Có thể dùng vi ống thông 1 lòng hoặc 2 lòng hỗ trợ quá trình lái dây dẫn. IVUS có thể hữu ích trong một số trường hợp. Khẳng định dây dẫn đã ở trong lòng thật bằng cách bơm thuốc cản quang qua vi ống thông để hiện hình ĐMV đoạn xa.
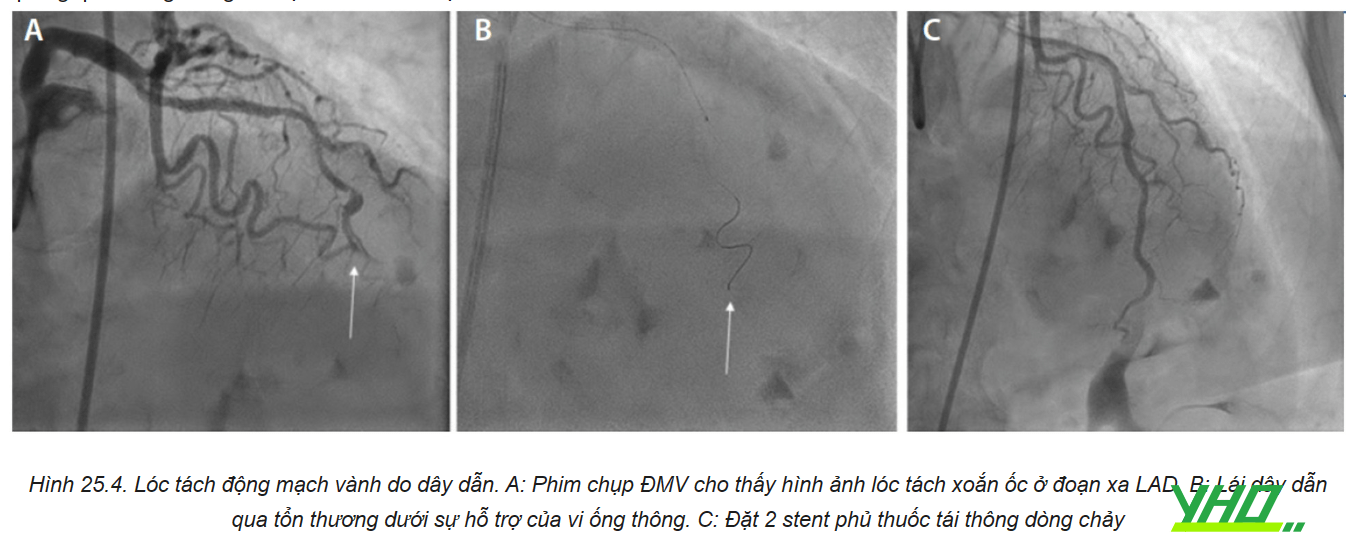
d. Lóc tách ĐMV do nong bóng
Mọi trường hợp nong bóng ĐMV đều có khả năng gây lóc tách ĐMV, đặc biệt với tổn thương hẹp khít hay vôi hoá. Khoảng 40% trường hợp lóc tách có thể quan sát trên phim chụp mạch, trong khi nếu làm IVUS thường quy tỉ lệ lóc tách lên tới 85%. Vì vậy sau nong bóng ĐMV, điều quan trọng là không để bị tuột dây dẫn. Nếu tuột dây dẫn, khi lái lại dây dẫn có thể đi vào vết bóc tách, làm trầm trọng thêm tình trạng lóc tách ĐMV.
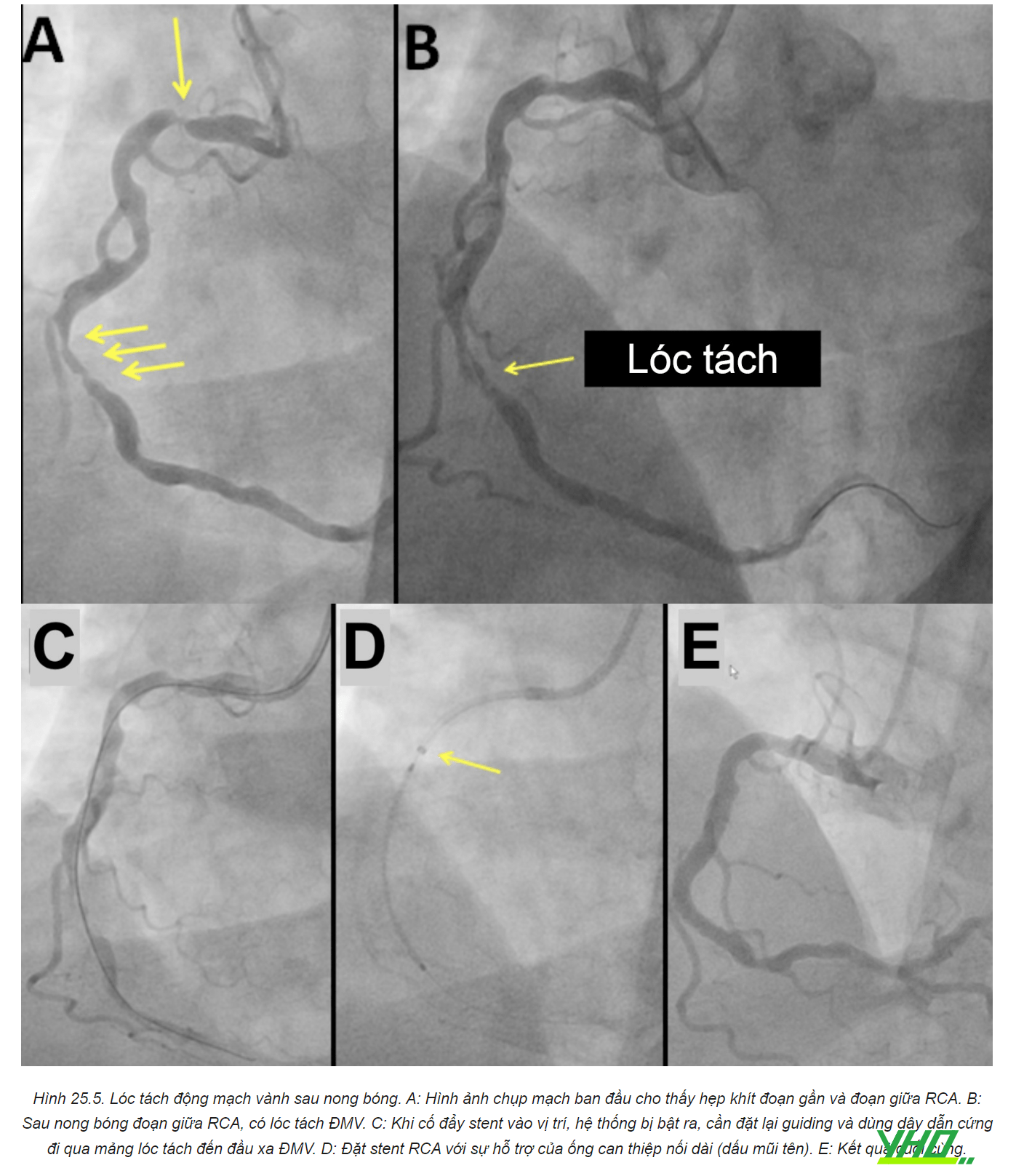
e. Lóc tách ĐMV ở rìa stent
Lóc tách ĐMV ở rìa stent thường gặp trong các trường hợp gánh nặng mảng xơ vữa lớn, ĐMV vôi hoá nhiều, stent đường kính quá lớn, hoặc nong bóng quá tích cực sau đặt stent. Các trường hợp lóc tách nặng sẽ làm tăng nguy cơ huyết khối gây tắc stent. Trong khi lóc tách nhỏ chỉ có thể phát hiện trên IVUS thường ít khi dẫn đến huyết khối stent. Mặc dù chưa có sự đồng thuận tuyệt đối, nếu lóc tách nhỏ không ảnh hưởng dòng chảy ĐMV, có thể chỉ cần điều trị bảo tồn và theo dõi sát người bệnh. Ngược lại, bất kỳ trường hợp nào có hạn chế dòng chảy, hoặc quan sát rõ lớp nội mạc bị lóc tách khi làm IVUS, đều cần đặt stent.
1.2. Tắc động mạch vành do huyết khối mới
Các nguyên nhân hình thành huyết khối mới gây tắc ĐMV trong quá trình can thiệp bao gồm:
- Không bơm rửa hệ thống thường xuyên trong lúc tiến hành thủ thuật.
- Thuốc chống đông không đủ liều.
- Khi hút huyết khối ở đoạn xa, cục máu đông bị rớt lại ở đoạn gần ĐMV.
Cần nghĩ đến huyết khối hình thành trong lòng hệ thống can thiệp, nếu không hút được máu về lại xy lanh. Kiểm tra thời gian đông máu hoạt hóa (ACT) ngay lập tức. Nếu nhìn thấy huyết khối trên phim chụp mạch vành hoặc nghi ngờ huyết khối trong lòng ống thông, cần bơm thuốc ức chế GP 2b3a nội mạch vành, lý tưởng nhất là bơm qua vi ống thông (microcatheter) hoặc bơm qua ống hút huyết khối. Bổ sung liều heparin nếu cần thiết. Tiến hành hút huyết khối bằng tay hoặc bằng máy.
Trong trường hợp gánh nặng huyết khối quá lớn, hạn chế nong bóng do có thể làm cục huyết khối vỡ thành nhiều mảnh nhỏ và gây tắc các vi mạch, dẫn đến hiện tượng không có dòng chảy. Đặt stent ĐMV để tái thông ĐMV.
1.3. Tắc mạch khí
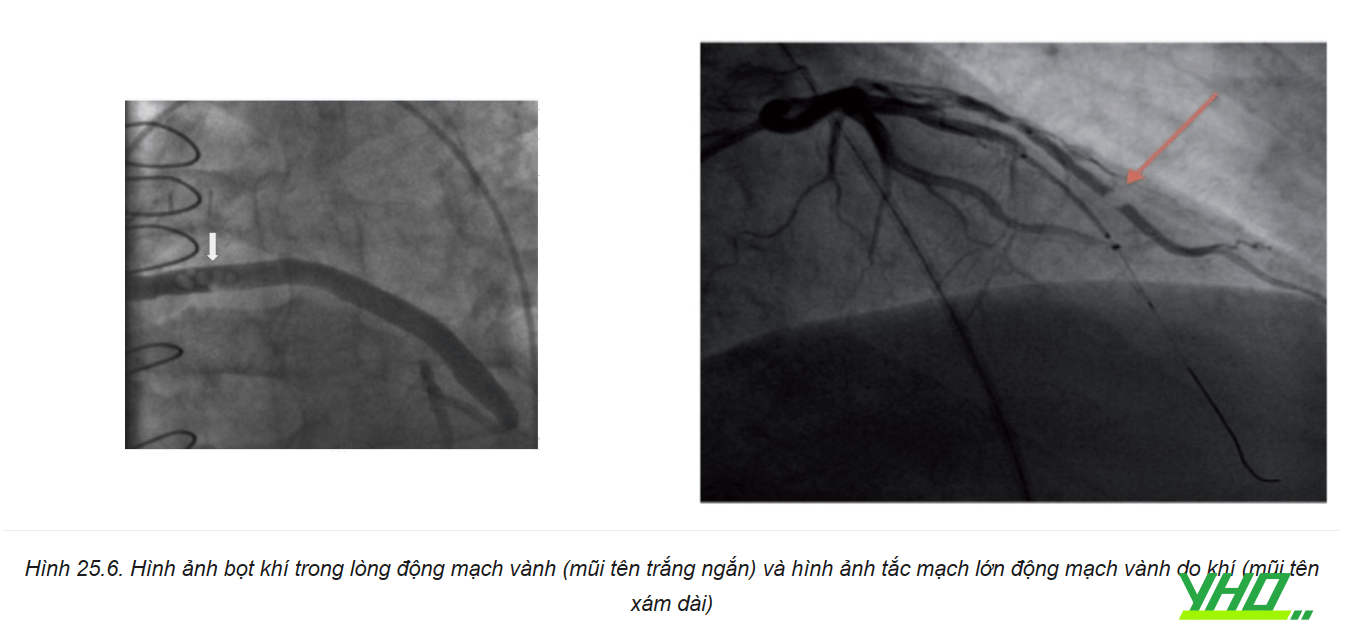
Tắc mạch khí (Hình 25.6) là biến chứng do bác sĩ can thiệp gây ra, do không đuổi khí khỏi hệ thống, do van bị hở, hoặc do vỡ bóng. Các dữ liệu hồi cứu cho thấy biến cố này hay gặp ở những thủ thuật viên còn ít kinh nghiệm.
Mặc dù nhiều trường hợp tắc mạch do khí có thể không triệu chứng, một số trường hợp có thể dẫn đến hậu quả trầm trọng như đau ngực, ST chênh lên, rung thất, hoặc vô tâm thu cần cấp cứu ngừng tuần hoàn, cho đến khi bọt khí được hấp thụ hoàn toàn vào hệ tĩnh mạch vành. Nhớ rằng chỉ một lượng khí rất nhỏ (0,02 mL/kg cân nặng) cũng có thể dẫn đến biến cố nặng.
Để dự phòng tắc mạch khí, điều quan trọng là cần hút ngược máu về xy lanh trước khi tiến hành chụp ĐMV. Đảm bảo hệ thống kết nối và chữ Y là hệ thống kín, không có khí.
Điều trị tắc mạch vành do khí bao gồm cho thở oxy mask với oxy 100%. Oxy sẽ giúp giảm thiếu máu và tạo ra gradi- ent khuếch tán giúp tái hấp thu khí. Nếu bóng khí tồn tại kéo dài, khí có thể được hút bởi ống thông hút. Nếu bệnh nhân tụt áp, có thể cần hỗ trợ huyết động bằng các thuốc vận mạch, thậm chí hỗ trợ bằng đặt bóng đối xung động mạch chủ (IABP).
1.4. Co thắt ĐMV
Các nguyên nhân gây co thắt ĐMV trong quá trình can thiệp bao gồm: (1) lớp nội mô ĐMV bị tổn thương, (2) nitric oxide mất đi, (3) thao tác thiếu thận trọng với guiding, (4) một số dụng cụ sử dụng, ví dụ như dây dẫn hay mũi khoan rotablator.
Co thắt ĐMV có thể biểu hiện khư trú tại một đoạn ĐMV, lan tỏa dọc ĐMV, hoặc biểu hiện ở nhiều nhánh mạch vành. Thông thường ĐMV phải dễ bị co thắt do guiding hơn là ĐMV trái. Cần chẩn đoán phân biệt co thắt ĐMV với tắc ĐMV cấp do huyết khối hoặc do lóc tách mạch vành.
Co thắt ĐMV có thể biểu hiện triệu chứng đau ngực hoặc ST chênh lên trên điện tâm đồ. Co thắt ĐMV phải có thể gây ngưng xoang hoặc bloc nhĩ thất. Co thắt LAD có thể dẫn tới nhịp nhanh thất hoặc rung thất.
Khi phát hiện co thắt ĐMV, cần tiêm thuốc giãn mạch vào trong ĐMV (bơm qua guiding hoặc bơm vào đoạn xa nhờ vi ống thông). Sử dụng nitroglycerin hoặc thuốc chẹn kênh canxi như diltiazem, verapamil, hoặc nicardipine. Rút các thiết bị có thể gây co thắt (như dây dẫn) ra khỏi mạch vành.
Nếu co thắt ĐMV đoạn xa, nong bóng áp lực thấp (1-4 atm) kéo dài (2-5 phút) có thể giúp phục hồi đường kính mạch máu. Hạn chế đặt stent nếu không thật sự cần thiết. Khi hết tình trạng co thắt, người bệnh sẽ đỡ đau ngực. Điện tâm đồ trở về bình thường.
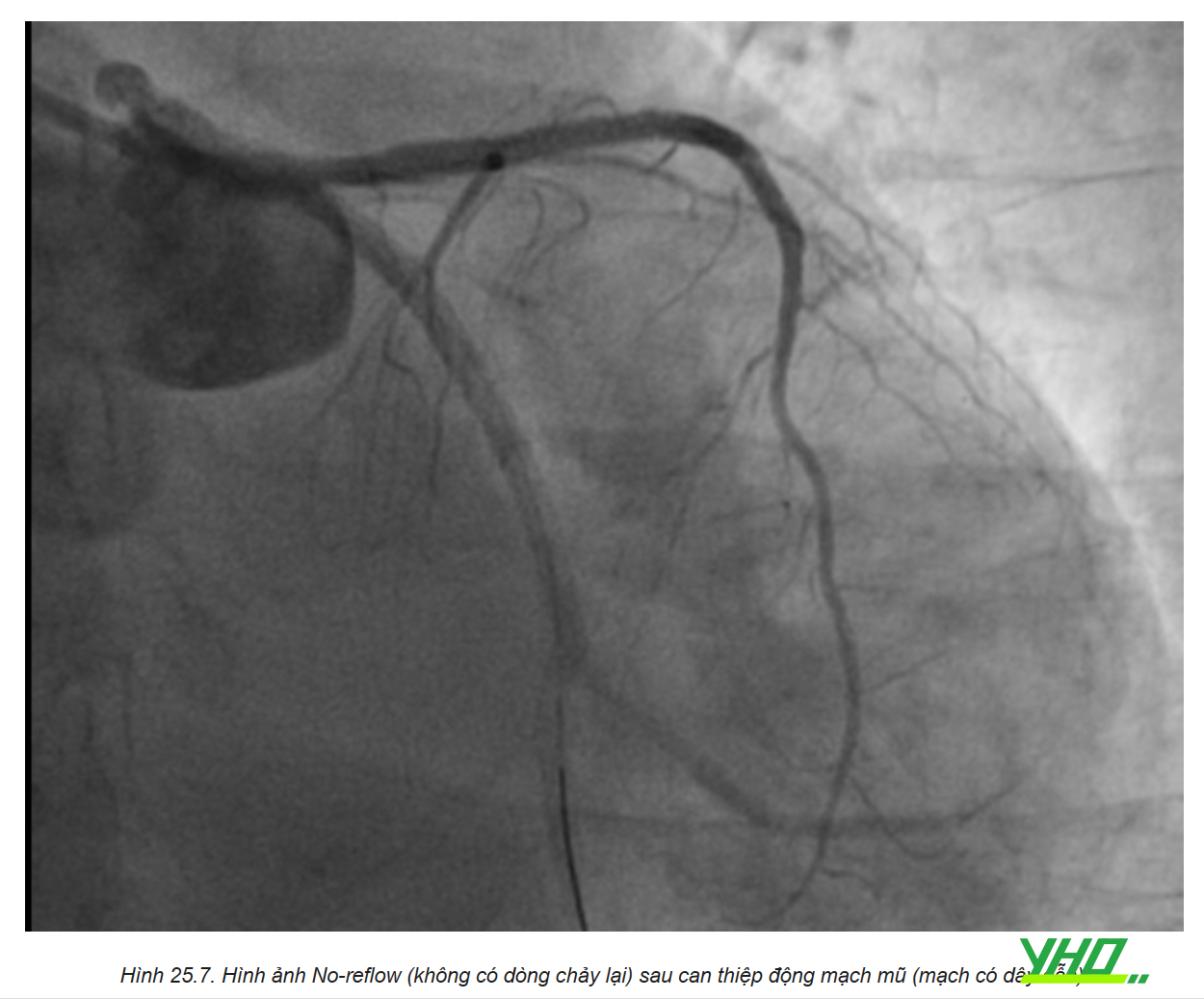
2. HIỆN TƯỢNG KHÔNG CÓ DÒNG CHẢY (NO-REFLOW)
2.1. Đại cương
Hiện tượng không có dòng chảy, hoặc dòng chảy chậm (slow flow), được định nghĩa là tình trạng tưới máu cơ tim ở thượng tâm mạc không đủ (dòng chảy TIMI 0-1), mặc dù phim chụp ĐMV không cho thấy hình ảnh tắc hẹp mạch máu rõ ràng. Một số tác giả coi mức độ tưới máu cơ tim (Myocardial Blush Grade, MBG) độ 0 và 1 là tương đương với “không có dòng chảy”, bất kể dòng chảy TIMI ra sao.
Hiện tượng này thường gặp khi can thiệp ĐMV cho bệnh nhân nhồi máu cơ tim (NMCT) cấp hoặc các trường hợp can thiệp phức tạp như can thiệp cầu nối tĩnh mạch hiển, hay cần dùng dụng cụ khoan cắt mảng xơ vữa (rotablator). Cần chẩn đoán phân biệt không có dòng chảy với huyết khối, tắc mạch do khí, lóc tách ĐMV, hoặc co thắt nặng ĐMV. Luôn nghĩ đến hiện tượng này nếu sau khi tái thông ĐMV, bệnh nhân vẫn còn đau ngực nhiều, ST không giảm chênh, hoặc ST chênh lên mới, hoặc rối loạn huyết động.
2.2. Cơ chế
Hiện tượng không có dòng chảy xuất hiện do nhiều yếu tố: tắc mạch đoạn xa do huyết khối, thiếu máu cơ tim kéo dài, tổn thương tái tưới máu,… Thiếu máu cơ tim kéo dài sẽ làm chết tế bào cơ tim, phù khoảng kẽ, giảm sản xuất nitric oxide là một chất giãn mạch. Bên cạnh đó, hội chứng tái tưới máu, gây ra bởi sự giải phóng các bạch cầu đa nhân, cytokines, gốc tự do, cũng dẫn đến rối loạn chức năng hệ nội mô. Hệ quả là biến đổi cấu trúc và chức năng hệ vi tuần hoàn mạch vành, tăng trở kháng mạch máu đoạn xa, đồng thời giải phóng các hoạt chất gây viêm và co thắt mạch máu.
Dựa trên hình ảnh phim chụp ĐMV chẩn đoán, có thể tiên lượng trước sự xuất hiện của biến cố không có dòng chảy, theo một số yếu tố dự báo dưới đây:
a. Giải phẫu ĐMV
- Hình ảnh cắt cụt ĐMV, với đường kính chỗ tắc ngang bằng đường kính đoạn ĐMV phía trên.
- Hình ảnh đọng thuốc cản quang trước đoạn tắc hoàn toàn ĐMV.
- ĐMV kích thước lớn, đường kính > 4mm.
b. Gánh nặng huyết khối lớn
- Huyết khối lớn ở ĐMV, kích thước huyết khối lớn hơn 3 lần đường kính lòng mạch tham chiếu.
- Có nhiều huyết khối hình thành ở phía trên đoạn tắc hoàn toàn ĐMV.
- Phát hiện huyết khối trôi xuống đoạn xa sau khi lái dây dẫn hay nong bóng.
c. Tình trạng thiếu máu cơ tim
- Nhồi máu cơ tim cấp đến muộn.
- Vùng thiếu máu cơ tim rộng.
d. Các yếu tố liên quan đến thủ thuật
- Can thiệp NMCT cấp.
- Nong bóng áp lực quá cao.
- Can thiệp cầu nối tĩnh mạch hiển.
- Khoan phá mảng xơ vữa.
e. Các yếu tố liên quan đến người bệnh
- Đái tháo đường.
- Rối loạn lipid máu.
- Suy thận.
- Không có tiền thích nghi (pre-conditioning).
2.3. Dự phòng không có dòng chảy lại và xử trí
a. Dự phòng bằng thuốc
Việc dùng liều nạp kháng tiểu cầu kép và thuốc chống đông (heparin) trước khi tiến hành can thiệp là rất quan trọng, Để dự phòng tình trạng không có dòng chảy, ESC khuyến cáo sử dụng abciximab, với liều bolus 0,25 mg/kg, sau đó truyền tĩnh mạch 0,125 µg/kg/phút trong 12 giờ (khuyến cáo IIa, mức độ B). Ngoài ra, có thể tiêm adenosine hoặc nicorandil vào ĐMV.
b. Dự phòng bằng biện pháp cơ học
Mục đích của các biện pháp cơ học là ngăn ngừa huyết khối hoặc mảng xơ vữa gây tắc ĐMV đoạn xa.
- Dụng cụ bảo vệ huyết khối đoạn xa: Khi can thiệp cầu nối tĩnh mạch hiển, nguy cơ không có dòng chảy có thể lên tới 20%. Lưới lọc bảo vệ đoạn xa đã giảm đáng kể tỉ lệ biến cố trong thủ thuật, vì thế được chỉ định thường quy trong các ca can thiệp cầu nối tĩnh mạch hiển. Các nghiên cứu không cho thấy lợi ích của lưới lọc đoạn xa khi can thiệp ĐMV ở bệnh nhân NMCT cấp.
- Hút huyết khối: Trong nghiên cứu TAPAS, hút huyết khối cho bệnh nhân NMCT cấp được chứng minh có hiệu quả hơn không hút huyết khối. Tỉ lệ MBG 0-1 ở nhóm hút huyết khối là 17%, so với nhóm không hút huyết khối là 23%. Tỉ lệ tử vong tim mạch sau 1 năm cũng thấp hơn (3,6% so với 6,7%). Hiện tại khuyến cáo hút huyết khối bằng tay thay vì dùng hệ thống máy hút cơ học.
- Thận trọng khi nong bóng: Tránh nong bóng áp lực quá cao (trước và sau khi đặt stent). Thay vào đó, có thể nong áp lực thấp kéo dài.
- Đặt stent trực tiếp: Nếu quan sát rõ tổn thương, có thể tiến hành đặt stent trực tiếp mà không cần nong bóng. Stent sẽ ép chặt cục huyết khối vào thành mạch, hạn chế tình trạng tắc mạch đoạn xa.
- Hậu thích nghi: Đây là biện pháp hoạt hoá hệ thống bảo vệ nội bào của các tế bào cơ tim, thông qua gây thiếu máu cơ tim chọn lọc trong bệnh cảnh NMCT cấp. Nhờ đó, có thể dự phòng hội chứng tái tưới máu, một trong các yếu tố gây không có dòng chảy. Tiến hành hậu thích nghi bằng cách nong bóng nhiều lần ở nhánh ĐMV tổn thương để cản trở dòng máu xuống đoạn xa.
- Khoan phá mảng xơ vữa: Khởi đầu với mũi khoan kích thước nhỏ. Khoan với tốc độ chậm, thời gian ngắn. Dùng thêm nicorandil và nitroglycerin.
c. Xử trí không có dòng chảy lại
Khi phát hiện rối loạn huyết động, bệnh nhân đau ngực nhiều, hoặc ST chênh cao trên điện tâm đồ, cần chụp lại ĐMV để đánh giá dòng chảy. Bù dịch và thuốc vận mạch để cải thiện huyết áp.
Tiêm trực tiếp các thuốc adenosine, verapamil, papaverine, abciximab, epinephrine vào ĐMV. Để đạt hiệu quả tối ưu, cần tiêm thuốc càng chọn lọc vào đoạn xa ĐMC càng tốt, vì thuốc cần có tác dụng trực tiếp lên hệ mao mạch vành. Có thể bơm thuốc qua ống hút huyết khối, qua vi ống thông, hoặc bóng over-the-wire. Adenosine là thuốc lựa chọn đầu tay do hiệu quả tốt, dễ sử dụng, và chu kỳ bán huỷ nhanh. Mặc dù adenosine có thể dẫn đến tình trạng co thắt phế quản, các bệnh lý hô hấp như hen hay COPD không phải là chống chỉ định của thuốc. Adenosine có thể gây nhịp chậm, nhất là trong trường hợp tắc ĐMV phải, do vậy cần sẵn sàng điện cực tạo nhịp tạm thời.
Liều lượng các thuốc xử trí trong trường hợp không có dòng chảy như sau:
- Adenosine tiêm trực tiếp ĐMV 30-60 µg (khuyến cáo IIb, mức độ C).
- Verapamil tiêm trực tiếp ĐMV 0,5-1 mg (khuyến cáo IIb, mức độ C).
- Nitroglycerin 100-400 µg.
- Nicardipine 200 µg.
- Nicorandil 2 µg.
Trong trường hợp không tái hồi được dòng chảy dù đã dùng tất cả các thuốc giãn mạch tối ưu, epinephrine tiêm ĐMV có thể hữu ích. Đặt bóng đối xung động mạch chủ (IABP) nếu huyết động ít cải thiện. Đặt máy tạo nhịp tạm thời nếu có rối loạn nhịp chậm.
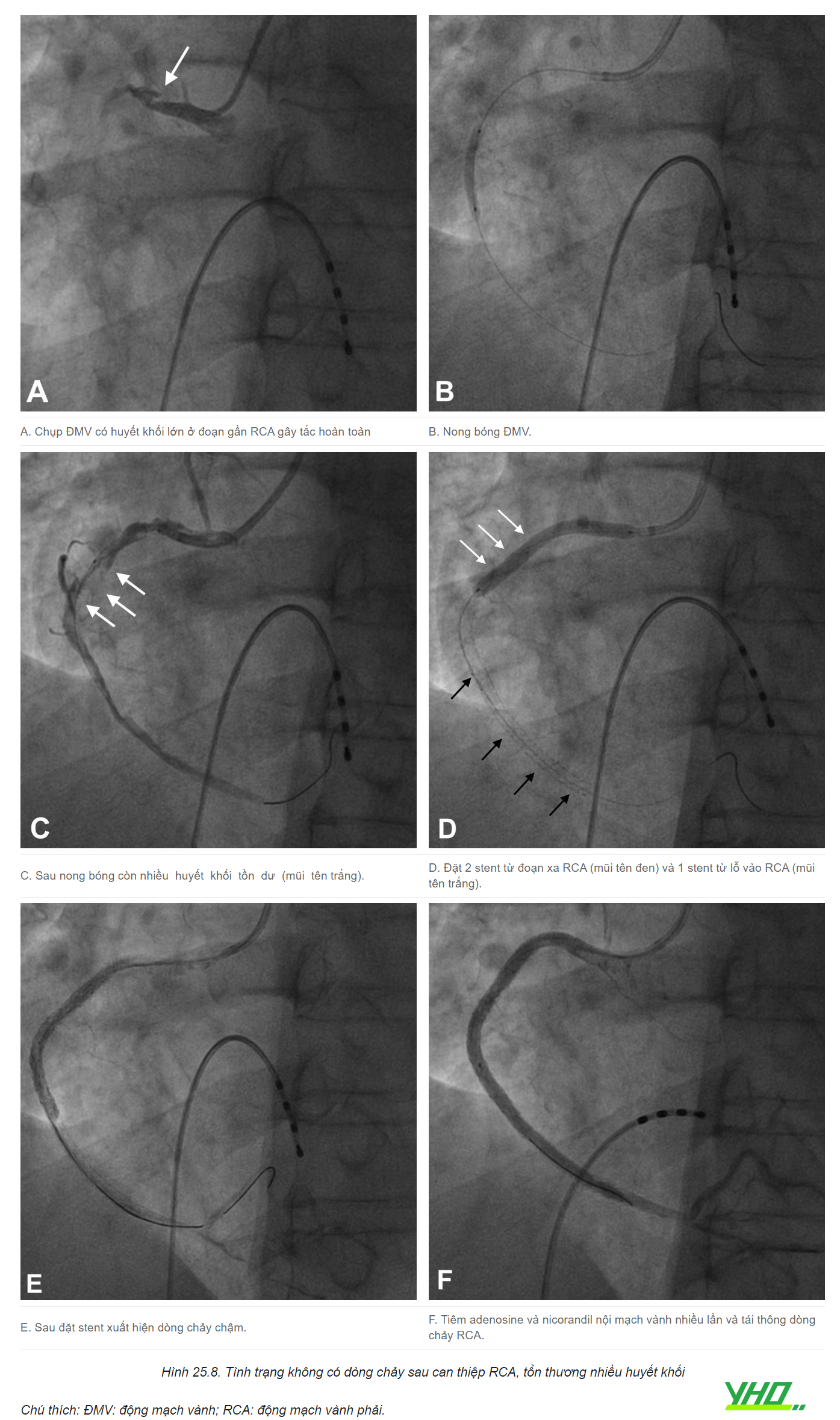
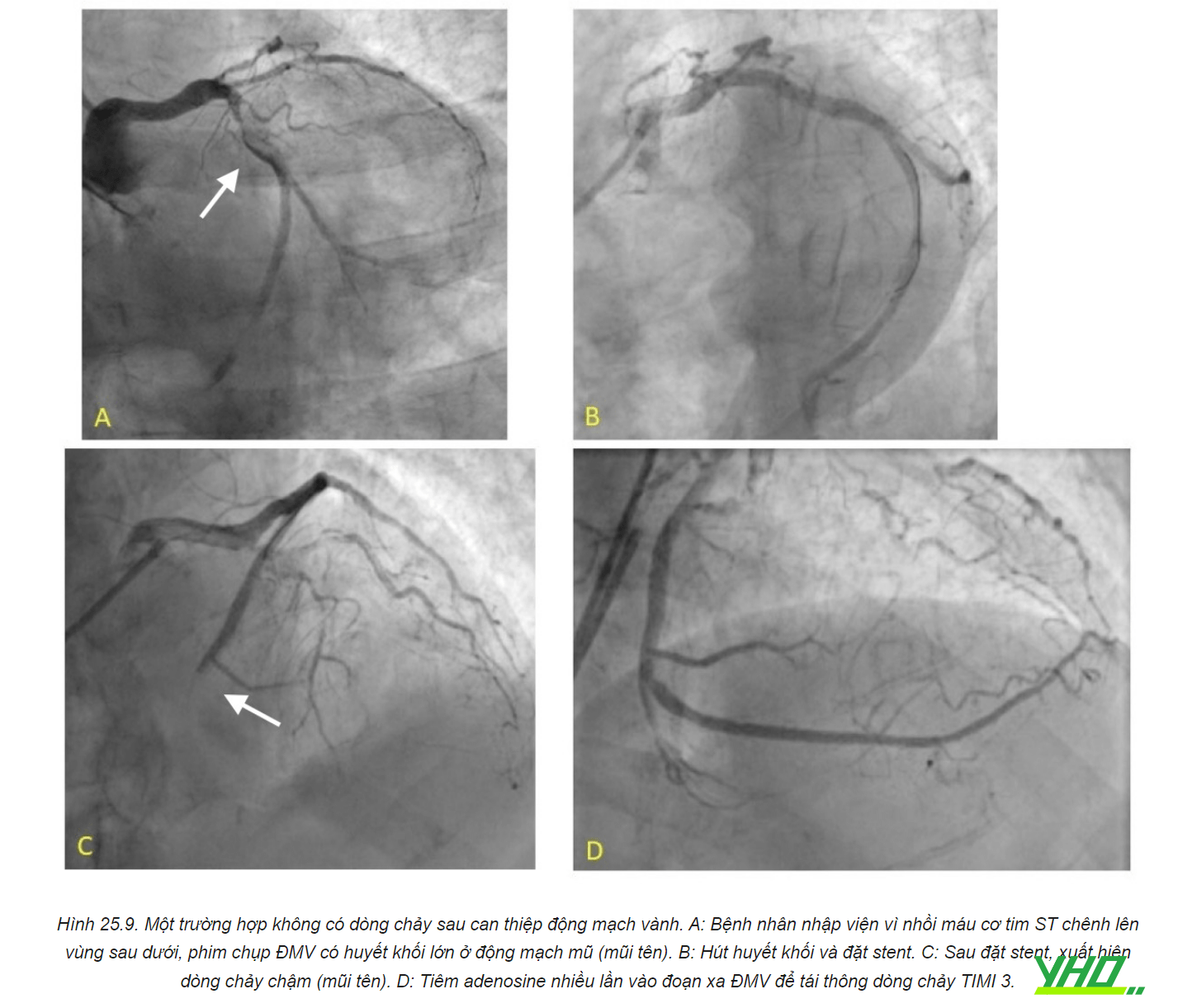
3. THỦNG ĐỘNG MẠCH VÀNH
3.1. Đại cương
Thủng ĐMV được định nghĩa là mất tính toàn vẹn của lớp áo ngoài nhánh ĐMV ở thượng tâm mạc, dẫn đến thoát máu ra ngoài ĐMV. Máu có thể thoát vào cơ tim, khoang màng ngoài tim, hoặc buồng tim.
Thủng ĐMV có thể xảy ra ở bất kỳ vị trí nào: nhánh ĐMV lớn, đoạn xa ĐMV, hệ thống tuần hoàn bàng hệ. Cơ chế gây thủng ĐMV bao gồm: (1) dây dẫn đi ra ngoài mạch, (2) nong bóng hoặc đặt stent kích cỡ quá lớn, (3) vỡ bóng, (4) khoan cắt mảng xơ vữa. Các trường hợp có nguy cơ cao thủng ĐMV là: (1) bệnh nhân cao tuổi, (2) hội chứng ĐMV cấp, (3) mạch xoắn vặn, (4) mạch vôi hoá, (5) mạch kích cỡ nhỏ, (6) can thiệp CTO. Đặc biệt, can thiệp CTO rất dễ gây thủng ĐMV, do sử dụng dây dẫn cứng, có độ đâm xuyên cao.
3.2. Phân loại
Theo phân loại Ellis, thủng ĐMV được chia làm 3 type.
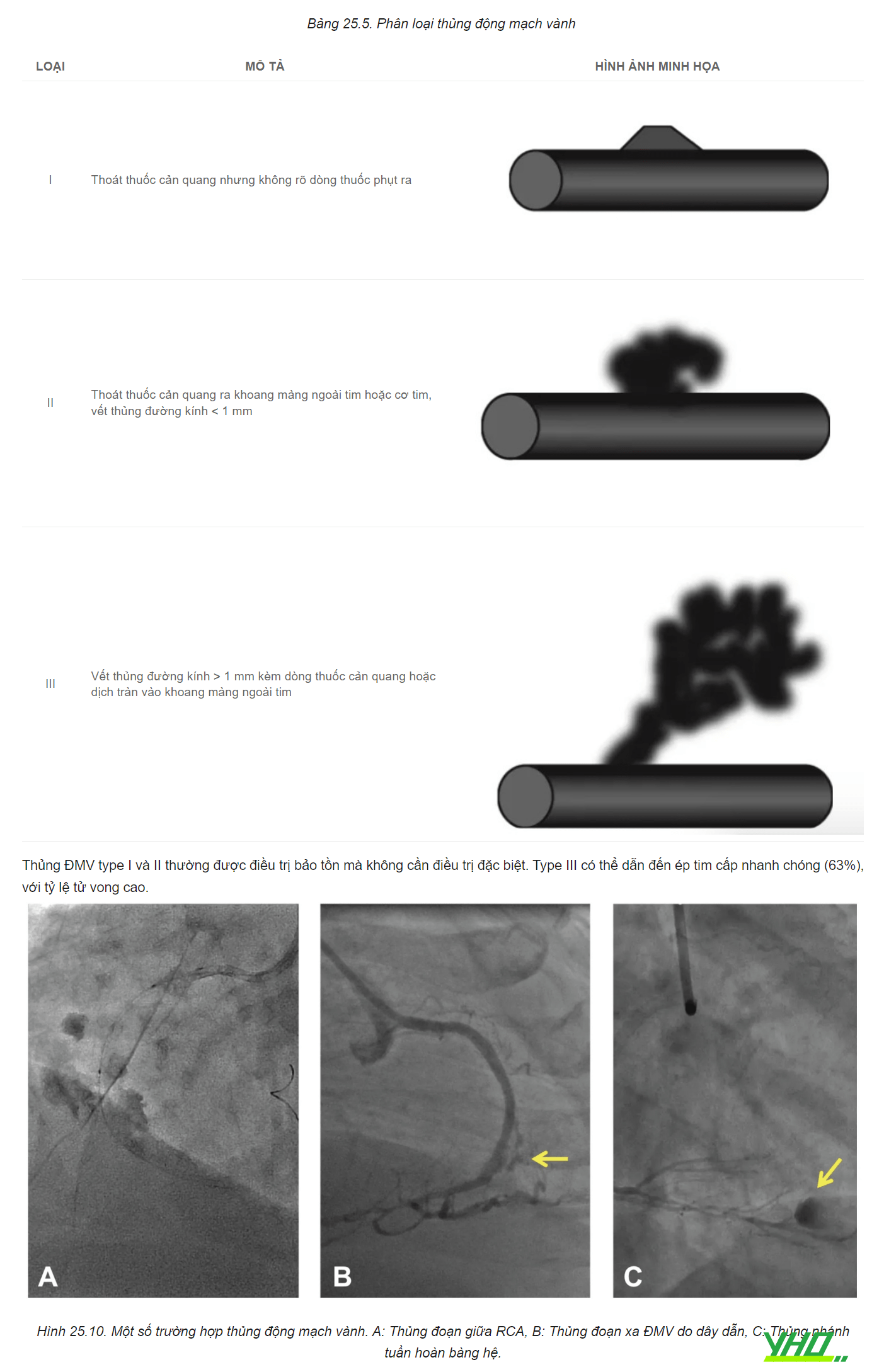
3.3. Dự phòng
Để giảm nguy cơ thủng ĐMV, nên sử dụng các dây dẫn đầu mềm, dây dẫn không ngậm nước. Trong lúc lái dây dẫn, nếu thấy xuất hiện ngoại tâm thu liên quan tới thao tác với dây dẫn, đó có thể là dấu hiệu dây dẫn đi ra ngoài lòng mạch. Trong quá trình thao tác với các dụng cụ (guiding, bóng, stent), luôn lưu ý vị trí đầu tận của dây dẫn.
Tránh dùng bóng hoặc stent kích cỡ quá lớn, đặc biệt với trường hợp mạch vôi hoá, hoặc can thiệp ở bệnh nhân lớn tuổi.
3.4. Xử trí thủng động mạch vành
a. Nguyên tắc xử trí chung
Các biện pháp xử trí chung bao gồm:
Nong bóng bít tắc chỗ thủng: Tiến hành nong bóng ngay lập tức để máu không thoát vào khoang màng ngoài tim dẫn đến ép tim cấp. Lựa chọn bóng có đường kính bằng đường kính mạch máu. Không bơm bóng với áp lực vượt quá 8-10 atm. Bơm bóng trong thời gian tối thiểu 10-15 phút, đảm bảo gây bít tắc hoàn toàn dòng chảy ĐMV. Sau mỗi lần bơm và xuống bóng, thuốc cản quang được bơm vào mạch vành để đánh giá tình trạng thủng. Với đa số trường hợp thủng ĐMV type I-II, nong bóng kéo dài là đủ để xử trí lỗ thủng.
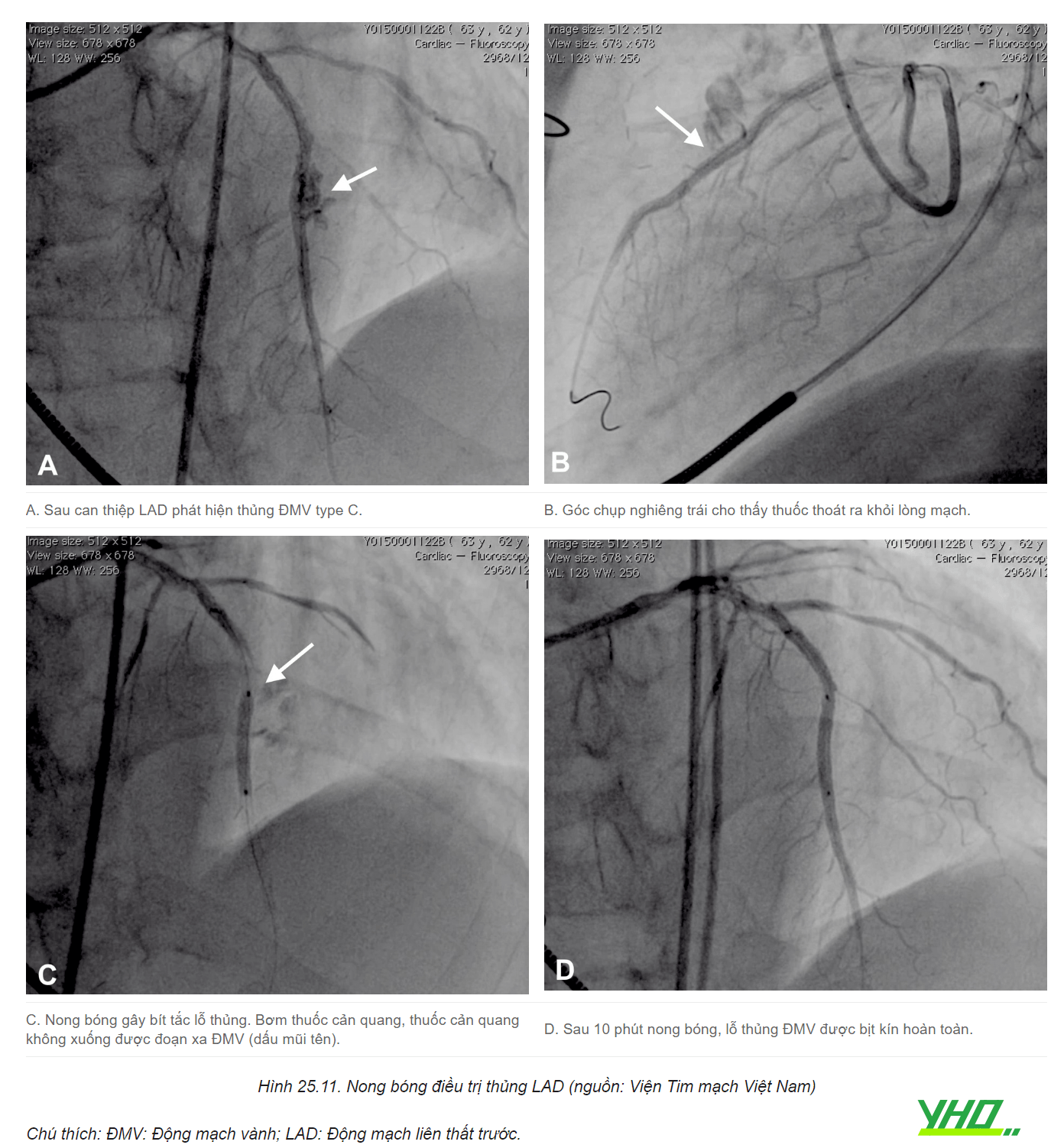
- Nâng huyết áp: Bù dịch và dùng thuốc vận mạch để nâng huyết áp. Tiêm atropine nếu bệnh nhân xuất hiện nhịp chậm. Lĩnh máu sớm.
- Chọc dẫn lưu dịch màng tim: Huyết động suy sụp thường là chỉ định để dẫn lưu dịch màng tim cấp cứu. Tuy nhiên những trường hợp tràn máu màng tim số lượng ít có thể không cần phải chọc dịch, nếu tình trạng thủng ĐMV được kiểm soát. Chọc dẫn lưu dịch màng tim dưới hướng dẫn của màn tăng sáng, sau khi đưa kim vào khoang màng tim, bơm thuốc cản quang qua đó. Siêu âm tim giữ vai trò quan trọng để chẩn đoán mức độ tràn dịch màng tim, hỗ trợ thủ thuật dẫn lưu, cũng như theo dõi tiến triển. Khi dẫn lưu dịch màng ngoài tim ra nhiều, có thể truyền máu hoàn hồi nếu chưa kịp lĩnh máu. Ngay cả khi người bệnh đã ổn định, dẫn lưu khoang màng tim nên được để qua đêm như một biện pháp dự phòng.
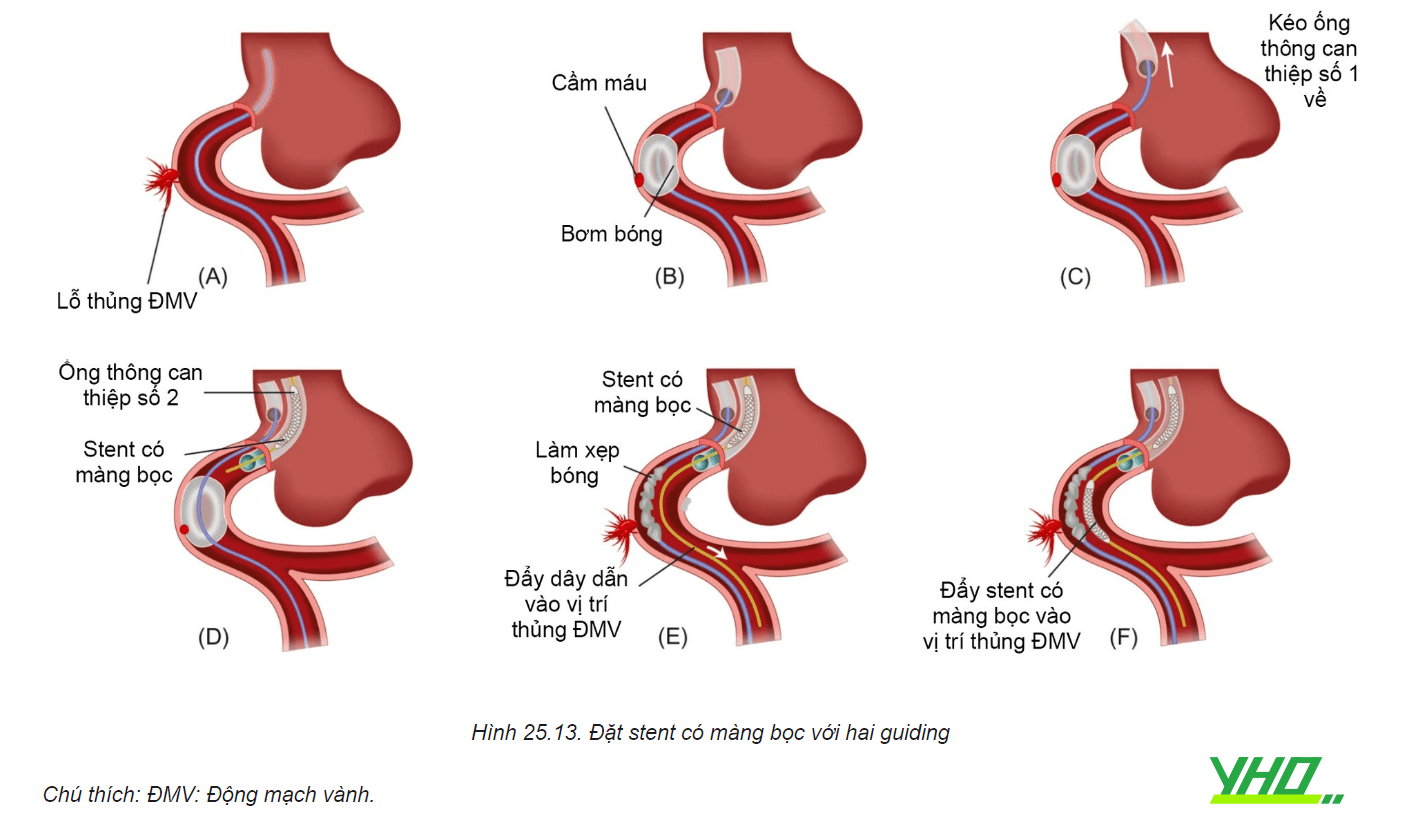
- Mở đường vào mạch máu số hai: Nếu thủng ĐMV lớn, cần mở đường vào động mạch đùi, đặt guiding cỡ 7Fr hoặc Qua đó đẩy một số dụng cụ kích cỡ lớn (ví dụ stent có màng bọc) để bịt lỗ thủng.
- Gây bít tắc lỗ thủng: Các trường hợp nong bóng không thể cầm máu, cần bít tắc vị trí thủng bằng stent có màng bọc, nhét coil, bơm mỡ tự thân vào đoạn xa ĐMV (xin xem chi tiết phần dưới).
- Báo động kíp ngoại khoa: Cần ngay lập tức khởi động kíp ngoại khoa nếu các biện pháp xử trí nội mạch tỏ ra không hiệu quả.
- Không sử dụng protamine: Quan điểm hiện tại là không đảo ngược thuốc chống đông nếu thủng ĐMV sau khi đặt stent ĐMV, do hiệu quả cầm máu không rõ ràng, đồng thời làm tăng nguy cơ huyết khối cấp gây tắc
b. Stent có màng bọc
Stent có màng bọc ít hiệu quả trong trường hợp thủng đoạn xa do dây dẫn, bởi vì kích thước của đoạn mạch thuôn nhỏ dần. Tuy nhiên, nếu thủng ở nhánh bên của đoạn mạch chính, vị trí thủng có thể được xử lý bằng stent có màng bọc.
Trong quá trình chuẩn bị đặt stent có màng bọc, cần tiếp tục duy trì bơm bóng ở vị trí thủng để tránh gây mất máu thêm. Chỉ cần 30 giây không bơm bóng cũng có thể mất vài trăm mL máu và dẫn đến ép tim cấp, kèm theo suy sụp huyết động.
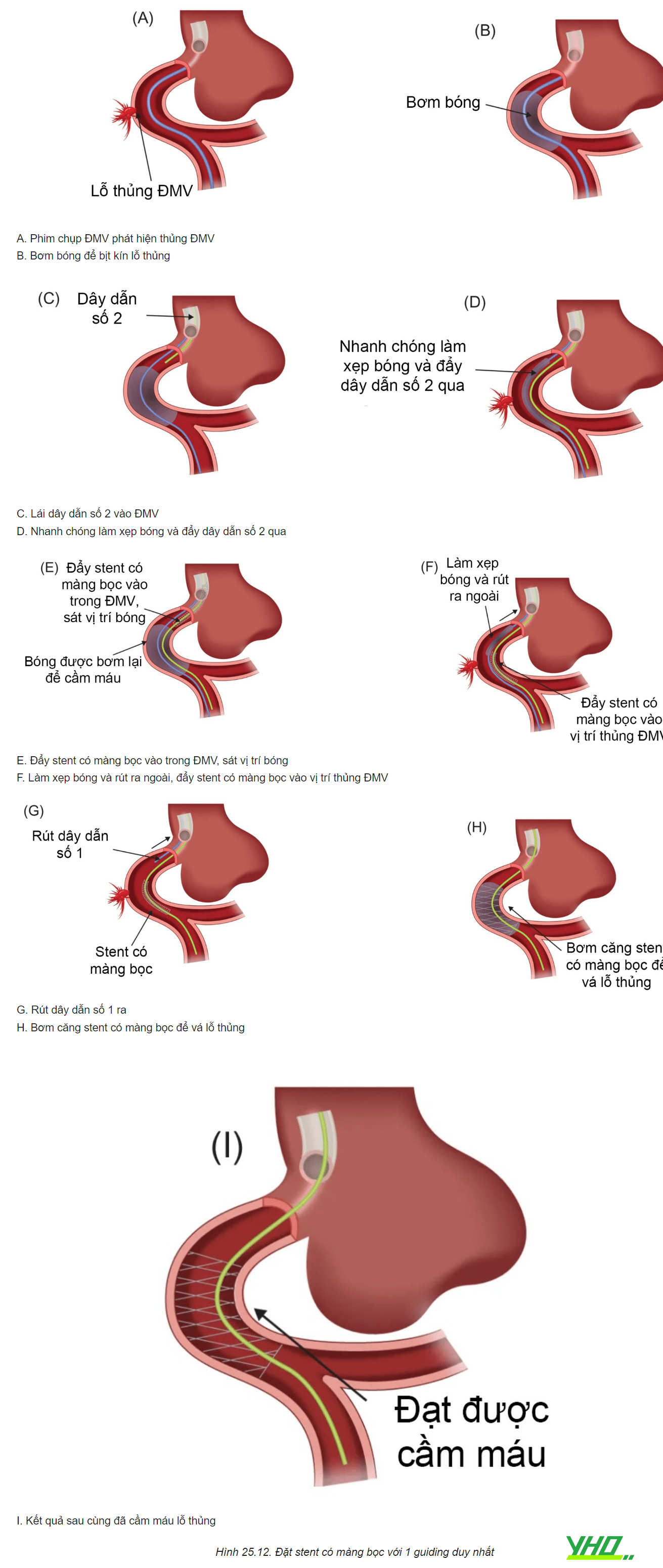
Lý tưởng nhất, mở đường vào mạch máu số 2 (thường là động mạch đùi) để đặt guiding 7Fr, dù một số stent có màng bọc đi vừa guiding 6Fr. Guiding thứ nhất có thể rút nhẹ ra để cho phép guiding thứ 2 tiếp cận ĐMV. Khi guid- ing thứ 2 đã nằm ở lỗ vào ĐMV, lái dây dẫn số 2 đến gần bóng đang bơm. Nhanh chóng làm xẹp bóng để dây dẫn đi qua, sau đó lại được bơm căng trở lại. Tiếp theo, stent có màng bọc được đẩy vào. Làm xẹp bóng, kéo bóng và dây dẫn đầu tiên ra ngoài, đồng thời đặt stent có màng bọc. Cần đảm bảo stent có màng bọc được bơm căng để áp sát với thành mạch.
Trong trường hợp đang sử dụng guiding kích cỡ đủ lớn, có thể không cần mở thêm đường vào mạch máu. Đẩy stent có màng bọc vào trong lúc làm xẹp bóng và rút bóng ra (hai thiết bị này nằm trong cùng một guiding). Tuy nhiên cách làm này có thể dẫn đến mất máu nhiều hơn, và đôi khi việc đẩy stent có màng bọc không đơn giản, do cấu hình lớn của nó.
c. Chèn coil hoặc bơm mỡ tự thân để xử trí thủng ĐMV do dây dẫn
Khác với các tổn thương thủng vỡ mạch vành do nong bóng hoặc đặt stent kích thước lớn, đối với thủng mạch vành do dây dẫn, mức độ tràn dịch màng tim thường từ từ, không yêu cầu phải chọc dịch màng tim cấp nếu phát hiện thủng trên bàn can thiệp. Tuy nhiên đa số không thể tự cầm máu nếu bơm bóng trên chỗ bị thủng, mà các trường hợp này đòi hỏi phải hàn gắn chỗ thủng bằng các chất gây tắc, bằng stent có màng bọc đặt ngang qua nhánh to ở phía trên trên hoặc phẫu thuật. Stent có màng bọc đặt ở nhánh phía trên nhằm lấp hoàn toàn dòng máu đi vào nhánh tận bị thủng: nếu áp dụng sẽ phải hy sinh một vùng rộng lớn các mạch còn lành, đồng thời khả năng tái hẹp cao về lâu dài và không thể coi như một chọn lựa điều trị thích hợp. Phẫu thuật cấp cứu để tìm kiếm và kiểm soát điểm chảy máu chỉ nên coi là giải pháp cuối cùng do nguy cơ cao khi bệnh nhân đang dùng kháng tiểu cầu kép và có thể cần phải chạy máy tim phổi nhân tạo nếu muốn xử lý các nhánh tận phía sau tim (động mạch mũ) khiến hồi sức sau mổ sẽ càng nặng nề và nguy cơ tử vong cao, đòi hỏi thời gian hồi phục lâu sau mổ.
Biện pháp chính để giải quyết thủng đoạn xa ĐMV do dây dẫn là gây tắc đoạn xa ĐMV bằng các chất liệu gây đông như thrombin, gelatin, cục máu đông tự thân, mỡ tự thân hoặc microcoil chuyên dụng hoặc microcoil tự chế (chỉ phẫu thuật, vật liệu cầm máu trong phẫu thuật spongel, cắt đoạn dây dẫn mạch vành). Tùy theo sự sẵn có của những vật liệu này trong phòng cathlab vào thời điểm xảy ra biến cố mà có thể sử dụng một trong các biện pháp đó. Điểm mấu chốt của kỹ thuật là đưa được vi ống thông hoặc ống hút huyết khối (có khẩu kính to hơn nên dễ bơm hơn) vào càng xa càng tốt để tiếp cận được với nhánh mạch bị thủng. Sau đó bơm thuốc cản quang qua ống thông vừa để chẩn đoán xác định chỗ tắc, vừa để điều trị bằng cách bơm chất liệu gây đông vào vị trí thủng ĐMV.
Cần tránh các tổn thương do dụng cụ (microcatheter hoặc ống thông hút huyết khối) gây ra đối với mạch vành phía xa có khẩu kính nhỏ và hay xoắn vặn.
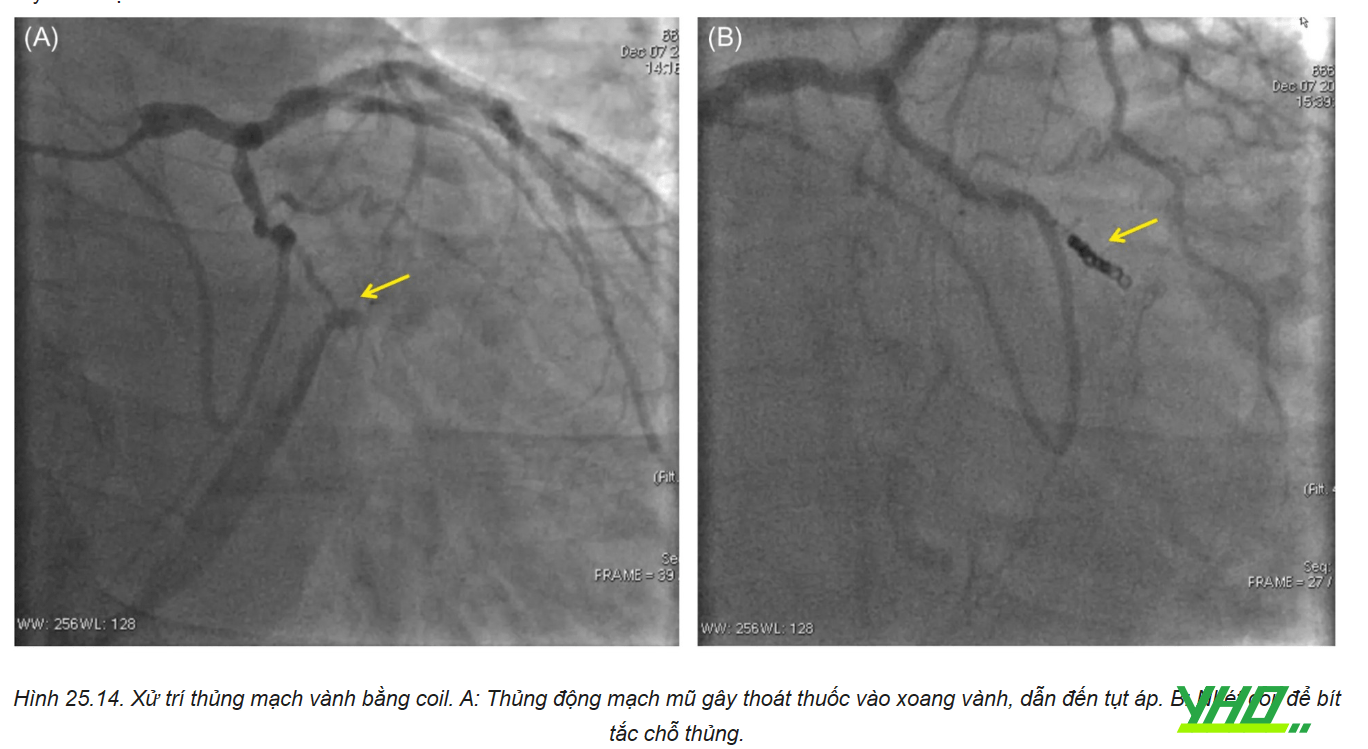
Bơm mỡ tự thân là biện pháp dễ thực hiện, khả thi và hiệu quả cao. Các vật liệu mỡ dưới da sẽ gây tắc mạch về cơ học để ngừng chảy máu, đồng thời kích hoạt quá trình đông máu để tránh chảy máu. Cần thận trọng để tránh rơi mỡ tự thân vào các nhánh động mạch vành khác (gây nhồi máu cơ tim) hoặc đại tuần hoàn (gây tắc mạch hệ thống). Khi đã đưa vi ống thông tiếp cận vị trí thủng, đẩy mỡ tự thân bít chỗ thủng bằng dây dẫn, hoặc bơm bằng xilanh với mỡ tự thân bên trong.

4. RƠI DỤNG CỤ
4.1. Rơi stent
Tỷ lệ rơi stent rất thấp (khoảng 0,32%), thường gặp ở ĐMV phải và động mạch mũ, hoặc những tổn thương vôi hoá, xoắn vặn. Biến chứng này hay gặp nhất ở bước kéo hệ thống stent-bóng vào guiding sau khi không thể đẩy dụng cụ đến được vị trí tổn thương đích. Vậy nên biến chứng này có mối tương quan với việc guiding trợ lực kém, guiding không đồng trục, mạch xoắn vặn, vôi hóa, hoặc do thủ thuật viên không chuẩn bị tốt tổn thương. Stent có thể bị tuột khỏi bóng ở vị trí tổn thương, hoặc thường gặp hơn là mắt stent bị biến dạng dẫn đến không rút vào lại guiding được.
a.Trường hợp dây dẫn vẫn còn trong stent
Rơi stent một phần (bóng vẫn nằm một phần trong stent)
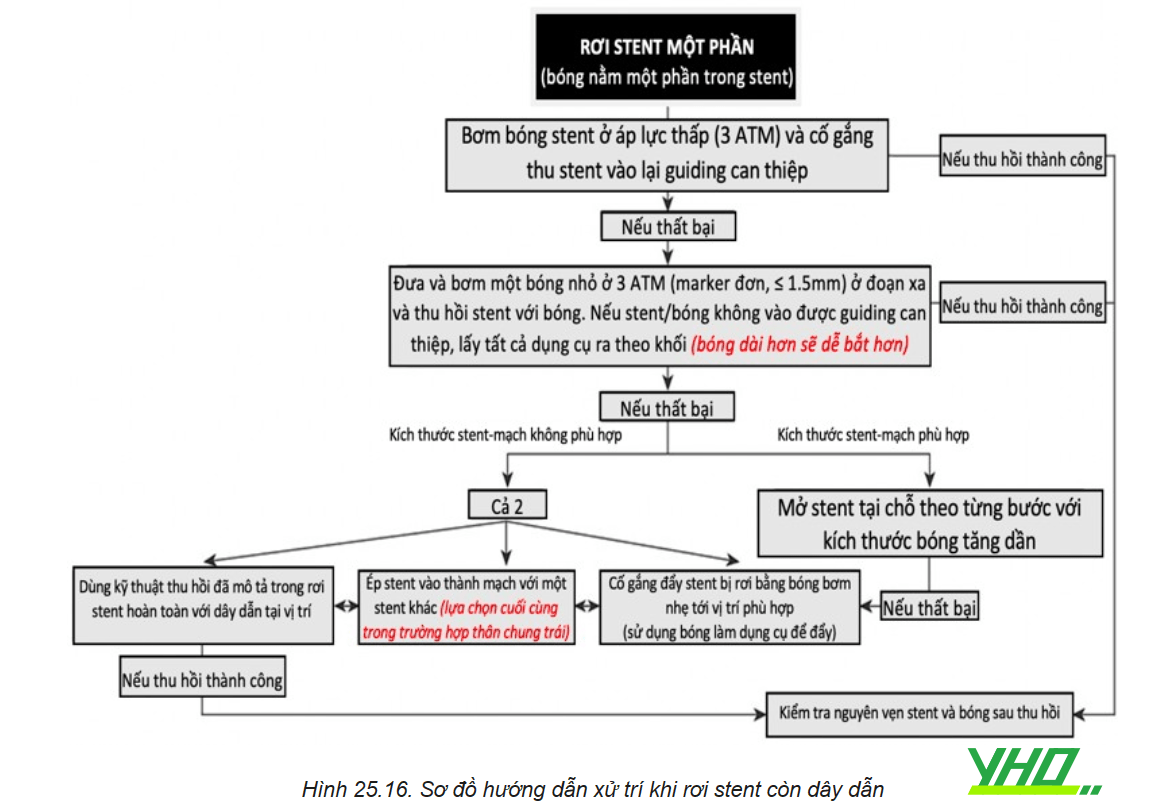
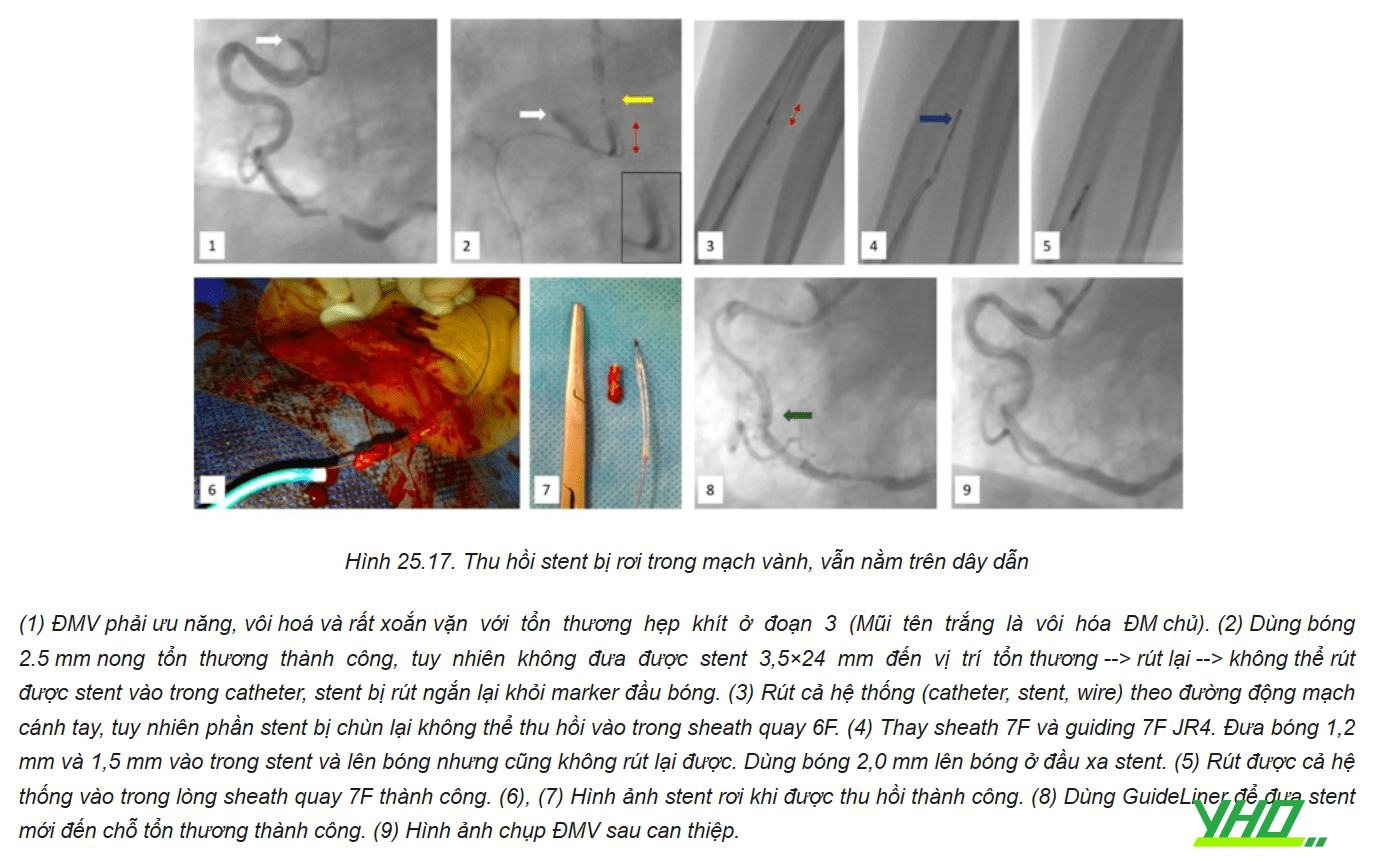
b. Rơi stent hoàn toàn nhưng vẫn nằm trên dây dẫn
Trường hợp stent rơi hoàn toàn ra khỏi bóng nhưng vẫn nằm trên dây dẫn, nếu vẫn có thể đưa được bóng mới nhỏ hơn vào lòng stent, chúng ta thực hiện lại các kỹ thuật như trên. Thu hồi stent bằng bóng hoặc bằng snare, hoặc bơm căng bóng để đặt stent tại chỗ, hoặc cố gắng đẩy stent đến vị trí tổn thương.
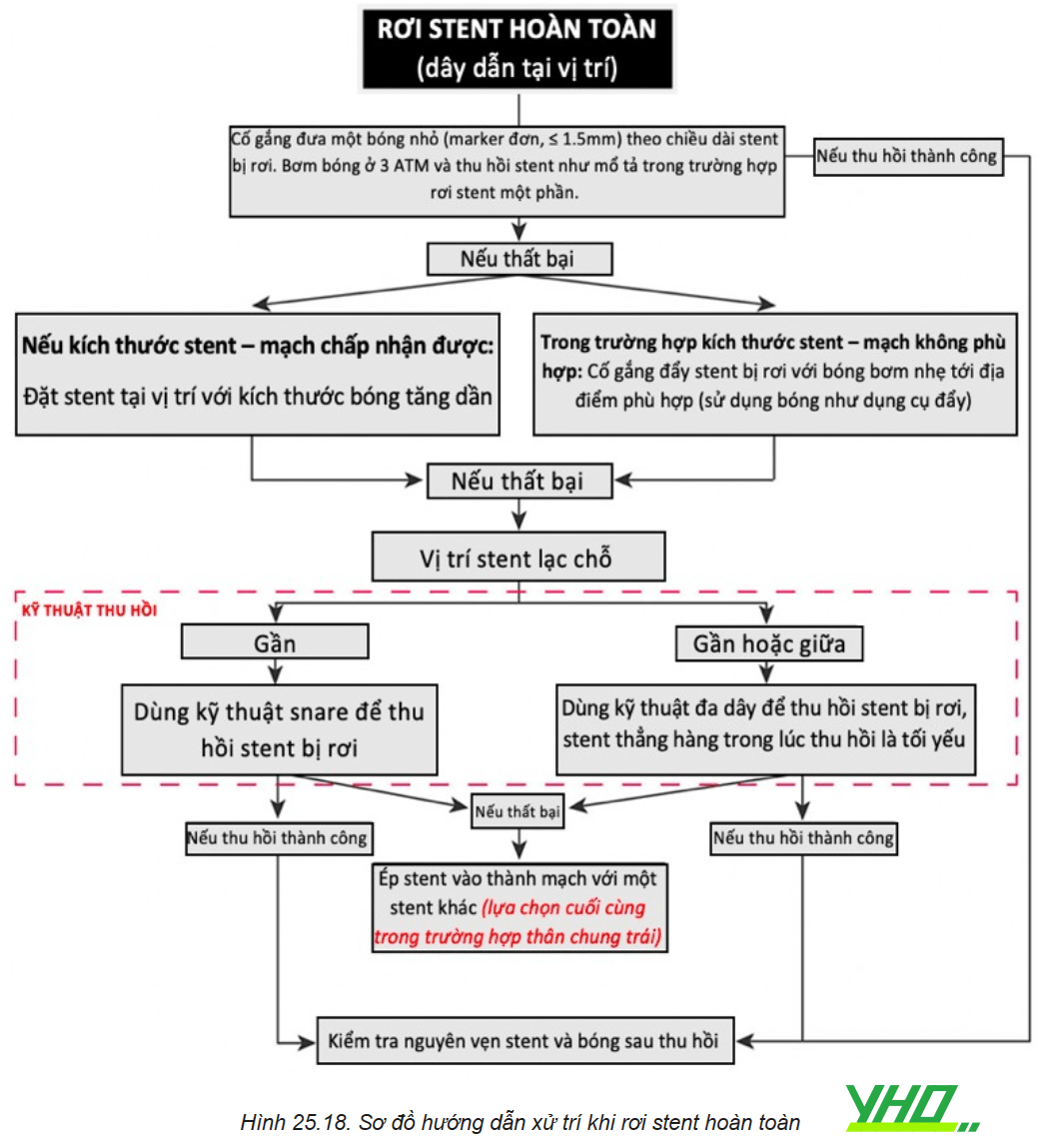
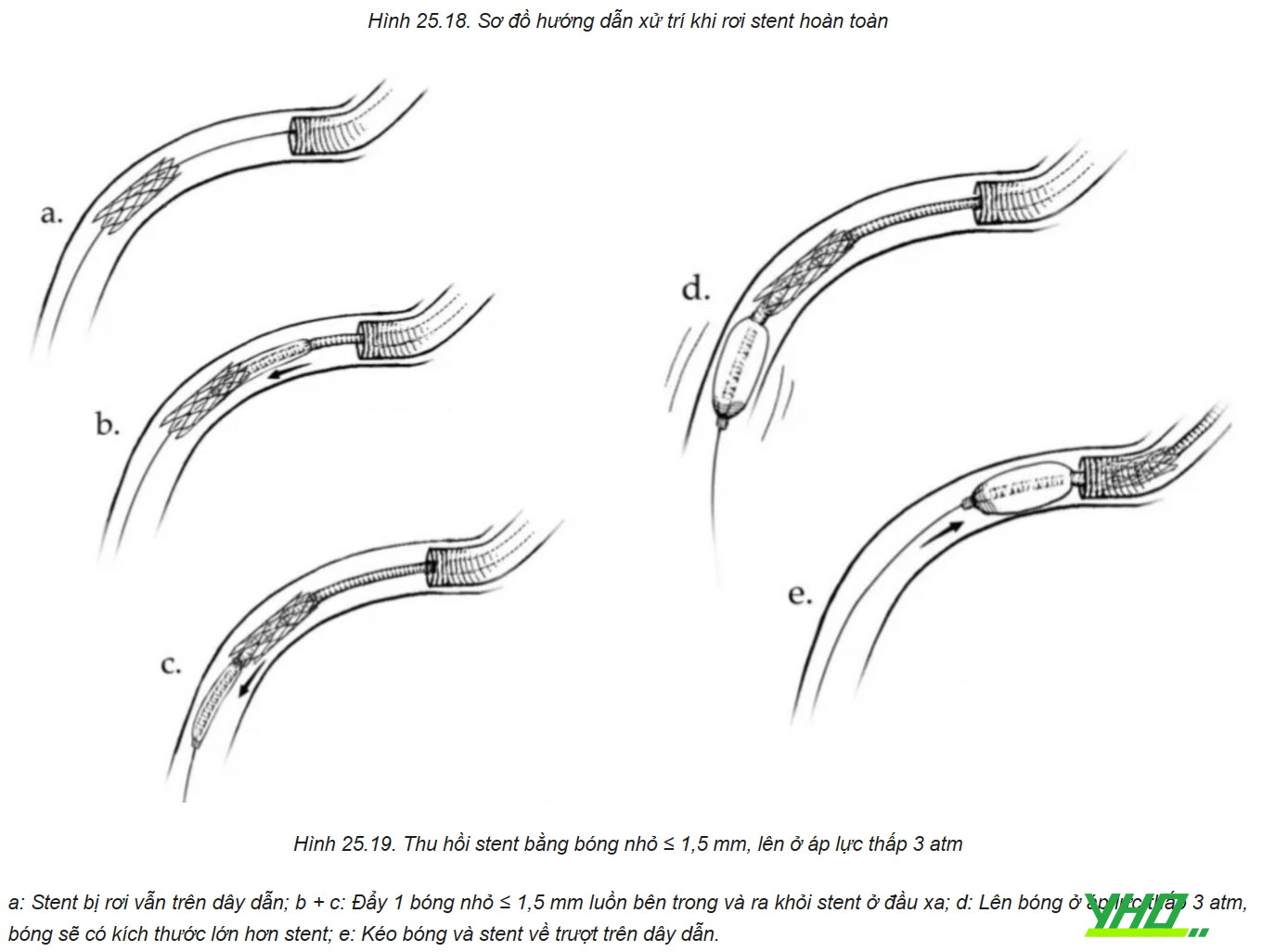
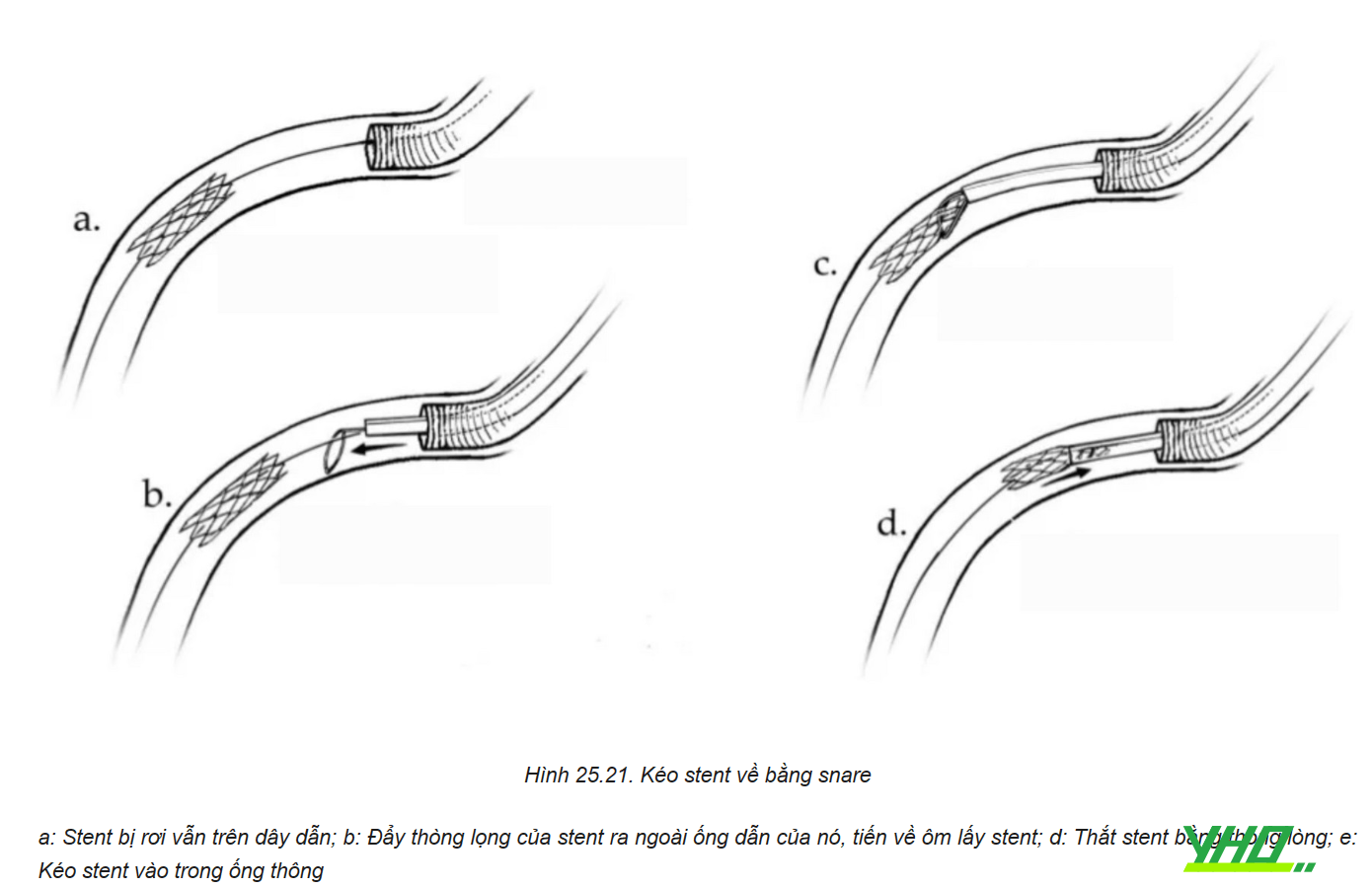
c. Trường hợp không còn dây dẫn trong stent
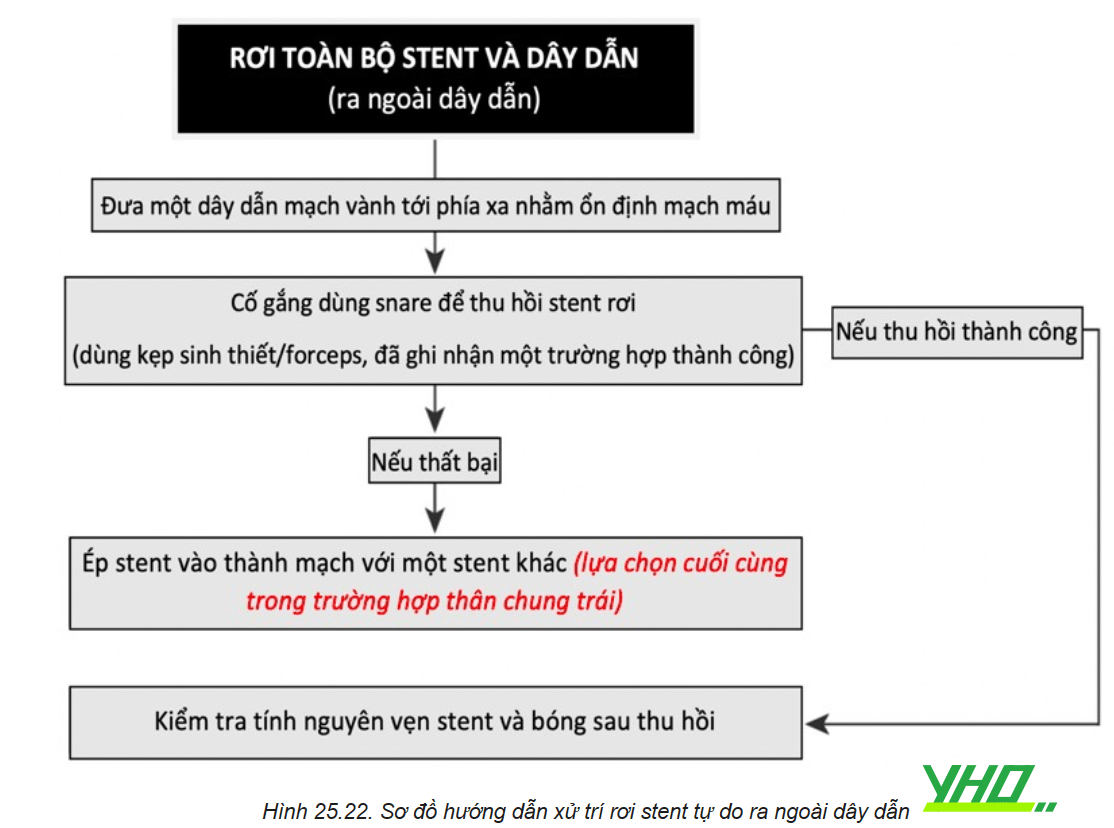
Kỹ thuật snare
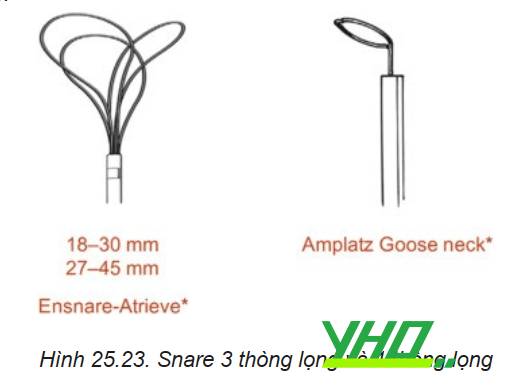
Thu hồi stent bằng snare là phương pháp tiếp cận được ưu tiên trong trường hợp tuột dây dẫn khỏi stent. Hiện có hai loại snare chính trên thị trường: snare cổ ngỗng Amplatz (ev3, Plymouth, Minnesota) và Snare En (Merit Medical Systems Inc, South Jordan, Utah). Loại cổ ngỗng bao gồm 1 vòng duy nhất và loại sau gồm 3 vòng, giúp tạo diện tích bắt giữ lớn hơn. Ngoài ra, có thể tự chế một snare bằng cách dùng 1 dây dẫn 0,014’’xuyên qua một catheter chẩn đoán 5Fr rồi vòng lại chính nó, để tạo thành đầu thòng lọng ở phía đầu ra của catheter và đuôi dây kéo lại ở đầu vào của catheter.
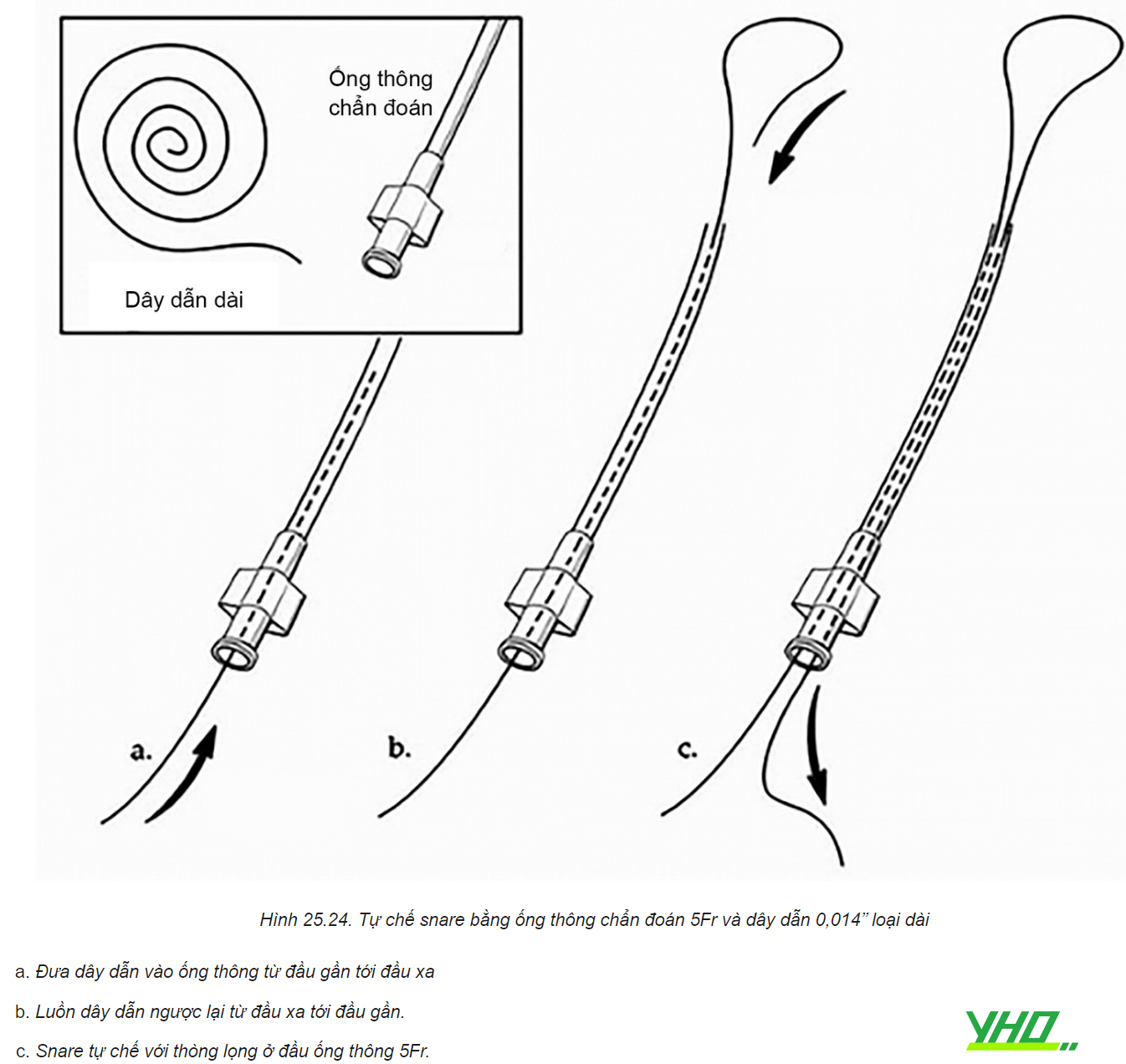
- Đưa dây dẫn vào ống thông từ đầu gần tới đầu xa
- Luồn dây dẫn ngược lại từ đầu xa tới đầu gần.
- Snare tự chế với thòng lọng ở đầu ống thông 5Fr.
Một số lưu ý khi thu hồi stent bằng snare:
- Xác định cẩn thận vị trí đầu tự do của stent cản quang dưới màn tăng sáng.
- Mặt phẳng của snare phải được giữ ở góc hợp lý so với mặt phẳng dự đoán của stent.
- Trước khi cố định stent, phẫu thuật viên cần chắc chắn rằng snare đã bao quanh được stent. Sau đó, catheter được đẩy vào để siết chặt stent bằng thòng lọng của snare. Khi stent đã được cố định bởi snare, toàn bộ khối sẽ được kéo lại và lấy ra thông qua sheath.
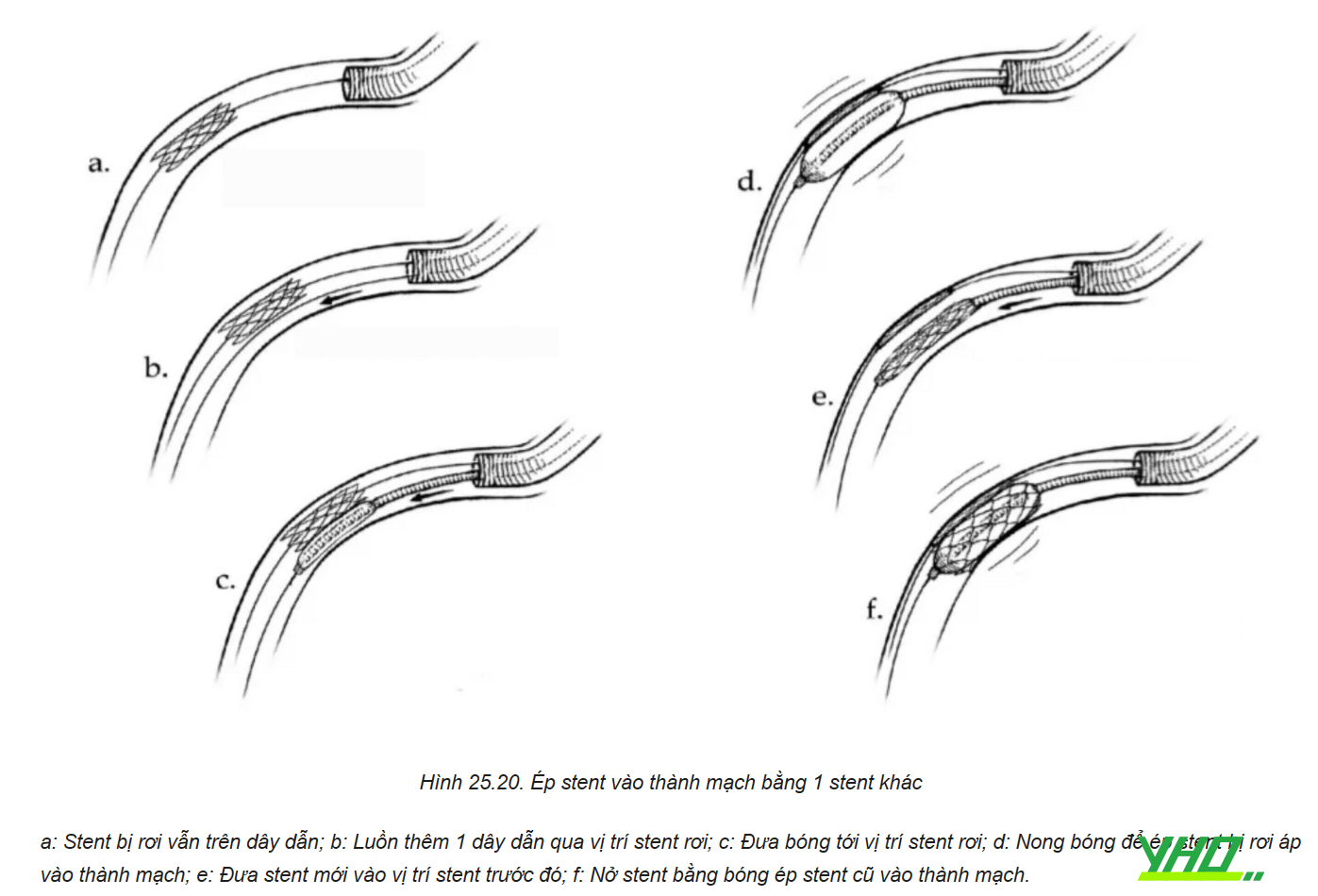
Các kỹ thuật dùng hai hay nhiều dây dẫn, ép stent vào thành mạch
Đều có thể làm các bước như trường hợp rơi stent còn dây dẫn.
Thu hồi bằng forcep
Thu hồi bằng forcep sẽ khả thi khi stent nằm trong phần gần của thân chung động mạch vành trái hoặc động mạch vành phải, nhưng không được khuyến cáo như lựa chọn đầu tay vì tính chất xâm lấn cao. Forcep có thể dùng thông qua sheath đùi cùng bên hoặc đối bên một khi vật liệu bị rơi đã được đưa xuống động mạch chậu.
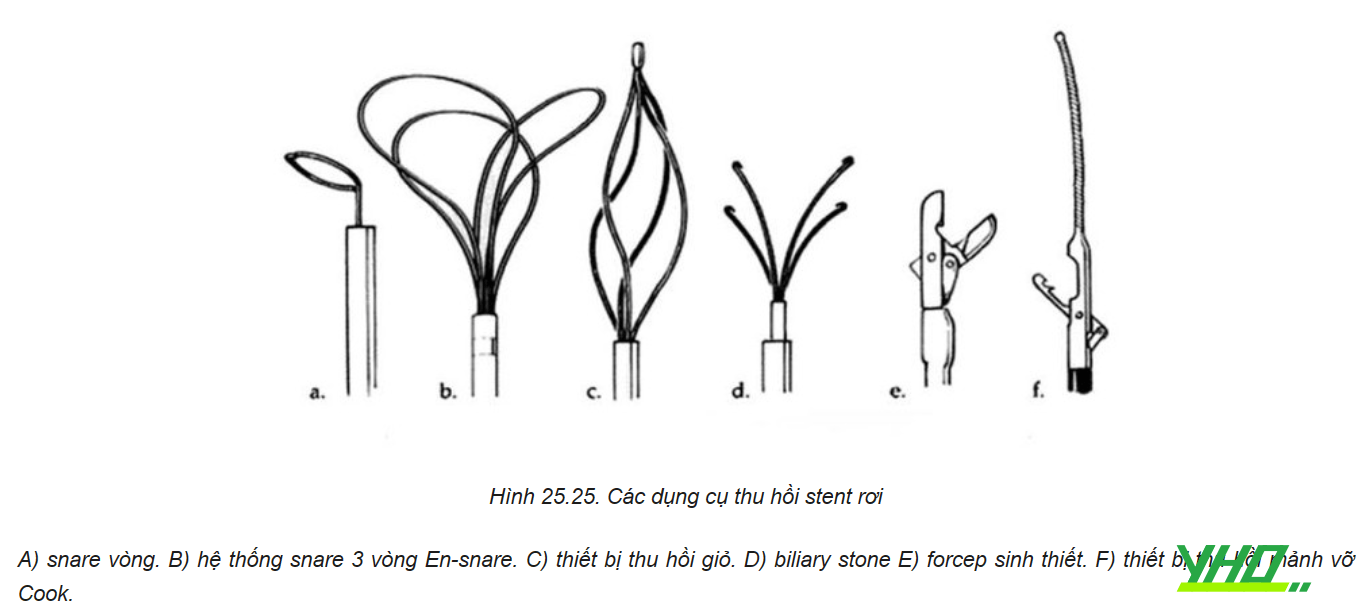
4.2. Đứt hoặc kẹt dây dẫn
Đứt rời dây dẫn hay kẹt dây dẫn là biến chứng hiếm gặp, với tỷ lệ 0,1%. Dây dẫn can thiệp tiêu chuẩn có thể bị đứt hoặc tuột lớp vỏ bên ngoài, nếu chúng bị kẹt giữa thành mạch máu và thành stent, thường gặp trong can thiệp tổn thương chia đôi khi sử dụng 2 dây dẫn (một dây dẫn nhánh bên và một dây dẫn nhánh chính) hoặc khi dùng kĩ thuật dây dẫn đồng hành (“buddy wire”).
Một số yếu tố nguy cơ gây đứt hoặc kẹt dây dẫn:
- Dây dẫn đi qua mảng xơ vữa vôi hoá nặng, kéo dài
- Nhánh bên tạo góc lớn
- Chiều dài của đoạn dây bị kẹt sau stent, càng dài khả năng đứt, kẹt càng cao
- Độ dày của dây (dây càng nhỏ thì càng mỏng manh, dễ đứt hơn)
- Dây dẫn số 2 bị kẹt ở đoạn gối nhau giữa hai stent, không rút ra trước khi đặt stent thứ hai, nên kẹp giữa hai lớp stent
a. Một phần dây dẫn bị đứt mắc lại sau mắt stent, phần đứt nằm trong động mạch chủ
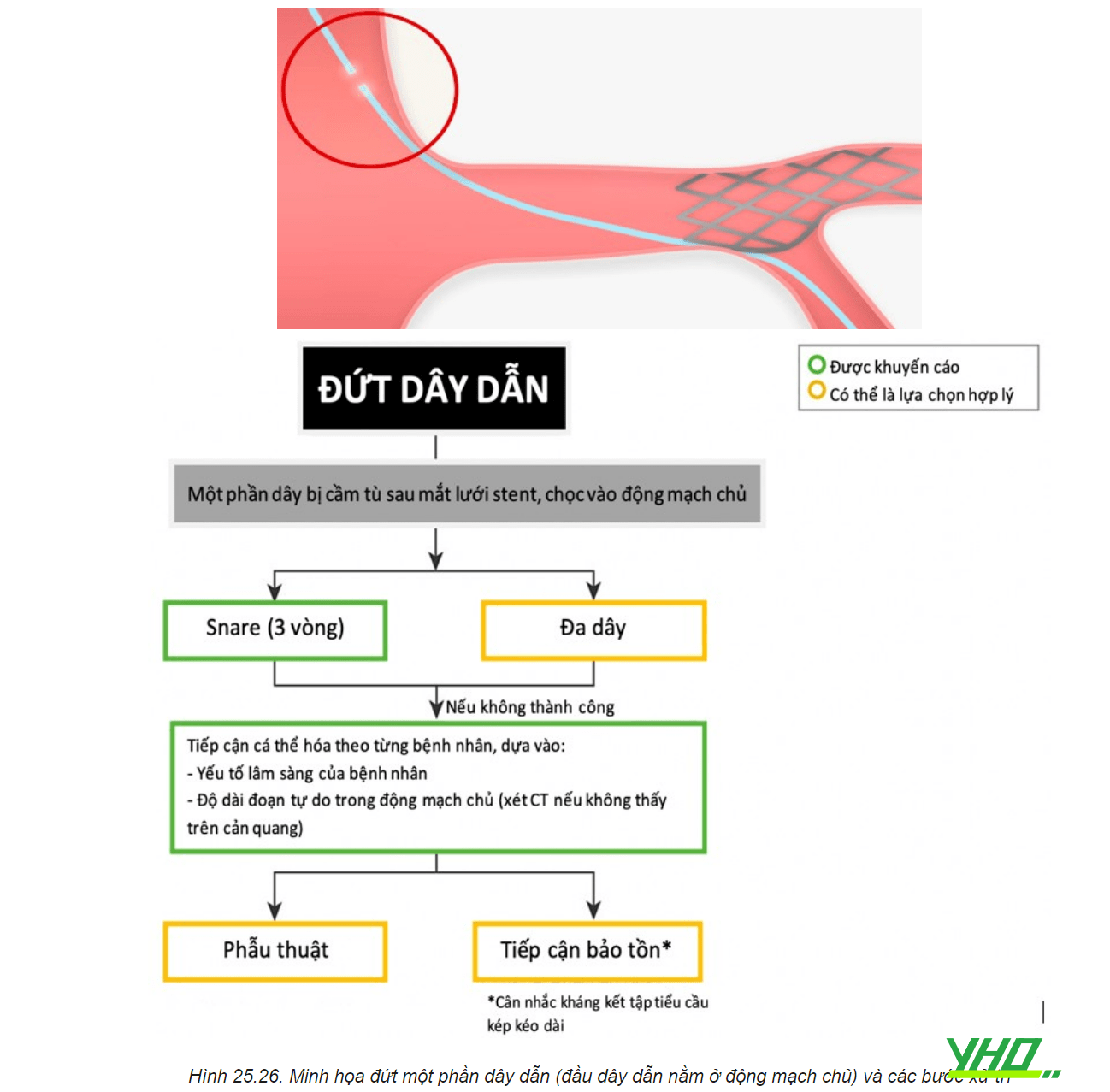
b. Đoạn dây dẫn bị đứt kẹt sau mắt lưới stent nhưng đầu bị đứt nằm trong lòng mạch vành
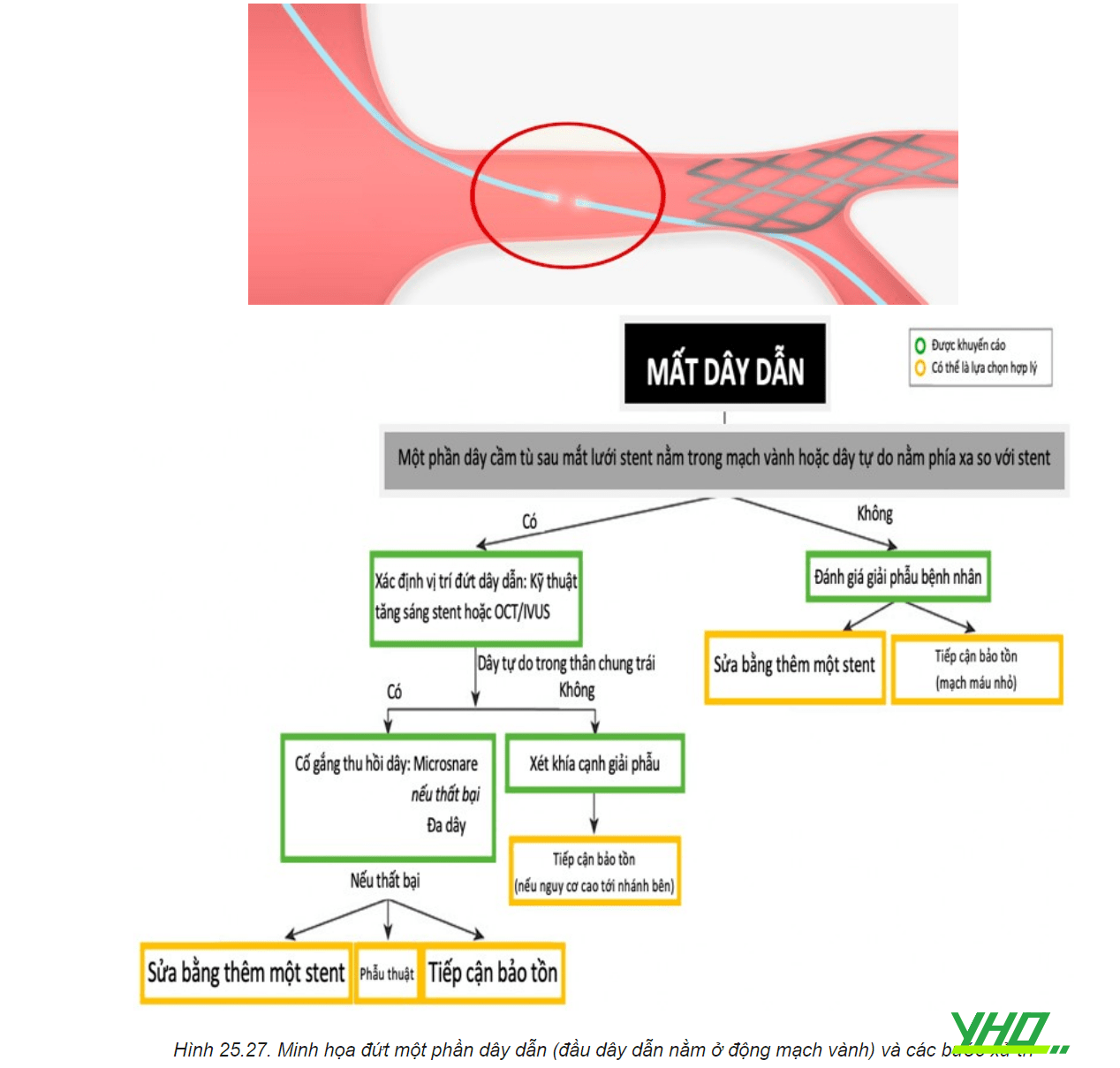
Các bước thu hồi bằng snare hoặc dùng nhiều dây dẫn đã trình bày theo sơ đồ trên.
Nếu các phương án thu hồi thất bại thì có thể đặt thêm một stent gối vào stent cũ để cố định phần dây dẫn đứt ở trong lòng mạch vành, hoặc để nguyên chỗ dây dẫn đứt nếu bị kẹp vào mắt stent để nội mạc che phủ theo thời gian, hoặc phương án cuối cùng là phẫu thuật
Ca lâm sàng:
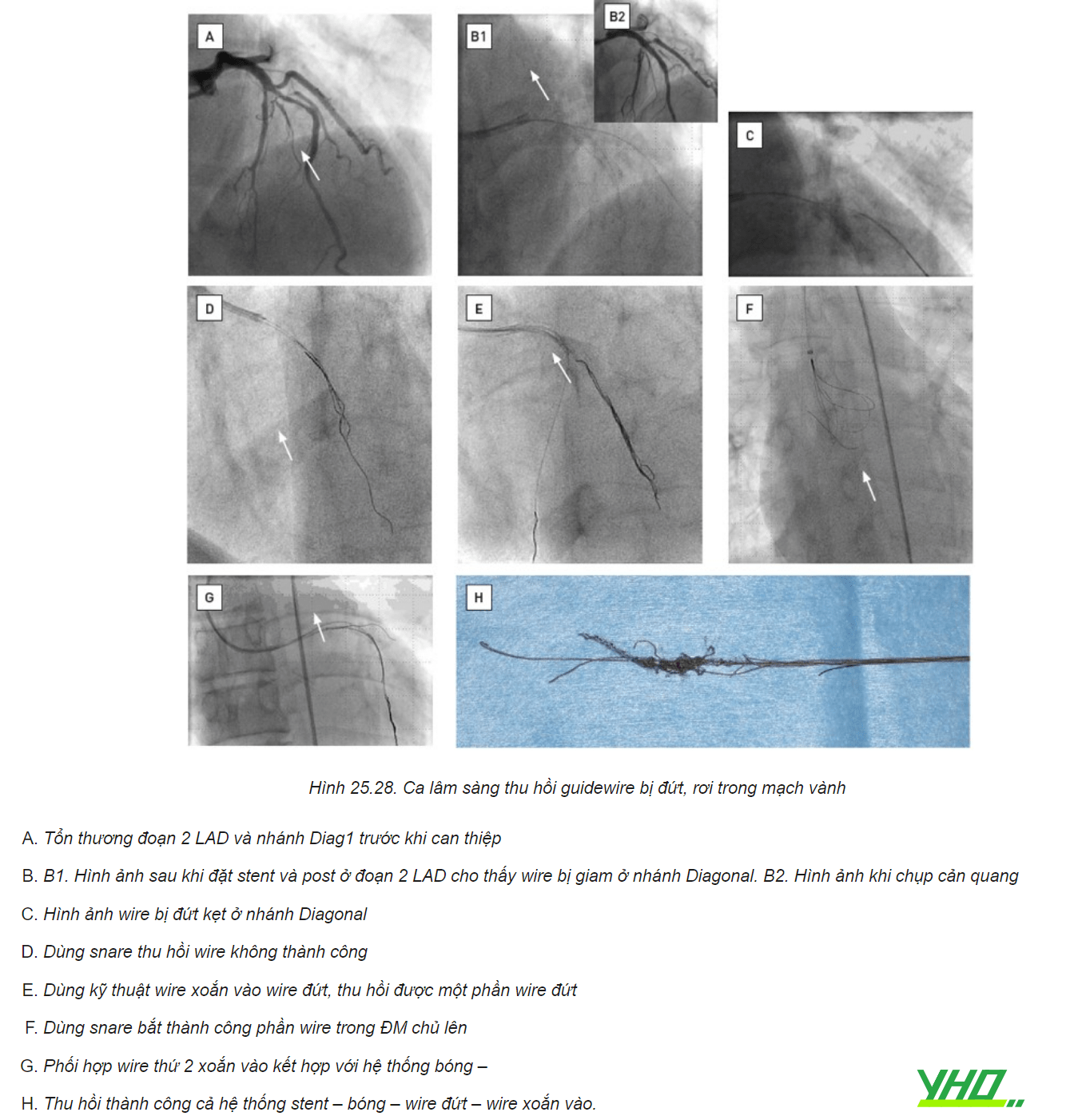
c. Dây dẫn đứt nằm tự do trong lòng động mạch vành
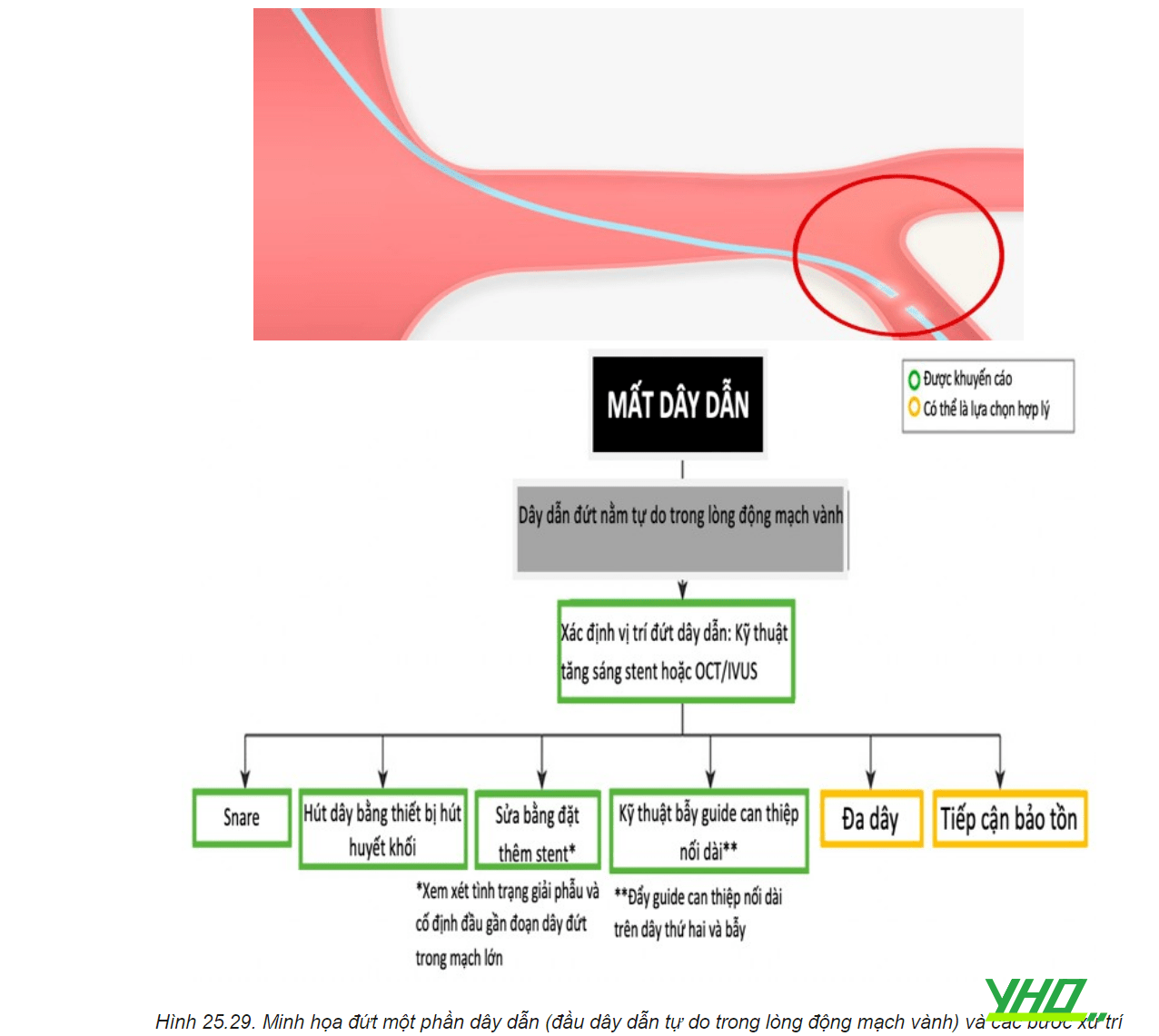
5. HUYẾT KHỐI TRONG STENT
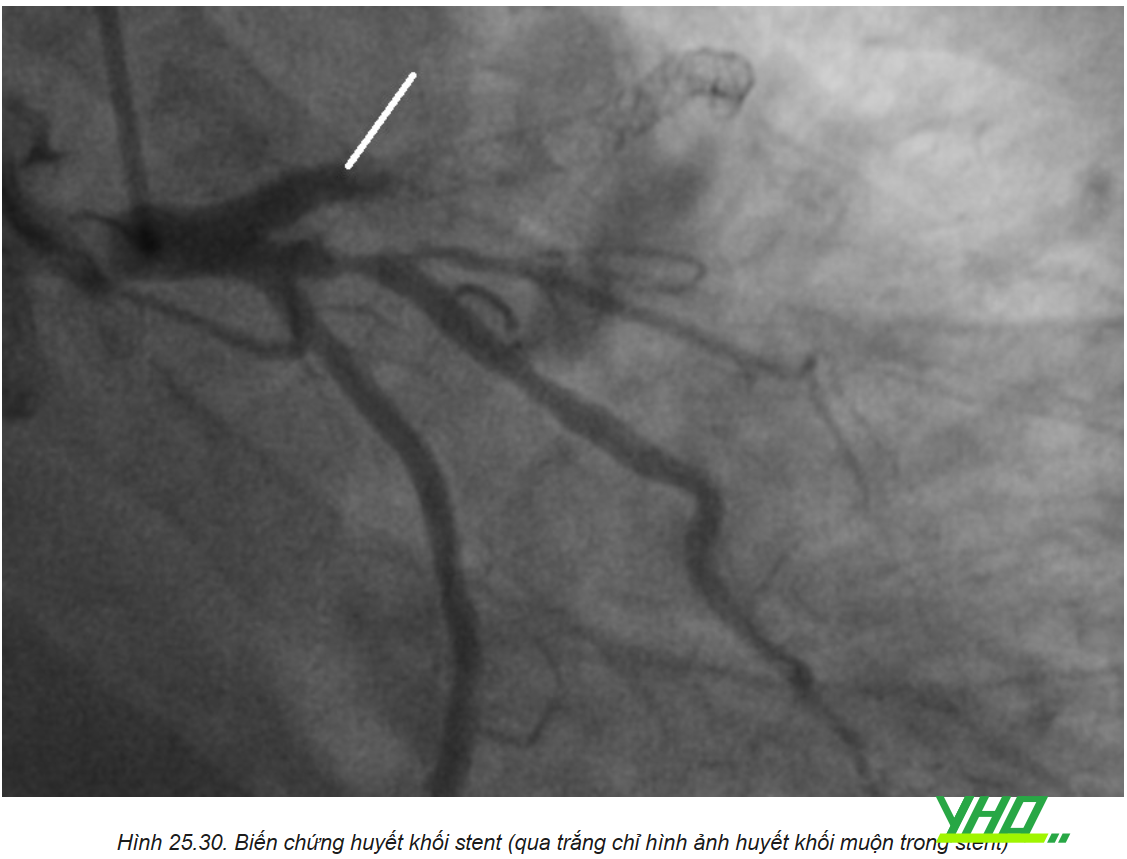
Huyết khối trong stent gây tắc stent là biến chứng nguy hiểm. Tỷ lệ tử vong lên đến 25-40%. Huyết khối trong stent được định nghĩa là cấp tính (< 24 giờ), bán cấp trong vòng 30 ngày), muộn (trong vòng 1 tháng đến 1 năm), rất muộn (> 1 năm). Hiện nay, định nghĩa huyết khối stent được chia thành các nhóm: xác định, nhiều khả năng hoặc có thể.

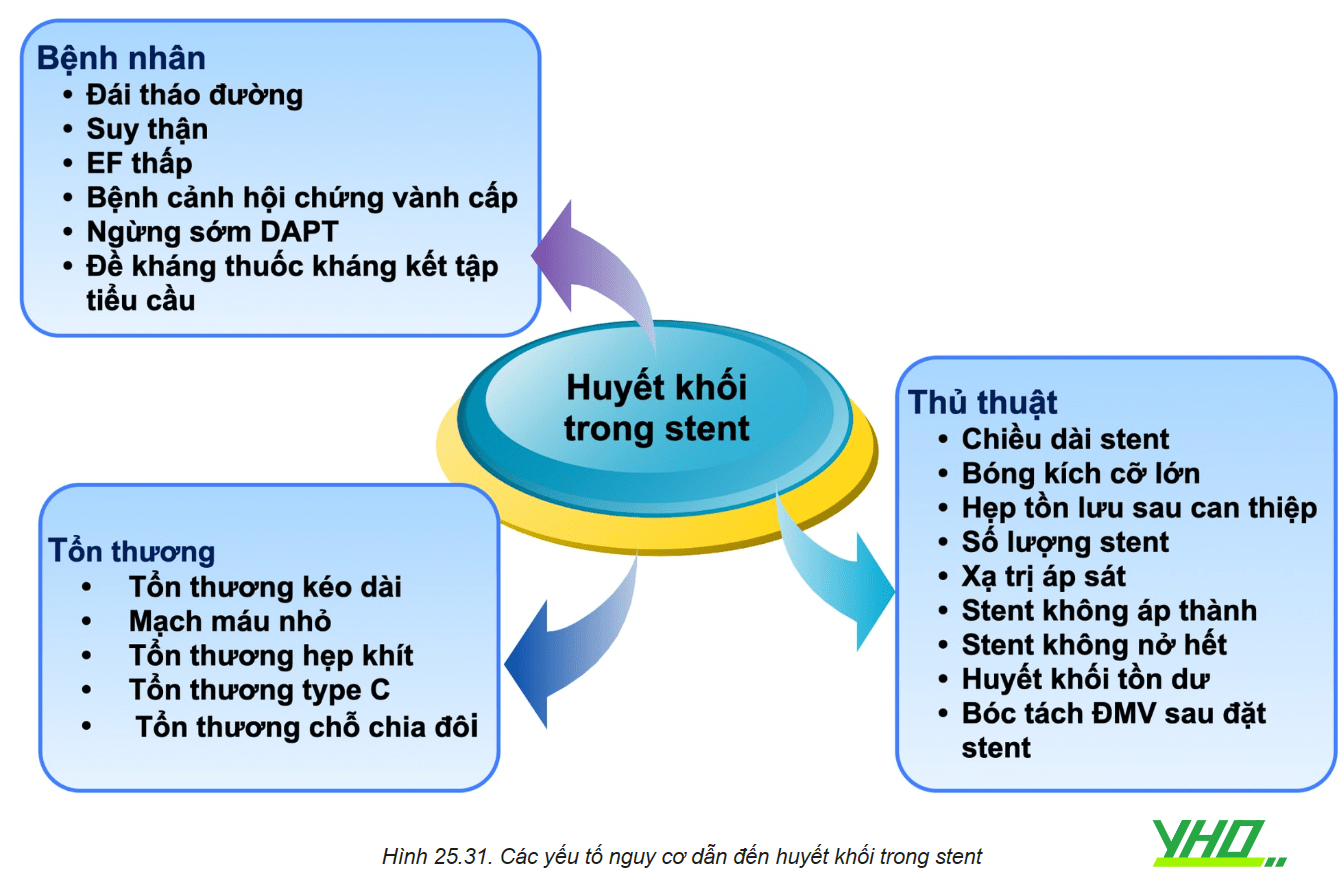
Huyết khối có thể gặp ở cả stent kim loại trần và stent phủ thuốc, xảy ra chủ yếu trong giai đoạn cấp tính hoặc bán cấp. Stent phủ thuốc có nguy cơ huyết khối muộn và rất muộn cao hơn do quá trình nội mạc hoá không hoàn toàn, đó là cơ sở của tranh luận có nên tiếp tục liệu pháp kháng kết tập tiểu cầu kép dài hơn 1 năm đặt stent. Dừng sớm thuốc kháng ngưng tập tiểu cầu kép là yếu tố nguy cơ lớn nhất gây huyết khối trong stent.
Gần như 1/3 bệnh nhân ngừng thuốc kháng kết tập tiểu cầu sớm có nguy cơ bị huyết khối trong stent. Bởi vì stent phủ thuốc yêu cầu thời gian dùng thuốc kháng kết tập tiểu cầu kép lâu hơn, nên cần quyết định trước khi can thiệp ĐMV liệu rằng bệnh nhân có thích hợp dùng thuốc kháng kết tập tiểu cầu lâu dài hay không. Nếu bệnh nhân không thể dùng thuốc kháng kết tập tiểu cầu lâu dài hoặc nếu bệnh nhân yêu cầu phải phẫu thuật trong vòng 12 tháng, thì xem xét sử dụng stent thường, stent phủ thuốc không polymer hoặc dùng polymer tự tiêu. Tương tự, nếu một bệnh nhân đang dùng thuốc chống đông đường uống hoặc có tiền sử xuất huyết tiêu hoá lớn, thì bệnh nhân đó có thể không thích hợp sử dụng kháng kết tập tiểu cầu kép lâu dài, stent thường nên được xem xét.
Các bệnh nhân huyết khối stent muộn và rất muộn thường có tỉ lệ lệ TIMI 2-3 cao hơn những bệnh nhân huyết khối stent sớm, đồng thời tỷ lệ tử vong thấp hơn. Các bệnh nhân huyết khối muộn có tỷ lệ tử vong 10,5%, trong khi nhóm huyết khối sớm tỷ lệ tử vong lên tới 22,4%. Những bệnh nhân này thường trẻ hơn, tổn thương nhiều thân ĐMV, có tổn thương mạch vành type C, sử dụng nhiều stent gối nhau. Tỷ lệ tử vong thấp ở nhóm huyết khối muộn gợi ý sự tham gia của cơ chế tái hẹp và xơ vữa, dẫn đến “tiền thích nghi” và phát triển hệ thống tuần hoàn bàng hệ.
Biểu hiện lâm sàng của huyết khối trong stent là NMCT. Khi tiến hành chụp ĐMV, tốt nhất cần khảo sát siêu âm trong lòng mạch (IVUS) để xác định nguyên nhân hình thành huyết khối (stent không áp thành, lóc tách ĐMV, hay stent không nở hết). Tiến hành nong bóng áp lực cao để tái thông dòng chảy. Nếu cần thì đặt stent. Các bệnh nhân huyết khối do đề kháng clopidogrel cần được chuyển sang dùng ticagrelor hay prasugrel.
6. RỐI LOẠN NHỊP TIM
6.1. Đại cương
Rối loạn nhịp tim thường gặp trong can thiệp ĐMV, đặc biệt là can thiệp nhồi máu cơ tim (NMCT) cấp ST chênh lên. Căn nguyên rối loạn nhịp này là do thiếu máu cục bộ hoặc tổn thương tái tưới máu, với phản xạ qua trung gian phế vị (phản ứng Bezold-Jarisch) gây ra nhiều biến cố khác nhau.
Những rối loạn nhịp này có thể đe doạ tính mạng người bệnh, vì thế cần sẵn sàng máy phá rung cùng các thuốc cấp cứu trong lúc tiến hành can thiệp ĐMV. Mặc dù vậy, tiên lượng của những bệnh nhân bị rối loạn nhịp tim trong lúc tiến hành can thiệp ĐMV tốt hơn nhiều so với những bệnh nhân xuất hiện cùng một loại rối loạn nhịp đó ở thời điểm muộn hơn 48 giờ sau thủ thuật. Các rối loạn nhịp sớm (trong vòng 48 giờ) thường ít liên quan tới tổn thương cấu trúc và chức năng cơ tim, và không ảnh hưởng đến việc điều trị về mặt dài hạn.
Các yếu tố dự báo chính của rối loạn nhịp tim trong can thiệp ĐMV bao gồm:
- Can thiệp ĐMV thì đầu.
- Can thiệp ĐMV phải.
- Dòng chảy TIMI 0 trước khi tiến hành thủ thuật.
- Bệnh nhân không sử dụng thuốc chẹn beta trước thủ thuật.
6.2. Rối loạn nhịp do hội chứng tái tưới máu
Các rối loạn nhịp tim do hội chứng tái tưới máu ngay sau khi tái thông ĐMV trong bệnh cảnh NMCT cấp bao gồm:
- Ngoại tâm thu thất (52%)
- Nhịp tự thất (33%)
- Nhịp nhanh thất không bền bỉ (5-15%)
- Nhịp nhanh thất bền bỉ (3-6%)
- Rung thất (3-6%)
- Rung nhĩ (10-28%)
- Bloc nhĩ thất độ cao (5-10%)
- Nhịp chậm xoang ≥ 5 giây (5%)
Rối loạn nhịp do tái tưới máu có thể liên quan tình trạng thiếu máu cơ tim, hiện tượng không có dòng chảy sau khi tái thông ĐMV thủ phạm, hoặc do tổn thương tái tưới máu. Rối loạn nhịp muộn sau NMCT thường do sẹo nhồi máu hoặc cơ chế vòng vào lại. Ngược lại, rối loạn nhịp sớm do tái tưới máu thường do tăng tính tự động hoặc hậu khử cực, do tăng dòng canxi đi vào nội bào.
Tái thông ĐMV càng sớm, nguy cơ rối loạn nhịp càng cao. Điều này giải thích tại sao tình trạng này hay gặp khi tiến hành tiêu sợi huyết sớm trước khi nhập viện, so với tiêu sợi huyết trong bệnh viện (nghiên cứu European Myocardial Infarction Project Group). Các thử nghiệm lâm sàng cũng cho thấy tỉ lệ rối loạn nhịp do tái tưới máu phổ biến hơn ở nhóm can thiệp ĐMV thì đầu, so với nhóm dùng thuốc tiêu sợi huyết.
Một số rối loạn nhịp có thể tự hết mà không cần xử trí gì. Một số trường hợp khác cần chuyển nhịp bằng thuốc hoặc sốc điện.
Hiệu quả của việc bơm bóng nhiều lần trong thời gian kéo dài (hơn 2 phút) để giúp cơ tim thích nghi đã được chứng minh có tác dụng ngăn ngừa và loại bỏ ngoại tâm thu thất, tuy nhiên lợi ích lâm sàng của kỹ thuật này vẫn chưa được chứng minh trong các thử nghiệm.
Rung thất khởi phát trong quá trình tái tưới máu thường đột ngột. Khác với rung thất do thiếu máu cơ tim tiến triển thường là hệ quả cuối cùng sau nhiều rối loạn nhịp khác nhau. Vùng thiếu máu cơ tim rộng và thời gian thiếu máu cục bộ ngắn (dưới 3 giờ) làm tăng nguy cơ xuất hiện của rung thất. Nếu tiến hành chụp buồng thất trong lúc can thiệp ĐMV thì đầu, cần đặc biệt cẩn thận để tránh gây nên các ngoại tâm thu. Việc bơm thuốc cản quang vào các nhánh mạch vành nhỏ như nhánh động mạch nón (Co- nus) đặc biệt dễ gây ra rung thất và do đó cần hết sức thận trọng, đặc biệt khi đặt ống thông tại lỗ ĐMV.
6.3. Rối loạn nhịp chậm
Rối loạn nhịp chậm thường là do phản ứng phế vị bắt nguồn từ các thụ thể ở thành dưới thất trái hoặc từ nút nhĩ thất. Nhịp chậm thường gặp nếu tắc ĐMV phải, hoặc khi khoan phá mảng xơ vữa ở ĐMV phải.
Nhịp chậm thoáng qua có thể xử lý bằng cách yêu cầu bệnh nhân ho. Nhịp tim chậm hoặc ngừng xoang kéo dài đòi hỏi cần sử dụng atropine. Sử dụng các thuốc trong lúc nhịp tim chậm sẽ cần thời gian chuyển hoá và do đó tác dụng của chúng sẽ không ngay lập tức.
Nhịp tim chậm kéo dài thường liên quan đến tình trạng thiếu máu cục bộ hoặc tái tưới máu của ĐMV phải, đặc biệt nếu ĐMV phải ưu năng, cấp máu cho nút xoang và nút nhĩ thất. Trong những trường hợp này, để xử lý nhanh chóng và hiệu quả, cần chuẩn bị sẵn sàng dịch truyền và atropin trước thủ thuật. Nếu atropin không có tác dụng, tạo nhịp tạm thời qua dây dẫn can thiệp (trong lòng động mạch vành) hoặc qua đường tĩnh mạch là rất cần thiết.
7. NHIỄM KHUẨN STENT
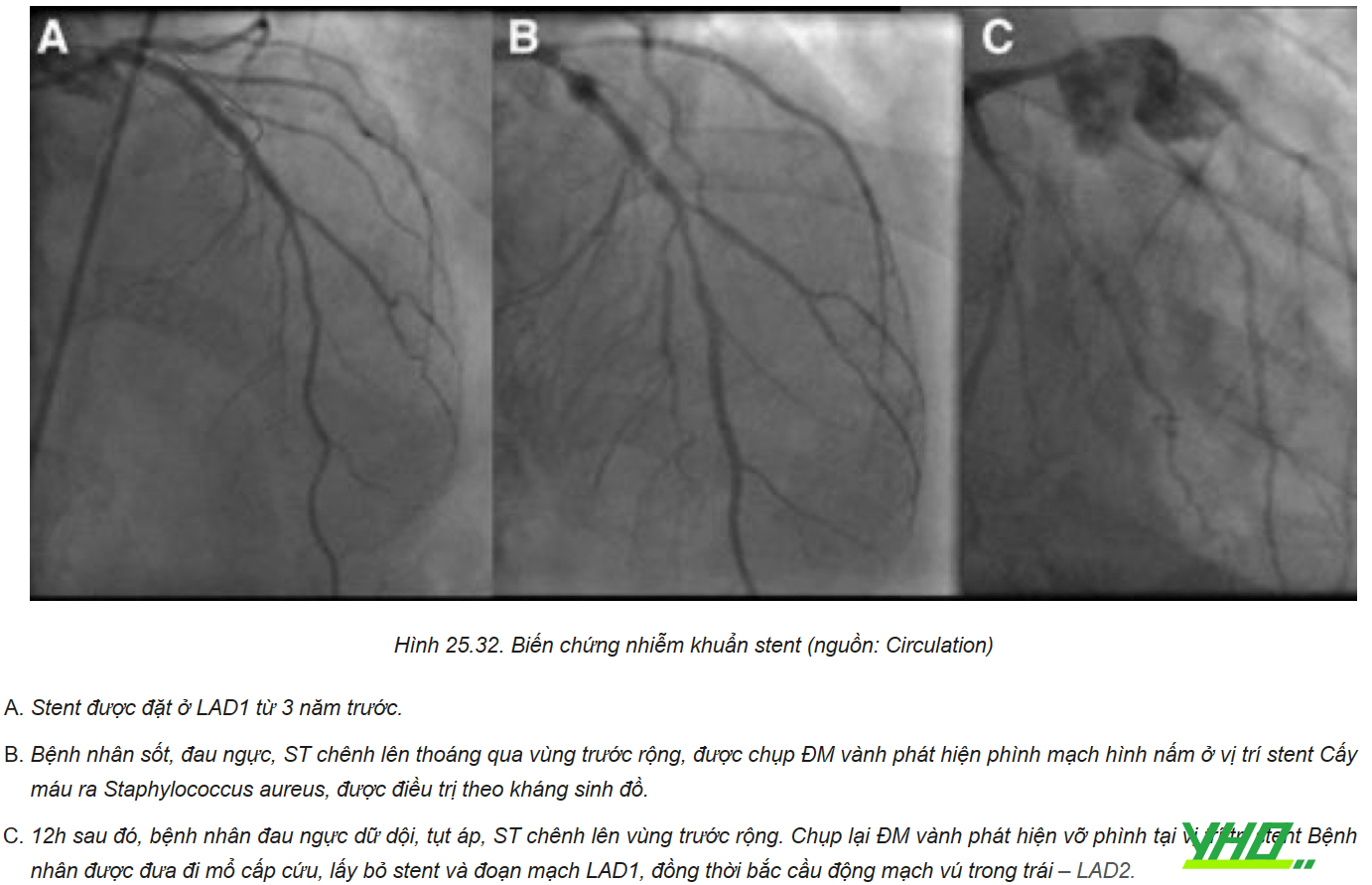
Biến chứng hiếm gặp nhất của PCI là nhiễm khuẩn stent. Tuy hiếm gặp nhưng tỷ lệ tử vong có thể cao tới 40%. Tất cả các trường hợp nhiễm khuẩn stent được báo cáo đều xảy ra trong vòng 30 ngày kể từ ngày can thiệp, với biểu hiện sốt và/hoặc đau ngực, biến đổi điện tâm đồ, tăng troponin. Một yếu tố quan trọng tăng nguy cơ nhiễm khuẩn stent là việc sử dụng ngày càng nhiều dụng cụ đóng mạch chuyên dụng.
Yếu tố nguy cơ gây nhiễm khuẩn huyết trong can thiệp ĐMV được liên kê trong bảng bên cạnh.
Bảng 25.7. Yếu tố nguy cơ của nhiễm khuẩn huyết sau can thiệp
| Yếu tố có thể thay đổiĐường vào mạch máu khóĐâm kim nhiều lầnĐặt catheter ở cùng một đường vào nhiều lầnThời gian thủ thuật kéo dàiSử dụng nhiều bóng nong mạch vành qua daTrì hoãn rút sheath động mạch |
| Yếu tố không thể thay đổiSuy tim sung huyếtTuổi bệnh nhân > 60 |
Một vài trường hợp hình thành phình mạch nấm ở vị trí đặt stent, những trường hợp khác biểu hiện nhiễm khuẩn huyết dai dẳng. Tụ cầu vàng là tác nhân hay gặp nhất. Bên cạnh kháng sinh, hầu hết các ca (> 60%) yêu cầu phải phẫu thuật. Các biện pháp chống nhiễm khuẩn nghiêm ngặt phải được tuân thủ trong phòng can thiệp.
8. TẮC NHÁNH BÊN
Tỉ lệ tắc nhánh bên sau đặt stent nhánh chính lên tới 20%. Đa số các trường hợp là có hẹp trên 50% tại lỗ vào nhánh bên trước khi tiến hành thủ thuật. Mặc dù tắc nhánh bên lớn với vùng tưới máu rộng có thể gây triệu chứng đau ngực và/hoặc tăng men tim sau can thiệp ĐMV, kết quả theo dõi cho thấy sau 6 đến 9 tháng, các nhánh bên thường được tái thông trở lại. Xin xem thêm Chương 19: Can thiệp tổn thương chỗ chia nhánh động mạch vành.
III. BIẾN CHỨNG KHÔNG LIÊN QUAN ĐỘNG MẠCH VÀNH
1. BIẾN CHỨNG ĐƯỜNG VÀO MẠCH MÁU
Thường hay gặp khi sử dụng đường vào động mạch đùi, một số biến chứng là: tách thành động mạch đùi, giả phình, thông động tĩnh mạch, chảy máu sau phúc mạc. Tất cả các biến chứng động mạch được giảm một cách đáng kể (nhưng không loại trừ) khi sử dụng đường vào động mạch quay.
1.1. Biến chứng đường vào động mạch đùi
(Xin xem thêm phần a, mục 2.4, Chương 10: Mở và đóng đường vào mạch máu).
a. Giả phình động mạch
Giả phình động mạch đùi là hiện tượng máu động mạch chảy vào mô xung quanh, hình thành nên một khối máu tụ, đập theo mạch, che phủ trên khối phình (Hình 25.33). Giả phình xuất hiện muộn, đi kèm với sưng và đau, chẩn đoán bằng siêu âm động mạch đùi với độ nhạy cao từ 94 đến 97%. Có nhiều yếu tố nguy cơ của giả phình (Bảng 25.8).
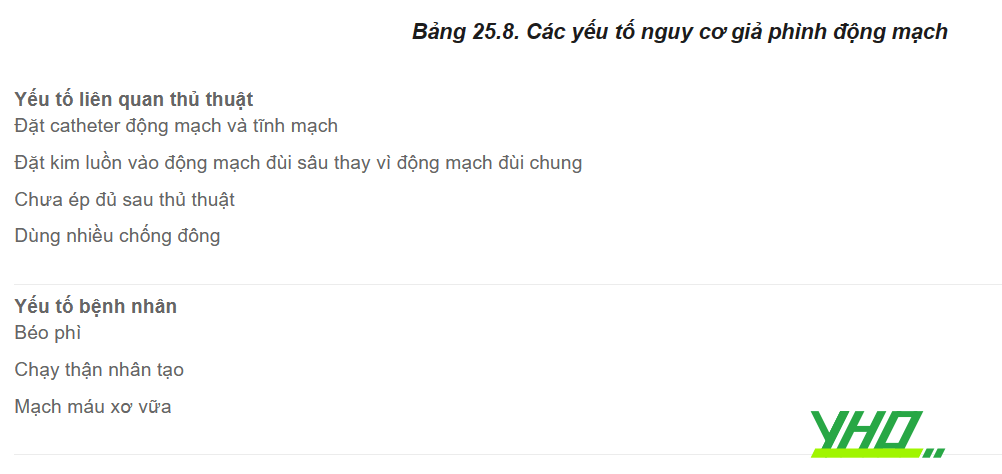
Xử trí:
Khối giả phình nhỏ (< 2cm): thường tự đóng trong vòng 1 tháng.
Khối giả phình lớn hơn hoặc phình nhỏ không tự đóng: ép dưới sự hướng dẫn của siêu âm hoặc tiêm thrombin, có thể phối hợp ngoại khoa để loại bỏ khối giả phình.
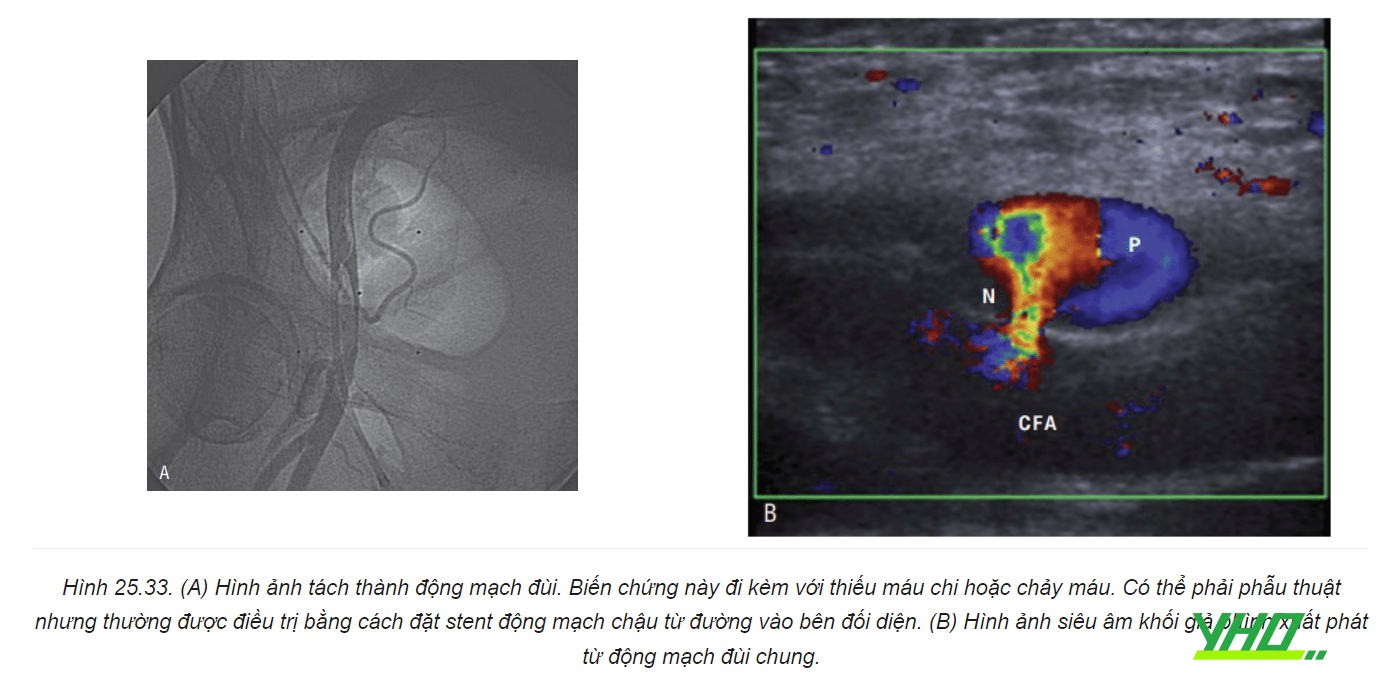
b. Thông động tĩnh mạch
Biến chứng này có thể chẩn đoán khi lâm sàng có rung mưu hoặc tiếng thổi liên tục. Không giống như giả phình, điều trị bảo tồn và theo dõi là phương pháp điều trị phổ biến nhất (90%). Một phần ba trường hợp sẽ đóng trong vòng 12 tháng. Khoảng 10% thông động tĩnh mạch cần phẫu thuật.
c. Nhiễm khuẩn tại chỗ
Đây là một biến chứng hiếm, thường chỉ gặp khi đường vào động mạch đùi. Nhiễm khuẩn thường tại chỗ, ít khi gây nhiễm khuẩn toàn thân.
Kháng sinh dự phòng thường quy không được khuyến cáo trước can thiệp. Tuy nhiên nếu có nguy cơ về nhiễm khuẩn dụng cụ đường vào mạch đùi (khi vận chuyển giữa các phòng, bệnh nhân chạm vào, thay đổi sheath trong thủ thuật trì hoãn), có thể cho 1g cephalexin dự phòng hoặc 1g vancomycin (nếu có dị ứng với nhóm beta-lactam).
d. Chảy máu
Đây là biến chứng nguy hiểm nhất của đường vào động mạch đùi. Chảy máu sau phúc mạc hoặc tụ máu đùi lớn (> 5cm) thường phải truyền máu và kéo dài thời gian nằm viện. Chảy máu với lượng lớn hơn có thể phải phẫu thuật. Đặc biệt bệnh nhân sau can thiệp ĐMV thường phải dùng thuốc kháng kết tập tiểu cầu, vì thế chảy máu sẽ làm phức tạp tình trạng lâm sàng người bệnh, đồng thời dẫn đến tăng tỉ lệ tử vong. Các yếu tố nguy cơ cho chảy máu lớn vùng đùi được liệt kê trong bảng dưới đây.

Biến chứng chảy máu đáng lo ngại nhất là chảy máu sau phúc mạc bởi vì một lượng máu lớn có thể chảy vào trong khoang chậu dẫn đến gây sốc mất máu tiến triển nhanh hoặc tử vong nếu không được phát hiện và điều trị kịp thời. Nếu nghi ngờ chảy máu sau phúc mạc, bù dịch và truyền máu nên được chỉ định ngay lập tức. Chụp cắt lớp vi tính đa dãy (MSCT) đánh giá vị trí chảy máu để hội chẩn bác sĩ can thiệp mạch (đặt stent có màng bọc) hoặc bác sĩ phẫu thuật mạch máu đặc biệt là khi huyết động không ổn định. Tuy nhiên, phần lớn các bệnh nhân (84%) được điều trị bảo tồn và theo dõi bởi vì khối máu tụ sẽ ổn định và ép vào vị trí chọc mạch ban đầu.
1.2. Biến chứng đường vào động mạch quay
(Xin xem thêm phần b, mục 2.4, Chương 10: Mở và đóng đường vào mạch máu).
a. Tắc động mạch quay (2-10%)
Hậu quả của biến chứng này thường tương đối lành tính (do tuần hoàn kép giữa động mạch quay và trụ cung cấp máu cho bàn tay). Các yếu tố liên quan đến tắc động mạch quay bao gồm chống đông không đầy đủ, introducer sheath quá to so với kích thước động mạch, băng ép kéo dài và quá tích cực sau thủ thuật mà không có dòng máu chảy về phía trước, chọc mạch quay quá nhiều lần.
Dự phòng
- Nên sử dụng các introducer sheath nhỏ và tăng dần kích thước.
- Cân nhắc sử dụng ống thông trực tiếp mà không cần sheath, giúp giảm đường kính ngoài của hệ thống 1-2Fr.
- Sử dụng chống đông thích hợp.
Xử trí
- Quá trình tái lập tuần hoàn tự nhiên thường xuất hiện từ 1-3 tháng tháng ở 50% bệnh nhân.
- Băng ép động mạch trụ đối bên trong 60 phút.
Nếu phương pháp trên thất bại, có thể điều trị bằng enox- aparin hoặc fondaparinux trong 4 tuần. Nếu tiếp tục thất bại có thể cân nhắc tái thông động mạch quay qua da. Một số ít trường hợp cần tham vấn phẫu thuật cấp cứu.
b.. Co thắt động mạch quay (12-22%)
Co thắt mạch máu có thể xảy ra và thường xuyên do receptor alpha-1 adrenergic trong lớp áo giữa của mạch máu. Thỉnh thoảng, đã ghi nhận co thắt mạch gây kẹp ống thông và sheath dài không thể rút ra. Sự co thắt mạch lan tỏa và nghiêm trọng này có thể được điều trị bởi giảm đau tích cực. Không được dùng sức để cố rút ống thông hoặc sheath ra khi có sự cản trở, bởi vì có thể gây sang chấn nặng cho động mạch quay.
Trong trường hợp co thắt mạch quay, xử trí như sau:
- Thêm thuốc an thần.
- Tiêm trực tiếp thuốc chống co thắt hoặc thuốc giãn mạch qua sheath quay: nitroglycerin; verapamil, diltiazem, adenosine, nitroprusside; NO.
- Nếu bệnh nhân hết co thắt, sử dụng wire 0,035” luồn qua đoạn mạch co thắt rồi đưa catheter vào.
- Nếu bệnh nhân vẫn còn co thắt, cân nhắc chọn đường vào khác thay thế.
c. Chảy máu cẳng tay, tụ máu và hội chứng khoang
Chảy máu ở cẳng tay có thể xuất hiện nếu thủng mạch xảy ra ở bất kỳ vị trí nào trên đường đi của động mạch quay. Biến chứng này xảy ra chủ yếu bởi dây dẫn ưa nước thẳng (ngược lại với dây dẫn có đầu chữ J không ưa nước), do lái vào các nhánh con mà không cảm nhận được sức cản. Ngoài ra, các trường hợp mạch máu xoắn, gập góc sẽ làm tăng nguy cơ thủng mạch. Chảy máu ở cẳng tay có thể gây tăng áp lực trong các khoang xơ gây hội chứng khoang, đây là biến chứng nguy hiểm nhất của đường vào động mạch quay, bởi gây đe dọa toàn bộ bàn tay và cần được chẩn đoán sớm, điều trị cấp cứu.
Dự phòng
Tránh sử dụng dây dẫn ưa nước đầu thẳng.
Xử trí
Chảy máu phải được nhận biết nếu có tụ máu hoặc đau ở cẳng tay sau thủ thuật; nếu sheath vẫn còn, chụp mạch có thể thấy thoát mạch của thuốc cản quang và xác định vị trí chảy máu. Sử dụng băng ép quấn quanh toàn bộ cẳng tay, tránh dùng thêm thuốc chống đông.
1.3. Biến chứng của dụng cụ đóng mạch máu chuyên dụng
Mặc dù sử dụng dụng cụ đóng mạch (thường là với động mạch đùi) giúp làm giảm các biến chứng liên quan đến đường vào. Tuy nhiên, một số biến chứng có thể gặp như: đứt chỉ hoặc thất bại trong tạo thành nút thắt (Prostar, Perclose), thiết bị đưa vào trong mạch máu collagen (Angio-seal) gây dị ứng hoặc tắc mạch.
Dự phòng và xử trí: Cần chụp mạch cản quang đánh giá chính xác vị trí chọc động mạch trước khi quyết định sử dụng dụng cụ đóng mạch. Nếu chọc mạch quá thấp (vào động mạch đùi sâu hay động mạch đùi nông), băng ép bằng tay sẽ an toàn hơn dụng cụ đóng mạch chuyên dụng.
2. TẮC MẠCH MÁU NÃO
2.1. Đại cương
Đây là một trong những biến chứng nghiêm trọng nhất có thể xảy ra trong lúc can thiệp ĐMV, với tần suất biến cố 0,1-0,47%. Một nửa trong số này là đột quỵ lớn. Nguy cơ tử vong trong viện là > 35% và tỷ lệ tử vong tăng gấp 10 lần sau 1 năm.
Đáng tiếc rằng, các yếu tố nguy cơ tim mạch đều là yếu tố chung dẫn đến các bệnh lý ĐMV, động mạch cảnh, và động mạch chủ, vì thế bệnh nhân được làm can thiệp ĐMV sẽ có nguy cơ cao tổn thương mạch não, nhất là thiết bị can thiệp được thao tác trong động mạch chủ. Thủ thuật viên nên thường xuyên nói chuyện với bệnh nhân trong quá trình làm thủ thuật và khi kết thúc để kiểm tra xem bệnh nhân có bị suy giảm khả năng giao tiếp hoặc suy giảm ý thức hay không.
2.2. Yếu tố nguy cơ
Các yếu tố nguy cơ tắc mạch máu não (đột quỵ thiếu máu não) liên quan can thiệp ĐMV bao gồm:
Yếu tố bệnh nhân:
- Tuổi cao >
- Giới tính nữ.
- Bệnh cảnh nhồi máu cơ tim cấp.
- Bệnh thận mạn tính.
- Đái tháo đường.
Yếu tố liên quan thủ thuật
- Thời gian can thiệp kéo dài.
- Sử dụng bóng đối xung động mạch chủ (IABP).
- Can thiệp động mạch vú trong.
- Thay đổi nhiều thiết bị khác nhau.
- Sử dụng guiding kích thước lớn.
- Thủ thuật có đi qua van động mạch chủ.
2.3. Chẩn đoán
Đột quỵ do tắc động mạch não trước và não giữa thường do mảng vôi hóa từ van và cung động mạch chủ, hoặc do huyết khối từ ống thông và tâm thất trái bắn lên. Các thao tác đặt ống thông trong động mạch chủ và lái dụng cụ qua van động mạch chủ có thể làm tăng nguy cơ đột quỵ do đó cần giảm thiểu các động tác này. Bơm rửa ống thông thường xuyên đảm bảo hệ thống kín.
Biểu hiện phổ biến là giảm vận động và ngôn ngữ. Cần phân biệt triệu chứng thần kinh do đột quỵ với các tình trạng suy giảm ý thức khác trong thủ thuật dưới đây:
- Hạ đường huyết.
- Giảm oxy máu.
- Tụt huyết áp.
- Động kinh (hiếm gặp).
- Mất ý thức do thuốc giảm đau và thuốc an thần.
- Phản ứng thoáng qua với thuốc cản quang.
Các biện pháp chẩn đoán hình ảnh mạch máu thần kinh (CT, MRI hoặc chụp động mạch não) rất hữu ích để chẩn đoán xác định căn nguyên thiếu máu cục bộ và loại trừ xuất huyết não (do việc sử dụng thuốc chống đông và chống kết tập tiểu cầu).
2.4. Xử trí
Chiến lược xử trí chung hiện nay là hội chẩn cấp nhóm đột quỵ để có chiến lược sử dụng thuốc tiêu huyết khối đường tĩnh mạch sớm. Cần chụp mạch não ngay lập tức (thực hiện bởi bác sĩ tim mạch có kinh nghiệm với thủ thuật hoặc bác sĩ can thiệp thần kinh), giúp chẩn đoán nhanh chóng và giảm thời gian chờ đợi. Dựa vào kết quả, việc sử dụng liệu pháp tiêu huyết khối tĩnh mạch hoặc động mạch có thể được chỉ định.
Việc sử dụng các thiết bị bảo vệ não một cách thường quy được một số bác sĩ ủng hộ nhưng hiện vẫn chưa có các bằng chứng chắc chắn về lợi ích của những thiết bị này.
3. TẮC MẠCH NGOẠI BIÊN DO MẢNG XƠ VỮA
Tắc nghẽn các mạch máu nhỏ và tiểu động mạch bởi các tinh thể cholesterol gây ra hội chứng tắc mạch do choles- terol. Hiện tượng tắc mạch này mặc dù hiếm gặp nhưng có tỉ lệ tử vong đáng kể. Một nghiên cứu tiền cứu trên các bệnh nhân được thông tim chẩn đoán và điều trị cho thấy tần suất này khoảng 0,67% (n = 1786), tỷ lệ tử vong nội viện đến 16% ở bệnh nhân vì tắc mạch nhiều nơi có thể dẫn tới suy đa tạng.
Trên lâm sàng hiện tượng này chủ yếu xuất hiện dưới dạng không triệu chứng hoặc biểu hiện tinh tế khó nhận. Tắc mạch do cholesterol đi kèm tăng bạch cầu ái toan và rối loạn chức năng thận là những dấu hiệu tiên lượng xấu.
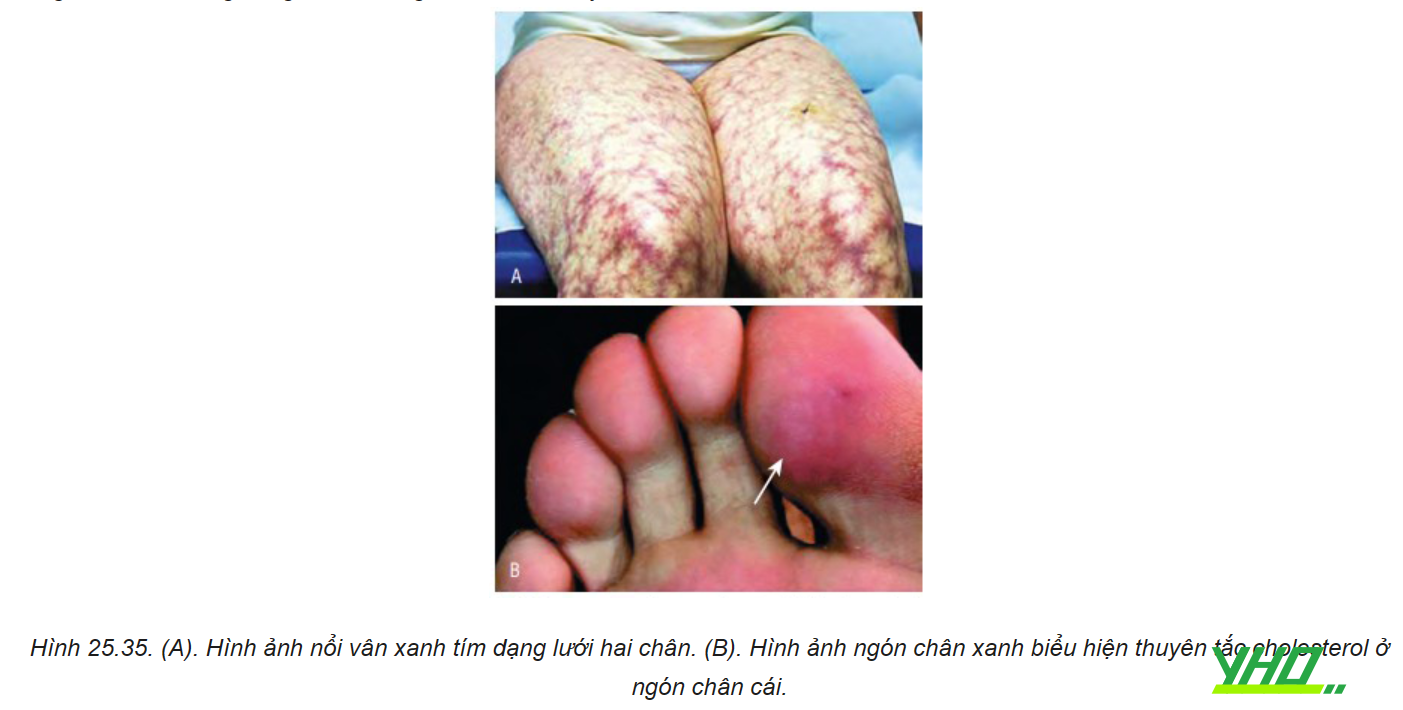
Biểu hiện lâm sàng và cận lâm sàng bao gồm:
- Nổi vân tím dạng lưới (livedo reticularis).
- Hội chứng ngón chân cái xanh.
- Hoại tử kẽ ngón tay, chân.
- Suy thận.
- Tăng bạch cầu ái
Can thiệp động mạch quay có tỉ lệ tắc mạch thấp hơn đáng kể so với đường vào động mạch đùi, cho thấy mảng xơ vữa ở cung động mạch chủ là nguồn gốc tiềm tàng cho biến cố này.
IV. BIẾN CHỨNG TOÀN THÂN
1. PHẢN ỨNG PHẢN VỆ
1.1. Đại cương
Thuốc cản quang có thể gây ra phản ứng dạng phản vệ và suy thận cấp. Tỷ lệ phản ứng dạng phản vệ khoảng 0,2-0,3%. Bảng 25.10 thể hiện phân loại mức độ nặng của phản ứng dạng phản vệ gây ra bởi thuốc cản quang.
Phản ứng dạng phản vệ là khác với phản ứng phản vệ. Phản ứng phản vệ là phản ứng dị ứng thông qua IgE, đòi hỏi phải có sự tiếp xúc trước đó của bệnh nhân với một kháng nguyên nhất định. Một phản ứng dạng phản vệ không yêu cầu phải có sự tiếp xúc kháng nguyên trước đó và không thông qua kháng thể. Nó là phản ứng dị ứng tức thì gây ra bởi hoạt hoá trực tiếp tế bào mastocyte và/hoặc hoạt hóa kinin, dòng thác bổ thể. Dù vậy, triệu chứng của các phản ứng dị ứng có thể giống nhau.

1.2. Yếu tố nguy cơ
Yếu tố nguy cơ của phản ứng dị ứng với thuốc cản quang bao gồm: tiền sử phản ứng với thuốc cản quang (khả năng tái phát là 60%) và tiền sử dị ứng (hen, viêm mũi dị ứng, dị ứng thuốc, dị ứng thức ăn). Dị ứng với tôm cua chỉ là một yếu tố chỉ ra bệnh nhân có cơ địa dị ứng, vì vậy nguy cơ của phản ứng dị ứng thuốc cản quang có thể cao hơn. Những bệnh nhân này nguy cơ bị phản ứng với thuốc cản quang không cao hơn so với những bệnh nhân dị ứng với các loại thức ăn khác. Dị ứng với tôm cua liên quan đến protein tropomyosin, không liên quan với thành phần iodine trong các loại động vật này.
1.3. Dự phòng
Với bệnh nhân có nguy cơ có phản ứng dạng phản vệ yêu cầu điều trị dự phòng. Prednisone 60 mg được cho vào đêm trước thủ thuật và buổi sáng làm thủ thuật. Benadryl 50 mg tĩnh mạch nên cho 1 giờ trước thủ thuật. Nếu liều prednisone đầu tiên không được dùng, sẽ mất tác dụng của biện pháp với glucocorticoid. Thuốc kháng histamin H1 không cho thấy lợi ích giảm rõ rệt nguy cơ phản ứng với thuốc cản quang. Thuốc cản quang có áp lực thẩm thấu thấp và đẳng trương được sử dụng để giảm nguy cơ phản ứng dạng dị ứng khi so sánh với thuốc cản quang có độ thẩm thấu cao.
1.4. Xử trí
Điều trị phản ứng dạng phản vệ phụ thuộc vào mức độ nặng của phản ứng (Bảng 25.11). Phản ứng nặng nhất, tiêm tĩnh mạch epinephrine được pha loãng bởi lấy 0,1mL dung dịch tỷ lệ 1:1000 hoặc 1ml của dung dịch tỷ lệ 1:10.000 trong 10 mL nước muối, tạo ra nồng độ cuối cùng là 10 μg/mL. Nếu một bệnh nhân uống chẹn beta từ trước, bệnh nhân đó có thể đáp ứng kém với epinephrine. Trong trường hợp này, tiêm tĩnh mạch glucagon 1-2 mg trong vòng 5 phút, sau đó truyền với tốc độ 5-15 μg/phút có thể giúp đảo ngược tác dụng của chẹn beta (bởi hoạt hoá AMP ở vị trí độc lập với beta adrenergic).

2. BỆNH THẬN DO THUỐC CẢN QUANG
2.1. Đại cương
Thuốc cản quang có thể gây nguy cơ bị suy thận cấp cho bệnh nhân sau can thiệp, do hoại tử ống thận cấp. Tổn thương thận do thuốc cản quang được định nghĩa là tăng tương đối creatinine huyết thanh lớn hơn 25% hoặc tăng giá trị tuyệt đối > 0,5 mg/dL (44 µmol/L), so với thời điểm trước can thiệp. Roxana Mehran và cộng sự đã xây dựng một bảng điểm để dự báo nguy cơ bị tổn thương thận do thuốc cản quang (Hình 25.36).
Tăng creatinine huyết thanh không phải là ít gặp sau can thiệp, tuy nhiên hiếm khi phải chạy thận hoặc hiếm hơn là chạy thận vĩnh viễn. Creatinin thường bắt đầu tăng trong vòng 12-24 giờ sau can thiệp ở hầu hết bệnh nhân, đạt đỉnh sau 48-96 giờ. Hầu hết các bệnh nhân sau điều trị sẽ quay lại mức creatinine nền sau 3-5 ngày nhưng có thể cần đến 7-10 ngày. Xét nghiệm creatinine huyết thanh nên được thực hiện thường quy sau can thiệp 48-72 giờ ở những bệnh nhân có nguy cơ cao.

2.2. Dự phòng và điều trị
Ở những bệnh nhân có nguy cơ cao, dự phòng bệnh thận do thuốc cản quang bao gồm 2 nguyên tắc chính:
- Bù đủ dịch.
- Hạn chế tối đa lượng thuốc cản quang
Sử dụng thuốc cản quang có nồng độ thẩm thấu đẳng trương, truyền bicarbonate tĩnh mạch, N-acetylcysteine (600-1200 mg 2 lần/ngày x 4 liều) cũng được cho là có hiệu quả, nhưng dữ liệu ủng hộ còn thấp. Những biện pháp điều trị khác, bao gồm lợi tiểu, mannitol, dopamine, fenoldopam, theophylline không được chứng minh là có hiệu quả và không nên sử dụng.
3. CHẢY MÁU KHÔNG LIÊN QUAN VỊ TRÍ CHỌC MẠCH
Việc sử dụng các thuốc chống kết tập tiểu cầu và thuốc chống đông làm tăng nguy cơ chảy máu quanh thủ thuật can thiệp ĐMV, tăng tỉ lệ cần truyền máu. Bên cạnh chảy máu động mạch đùi và khoang sau phúc mạc, vị trí chảy máu cần truyền máu phổ biến nhất là chảy máu đường tiêu hóa. Chảy máu đường sinh dục không hiếm, nhưng thường không cần truyền máu.
Việc sử dụng liều cao heparin quanh thủ thuật có thể dẫn đến xuất huyết tiêu hóa hoặc đái máu. Tỉ lệ đái máu đại thể có thể lên tới 2%. Trong trường hợp này, cần đánh giá và tìm kiếm một cách cẩn thận tổn thương thực thể hệ tiết niệu trước đó, chẳng hạn như ung thư tiết niệu.
Gần đây, tỷ lệ biến chứng chảy máu lớn đã giảm nhờ việc cải tiến các dụng cụ, tối ưu hoá kỹ thuật đặt stent, rút ngắn thời gian can thiệp, nhờ vậy giảm nhu cầu sử dụng chống đông trong thủ thuật và liệu pháp kháng kết tập tiểu cầu sau thủ thuật.
4. BIẾN CHỨNG DO PHƠI NHIỄM BỨC XẠ
Các bệnh nhân được thủ thuật chẩn đoán và can thiệp ĐMV, cũng như những nhân viên y tế thực hiện thủ thuật, đều phải nhận được một lượng bức xạ đáng kể.
Trong một phân tích tổng hợp từ 24 nghiên cứu (cỡ mẫu 19.328 bệnh nhân), can thiệp qua đường động mạch quay có thời gian chiếu tia dài hơn và liều phóng xạ cao hơn. Tuy vậy, không có sự khác biệt về lâm sàng ở hai nhóm này.
Việc sử dụng hệ thống robot được điều khiển từ xa để giảm phơi nhiễm bức xạ đã được đánh giá trong một nghiên cứu trên 164 bệnh nhân có tổn thương mạch vành không phức tạp. Hệ thống này bao gồm một buồng điều khiển can thiệp từ xa và “cánh tay robot” bên cạnh bệnh nhân, nhờ đó bác sĩ can thiệp có thể thao tác với dụng cụ, dây dẫn và ống thông. Thành công về mặt lâm sàng và kỹ thuật lần lượt là 97,6 và 98,8%, trong khi mức độ phơi nhiễm bức xạ của thủ thuật viên chính giảm đi 95%.
V. TỔNG KẾT
1. TÁC ĐỘNG CỦA BIẾN CHỨNG ĐỐI VỚI BÁC SĨ TIM MẠCH CAN THIỆP
Thói quen nhìn nhận các biến chứng khi tiến hành can thiệp ĐMV, đặc biệt là đánh giá trong nội bộ các bác sĩ tim mạch can thiệp, thường thiếu tích cực, tập trung vào công kích sai sót cá nhân của thủ thuật viên hơn là hệ thống mà người đó đang làm việc. Văn hoá “trừng phạt” này dẫn đến xu thế ít báo cáo đầy đủ và trung thực về biến chứng. Đồng thời các bác sĩ thực hành theo hướng an toàn cho bản thân, hơn là hướng đến lợi ích cao nhất cho bệnh nhân.
Để giảm biến chứng, cần có hệ thống ghi nhận chính xác các biến cố, những nguyên nhân chủ quan và khách quan dẫn đến chúng. Cần đánh giá theo hướng xây dựng, không chỉ nhắm vào ca biến chứng cụ thể vừa xảy ra, mà còn nhằm giảm biến chứng trong tương lai. Biến chứng khi can thiệp có thể xảy ra với bất cứ ai, không nên coi đó là một thất bại “cá nhân” với rủi ro bị trừng phạt, mà là nên được xem như cơ hội cho tất cả mọi người rút kinh nghiệm và cải thiện chất lượng điều trị.
Biến cố nặng nề nhất khi can thiệp ĐMV là tử vong. Khi số lượng các ca can thiệp ngày một nhiều, bác sĩ nào cũng có xác suất gặp biến cố này ít nhất một lần trong sự nghiệp hành nghề. Không có khuyến cáo rõ ràng về việc bác sĩ can thiệp có nên tạm ngừng làm thủ thuật nếu bệnh nhân tử vong hay không. Tuy nhiên một nghiên cứu bằng bộ câu hỏi cho thấy, khoảng 30% thủ thuật viên nhận thấy biến cố tử vong của người bệnh có thể ảnh hưởng tới họ trong ngày hôm đó.
2. VAI TRÒ CỦA ĐÀO TẠO
Để giảm biến cố, cần liên tục tiến hành đào tạo để chuyển giao kiến thức và kỹ năng cho bác sĩ tim mạch can thiệp. Khi các kỹ thuật can thiệp ngày càng phong phú, hậu quả vô tình là chỉ những thủ thuật viên giàu kinh nghiệm nhất mới có khả năng tiếp xúc đủ những biến chứng có thể xảy ra. Cơ hội để học tập cách đối phó các biến chứng bị hạn chế và bác sĩ can thiệp gần như chỉ có thể rút kinh nghiệm từ chính những biến chứng trên bệnh nhân cụ thể.
Trong hoàn cảnh đó, những hội nghị chuyên sâu về biến chứng là cách hiệu quả nhất để chia sẻ thông tin và kinh nghiệm xử trí, trong hoàn cảnh mà mọi người đều không chịu áp lực điều trị, để có thể chia sẻ khách quan và học hỏi lẫn nhau. Với tất cả các bác sỹ thực hành tim mạch can thiệp, việc nắm chắc các biến chứng và cách xử trí các biến chứng thường gặp là bắt buộc trong chương trình đào tạo.
3. VAI TRÒ CỦA BÁC SỸ LÀM CAN THIỆP
Phòng bệnh tốt hơn chữa bệnh. Biện pháp điều trị tối ưu nhất với biến chứng khi can thiệp ĐMV là ngăn ngừa không để nó xảy ra. Giảm số ca biến chứng trong phòng can thiệp không phải nhờ những quyết định táo bạo xuất thần hay thao tác khéo léo của thủ thuật viên để “cứu nguy” khi có biến cố, mà có thể đạt được bằng cách đánh giá lợi ích và nguy cơ của thủ thuật, cũng như thao tác thận trọng và tập trung trong quá trình can thiệp.
Những bác sĩ tim mạch can thiệp giàu kinh nghiệm đã đúc kết 10 nguyên tắc vàng để giảm thiểu biến cố như sau:
- Nguyên tắc số 1: Lựa chọn bệnh nhân và lựa chọn thủ thuật một cách cẩn thận. Chuẩn bị kỹ cho các vấn đề có thể gặp phải.
- Nguyên tắc số 2: Tránh tâm lý “mọi tổn thương hẹp tắc đều cần tái thông”.
- Nguyên tắc số 3: Chọn guiding phù hợp.
- Nguyên tắc số 4: Chụp ĐMV kỹ càng để có đầy đủ thông tin về tổn thương trước khi tiến hành can thiệp.
- Nguyên tắc số 5: Thủ thuật can thiệp càng đơn giản càng tốt.
- Nguyên tắc số 6: Người trực tiếp tiến hành thủ thuật cần hiểu biết thấu đáo về các dụng cụ và thiết bị.
- Nguyên tắc số 7: Biết giới hạn của bản thân.
- Nguyên tắc số 8: Biết điểm dừng.
- Nguyên tắc số 9: Luôn duy trì sự tập trung tối đa trong quá trình can thiệp.
- Nguyên tắc số 10: Học hỏi từ sai lầm và sự thiếu may mắn của bản thân và đồng nghiệp.
Kể từ ca can thiệp ĐMV đầu tiên năm 1977, can thiệp ĐMV đã trải qua một chặng đường dài. Hiện nay, kỹ thuật này được tiến hành thường quy với hàng ngàn ca can thiệp mỗi ngày trên toàn thế giới. Số ca can thiệp gia tăng đồng nghĩa xác suất gặp biến cố tăng lên, nhất là khi các bác sĩ mệt mỏi, mất tập trung, hoặc chủ quan, do tiến hành can thiệp quá nhiều. Điểm quan trọng nhất vẫn luôn là phân tầng nguy cơ thủ thuật, nhận biết những đối tượng bệnh nhân nguy cơ cao, và các thủ thuật nguy cơ cao. Từ đó đưa ra chỉ định hợp lý, cũng như có thái độ điềm tĩnh và trung thực với mỗi biến cố xảy ra, tất cả vì lợi ích cao nhất của người bệnh.
TÀI LIỆU THAM KHẢO
- Esente P, Giambartolomei A, Simons AJ, Levy C, Caputo Overcoming vascular anatomic challenges to cardiac catheterization by the radial artery approach: specific techniques to improve success. Catheter Cardiovasc Interv 2002 Jun;56(2):207–211. PubMed PMID: 12112914.
- Aggarwal B, Ellis SG, Lincoff AM, et al. Cause of death within 30 days of percutaneous coronary intervention in an era of mandatory outcome reporting. J Am Coll Cardiol. 2013;62(5):409-415.
- Ahmad F, et al. Iatrogenic femoral artery pseudoaneurysms – a review of current methods of diagnosis and treatment. Clin Radiol. 2008;63(12):1310-1316.
- Al-Lamee R, Ielasi A, Latib A, et al. Incidence, predictors, management, immediate and long-term outcomes following grade III coronary perforation. J Am Coll Cardiol. 2011;4:87-95.
- Amin AP, Caruso M, Artero PC, et al. Reducing bleeding complications in the cathlab: a patient-centered approach. J Am Coll Cardiol. 2016;67(13S):84-84.
- Bashore TM, Gehrig Cholesterol emboli after invasive cardiac procedures. J Am Coll Cardiol. 2003;42:217-218.
- Chambers C, et al. Infection control guidelines for the cardiac catheterization laboratory: society guidelines revisited. Catheter Cardiovasc Interv. 2006;67:78-86.
- Chan YC, et al. Management of spontaneous and iatrogenic retroperitoneal hemorrhage: conservative management, endovascular intervention or open surgery? Int J ClinPract. 2008;62(10):1604-1613.
- Fukumoto Y, et al. The incidence and risk factors of cholesterol embolization syndrome, a complication of cardiac catheterization: a prospective study. J Am Coll Cardiol. 2003;42:211-216.
- Gavlick K, et al. Snare retrieval of the distal tip of a fractured rotational atherectomy guidewire: roping the steer by its horns. J Invasive Cardiol. 2005;17(12):E55-E58.
- Grines CL, et Prevention of premature discontinuation of dual antiplatelet therapy in patients with coronary artery stents: a science advisory from the AHA, ACC, SCAI,
- ACS, ADA, with representation from the J Am Coll Cardiol. 2007;49:734-739.
- Gurm GS, Seth M, Kooiman J, et al. A novel tool for reliable and accurate prediction of renal complications in patients undergoing percutaneous coronary intervention. JAm Coll Cardiol. 2013;61(22):2242-2248.
- Niccoli G, et Myocardial no-re”ow in humans. J Am Coll Cardiol. 2009;54(4):281-292.
- Parsh J, Seth M, Green J, et al. The deadly impact of coronary perforation in women undergoing PCI: insights from BMC2. J Am Coll Cardiol. 2016;67(13S):179-179.
- Patel V, Michael T, Mogabgab O, et al. Clinical, angiographic and procedural predictors of periprocedural complications in coronary chronic total occlusion PCI. J Am Coll Cardiol. 2013;61(10S).
- Patterson MS, Kiemeneij Coronary air embolism treated with aspiration catheter. Heart. 2005;91(5):e36.
- Prasad A, Banerjee S, Brilakis ES. Hemodynamic consequences of massive coronary air embolism. Circulation. 2007;115:51-53.
- Prasan A, Brieger D, Adams M, et al. Stent deployment within a guide catheter aids removal of a fractured buddy wire. Catheter Cardiovasc Interv. 2002;56:212-214.
- Rezkalla SH, Kloner RA. Coronary no-re”ow phenomenon: from the experimental laboratory to the cardiac catheterization laboratory. Catheter Cardiovasc Interv. 2008;72:950-957.
- Sankaranarayanan R, Msairi A, Davis GK. Review: stroke complicating cardiac catheterization: a preventable and treatable complication. J Invasive Cardiol. 2007;19:40-45.
- van Werkum JW, Heestermans AA, Zomer AC, et al. Predictors of coronary stent thrombosis: the Dutch Stent Thrombosis Registry. J Am Coll Cardiol. 2009;53(16):1399-1409.
- Dib J, Boyle AJ, Chan M, et al. Coronary air embolism: a case report and review of the literature. Catheter Cardiovasc Interv. 2006;68: 897–