Thuốc chẹn beta giao cảm
1. GIỚI THIỆU CHUNG
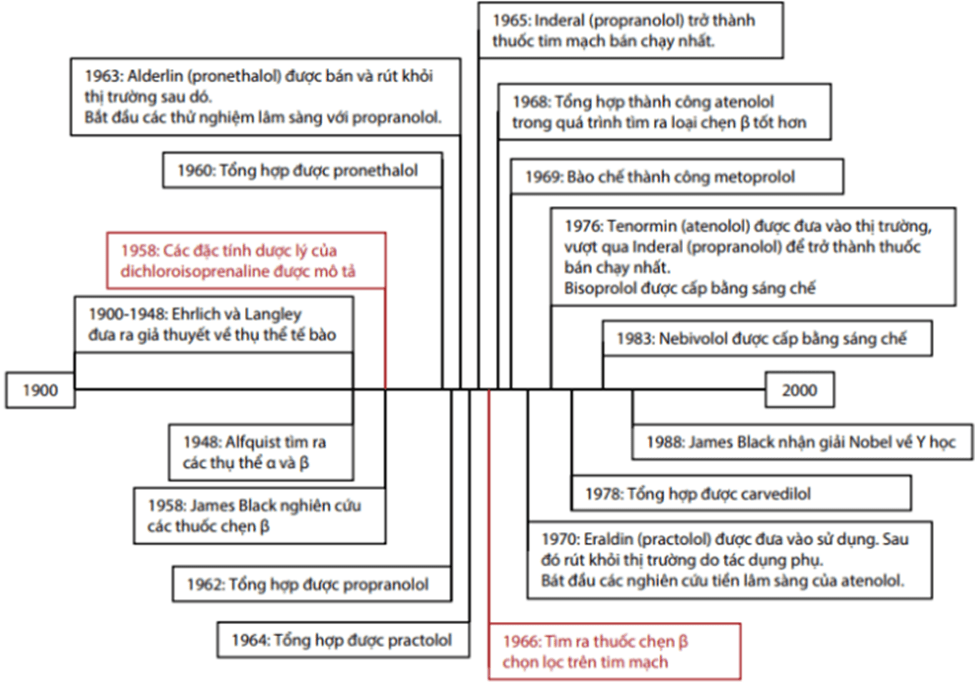
Thuốc chẹn beta giao cảm (beta-adrenergic blockers) hay còn gọi là thuốc chẹn beta (beta blockers), là một nhóm các thuốc hoạt động theo cơ chế đối kháng thụ thể giao cảm β (β-adrenergic). Thuốc chẹn beta đầu tiên được sử dụng trong thực hành lâm sàng là propranolol vào năm 1965, được phát minh bởi James Black, dược sĩ người Scotland đã đánh dấu một bước tiến lớn trong điều trị nội khoa các bệnh lý tim mạch.
Sau hơn 50 năm phát triển, các thế hệ thuốc chẹn beta lần lượt ra đời với mức độ chọn lọc thụ thể ngày càng cao, cùng với các bằng chứng thuyết phục qua các thử nghiệm lâm sàng trên nhiều đối tượng bệnh lý tim mạch như suy tim, bệnh lý động mạch vành, rối loạn nhịp tim… đã cho thấy vai trò to lớn và không thể thiếu của thuốc chẹn beta trong kỷ nguyên tim mạch hiện đại.

Hình 1.1: Các mốc lịch sử phát minh các thuốc chẹn beta
(Nguồn: Thuốc chẹn beta trong lâm sàng tim mạch. Phạm Mạnh Hùng (2020). Nhà xuất bản Đại học quốc gia Hà Nội)
2. DƯỢC ĐỘNG HỌC CỦA THUỐC CHẸN BETA GIAO CẢM
Trong hơn 30 loại chẹn beta được phát minh và phát triển cho đến nay, chỉ một số ít được ứng dụng trên thực tế điều trị lâm sàng. Hầu hết các thuốc đều được hấp thu tốt qua đường uống, với đỉnh tác dụng từ 1 – 3h.
Các thuốc chẹn beta khác nhau có mức độ hòa tan trong lipid khác nhau. Các thuốc hòa tan trong lipid như propranolol hay metoprolol chủ yếu chuyển hóa ở gan, trong khi đó các nhóm thuốc tan trong nước chủ yếu đào thải qua thận (Hình 1.2). Một số đặc điểm dược động học của thuốc chẹn beta được trình bày trong bảng 1.1.
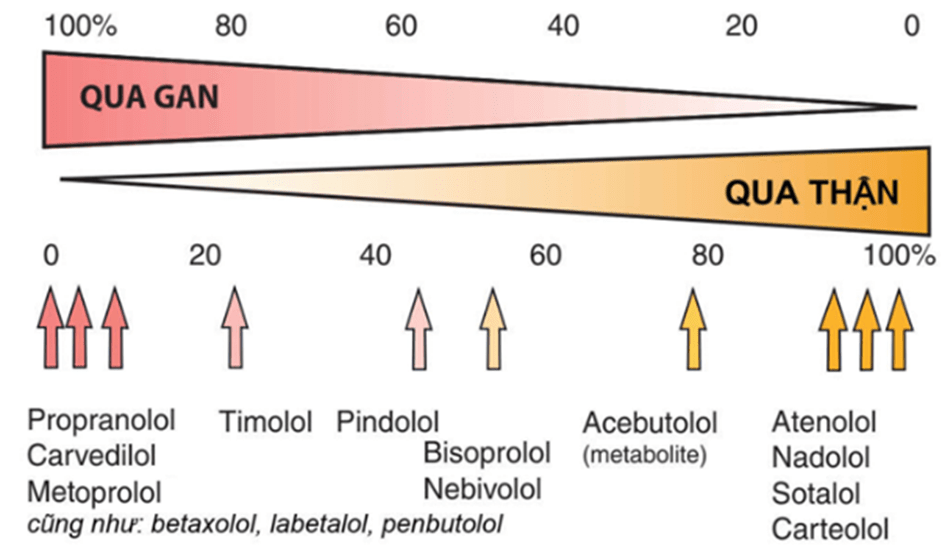
Hình 1.2. Đặc điểm chuyển hóa một số thuốc chẹn beta. Các thuốc tan chủ yếu trong nước đào thải chủ yếu qua thận. Trong khi đó các thuốc tan chủ yếu trong lipid chuyển hóa phần lớn tại gan (Nguồn: Lionel H. Opie, Bernard J. Gersh (2013). Drugs for the Heart 8e).
Bảng 1.1. Đặc điểm dược động học của một số thuốc chẹn beta giao cảm
| Thuốc | Gắn protein (%) | Thời gian tác dụng đỉnh (giờ) | Thời gian bán thải (giờ) | Đường đào thải chính |
| Acebutolol | 25 | 3 – 8 | 3 – 10 | Gan (thận) |
| Carvedilol | 95 | 1,0 – 1,5 | 7 – 10 | Gan |
| Labetalol | 50 | 2 – 4 | 3 – 6 | Gan (thận) |
| Metoprolol | 10 | 1 – 2 | 3 – 6 | Gan |
| Timolol | 10 | 1 – 2 | 4 – 5 | Gan |
| Propranolol | 90 | 1 – 2 | 3 – 5 | Gan |
| Esmolol | 55 | 2 – 5 phút (truyền tĩnh mạch) | 9 phút | Gan |
| Atenolol | 15 | 2 – 4 | 6 – 9 | Thận |
| Bisoprolol | 30 | 2 – 4 | 9 – 12 | Thận (Gan) |
| Nadolol | 30 | 3 – 4 | 14 – 24 | Thận |
| Sotalol | 0 | 2 – 4 | 10 – 15 | Thận |
| Nebivolol | 98 | 1,5 – 4 | 12 – 19 | Thận, ruột |
Một yếu tố có ảnh hưởng rất quan trọng đến dược động học của một thuốc, bao gồm cả thuốc chẹn beta, đó là tính tan trong lipid. Đặc điểm chung là các thuốc tan trong lipid(propranolol, metoprolol, carvedilol, timolol) gồm:
- Được hấp thu nhanh và hoàn toàn từ hệ tiêu hóa.
- Được chuyển hóa qua gan.
- Gắn mạnh với protein huyết tương.
- Được phân phối rộng tới các mô và phần mềm khắp cơ thể.
- Có thời gian bán thải ngắn.
Trong khi đó các chất tan trong nước và đào thải qua thận như atenolol, nadolol, sotalol, carteolol, acebutolol có các thuộc tính dược lý ngược lại.
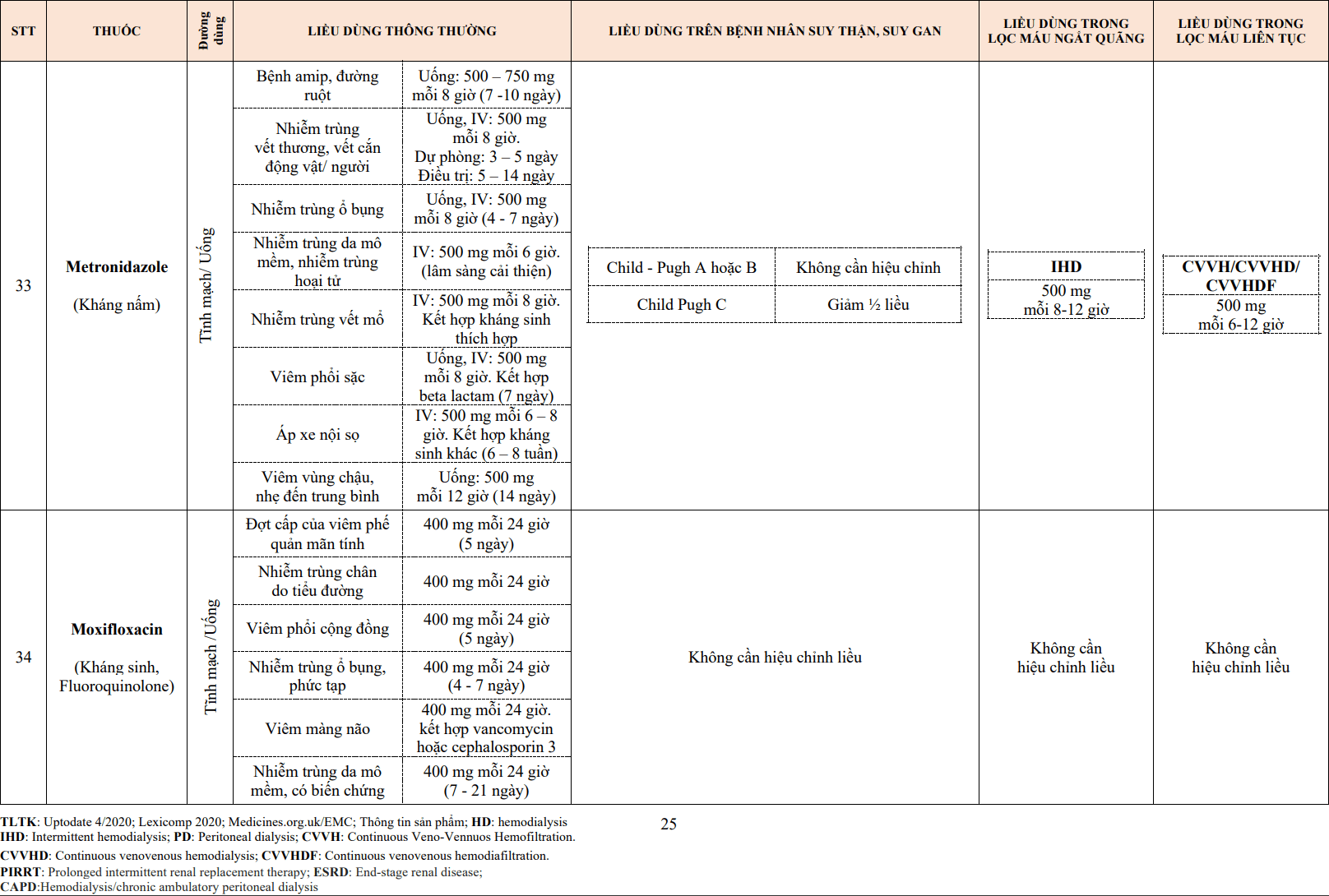
Đặc tính gắn với protein huyết tương sẽ ảnh hưởng tới việc dùng thuốc trên bệnh nhân suy gan. Những thuốc gắn kết với protein huyết tương cao cần thận trọng trên bệnh nhân suy gan và những thuốc gắn kết ít sẽ an toàn hơn.
3. DƯỢC LỰC HỌC
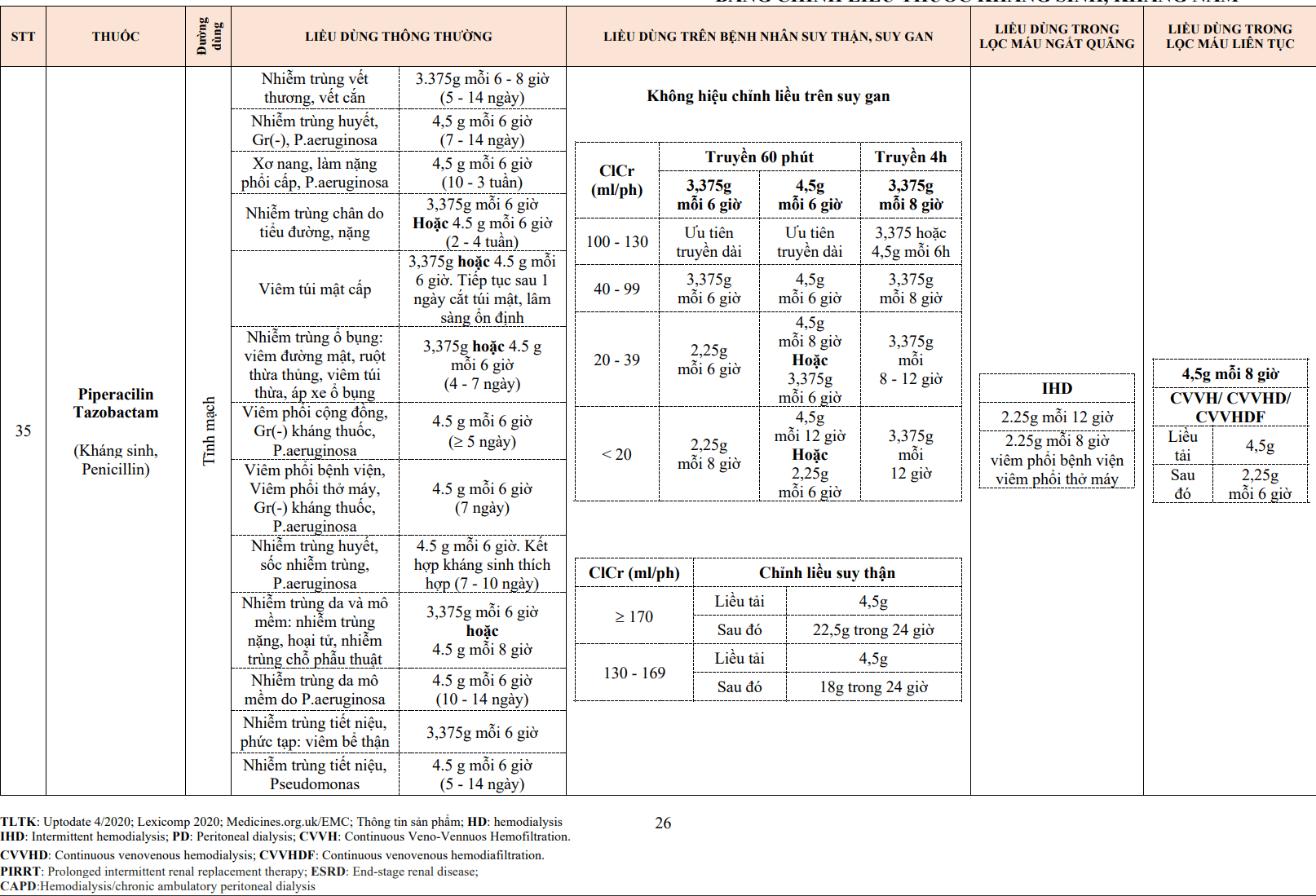
Về cơ bản, thụ thể beta giao cảm được chia làm ba loại:
- Thụ thể beta 1: có mặt chủ yếu tại tim.
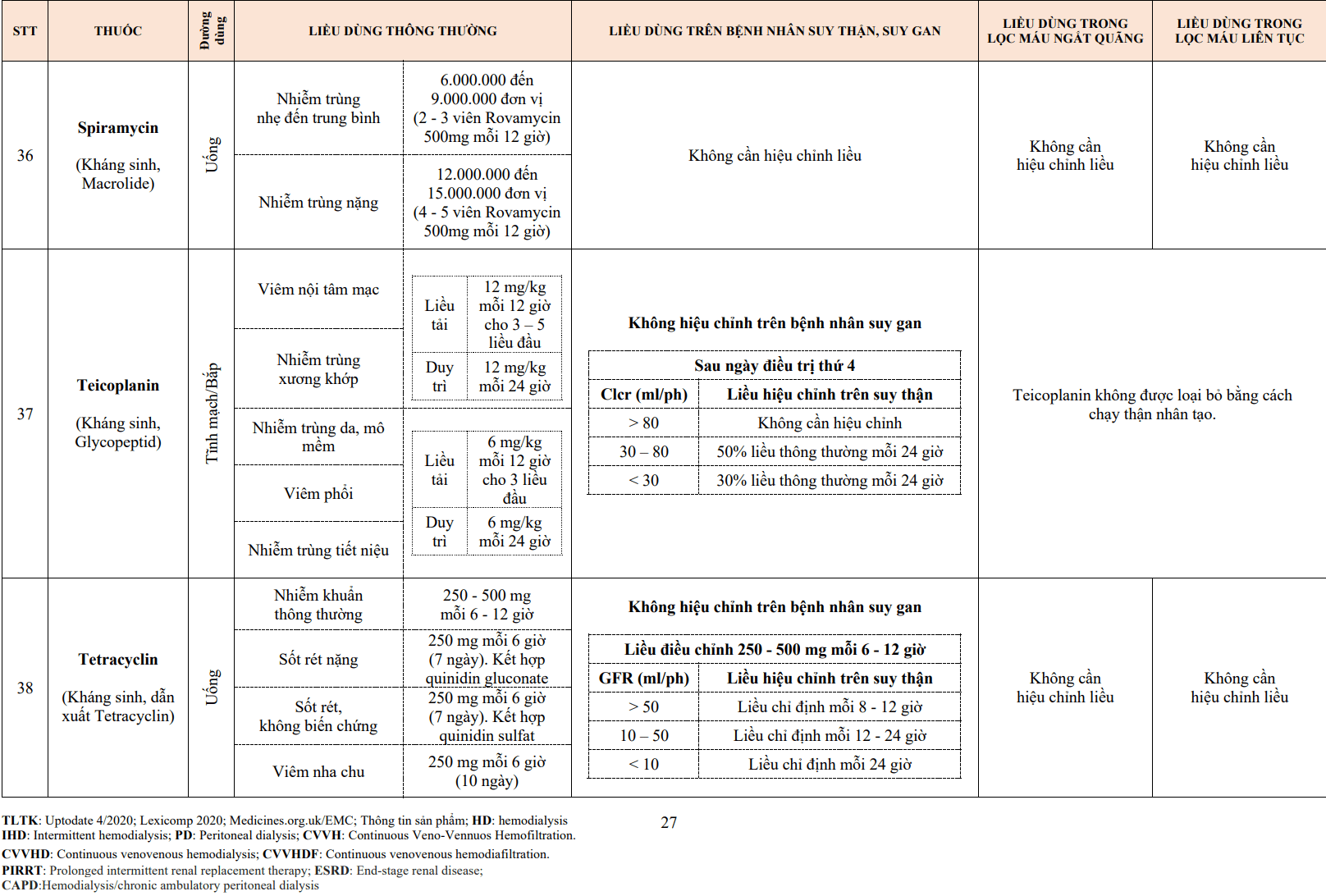
- Thụ thể beta 2: có mặt tại các mạch máu, cơ trơn phế quản và cơ tim.
- Thụ thể beta 3: có mặt tại các tế bào mỡ.
Tác dụng của thuốc chẹn beta phụ thuộc vào nồng độ thuốc, mức độ chẹn chọn lọc thụ thể beta, hoạt tính giao cảm nội tại và tác dụng kèm theo.
Nồng độ thuốc: Ở nồng độ thấp, thuốc chẹn beta ức chế các thụ thể ở các mức độ khác nhau. Một số thuốc tác động trên thụ thể beta 1 tương đương trên thụ thể beta 2 (ví dụ: propranolol), trong khi đó một số thuốc ưu thế hơn trên thụ thể beta 1 (ví dụ: nebivolol, metoprolol, bisoprolol).
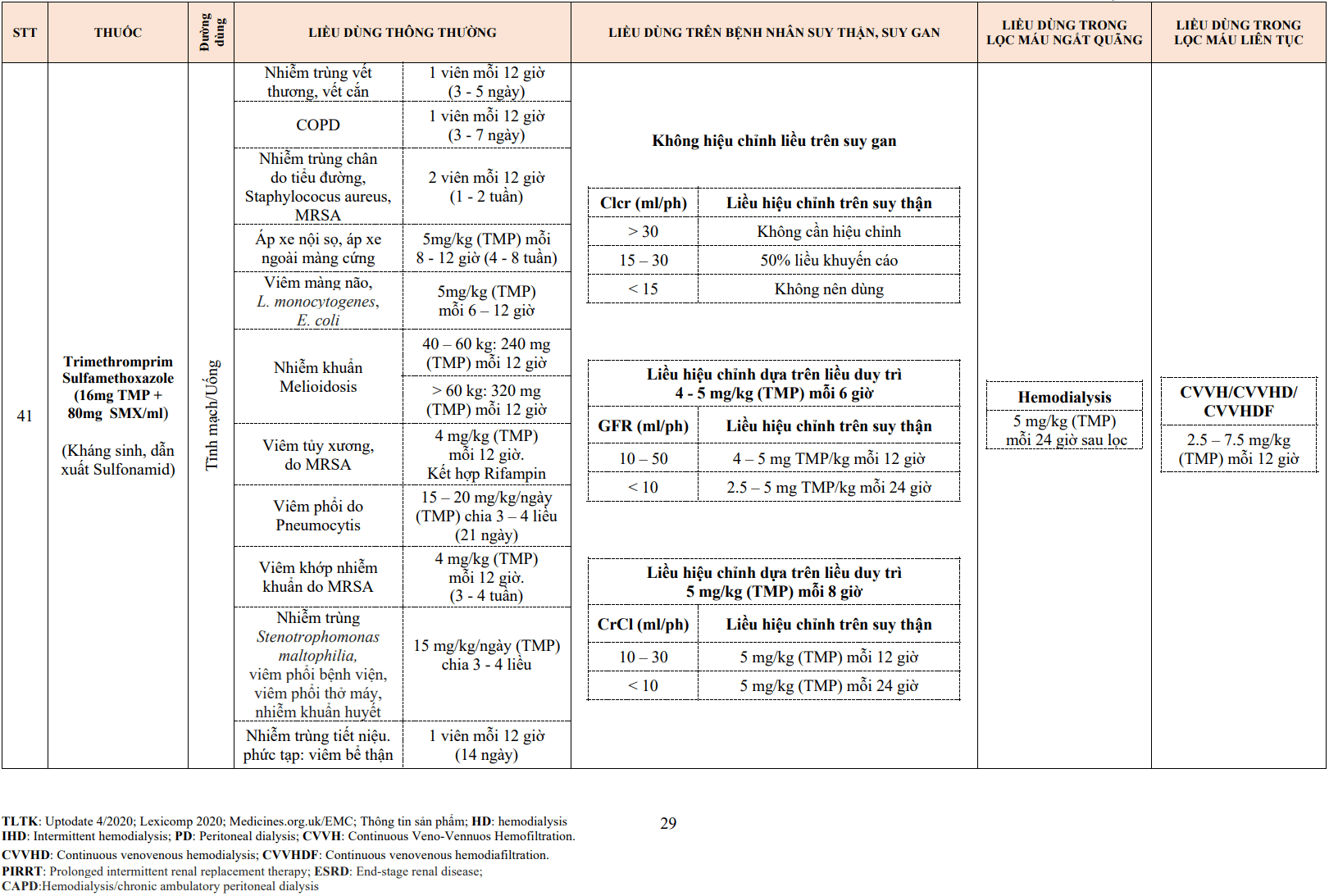
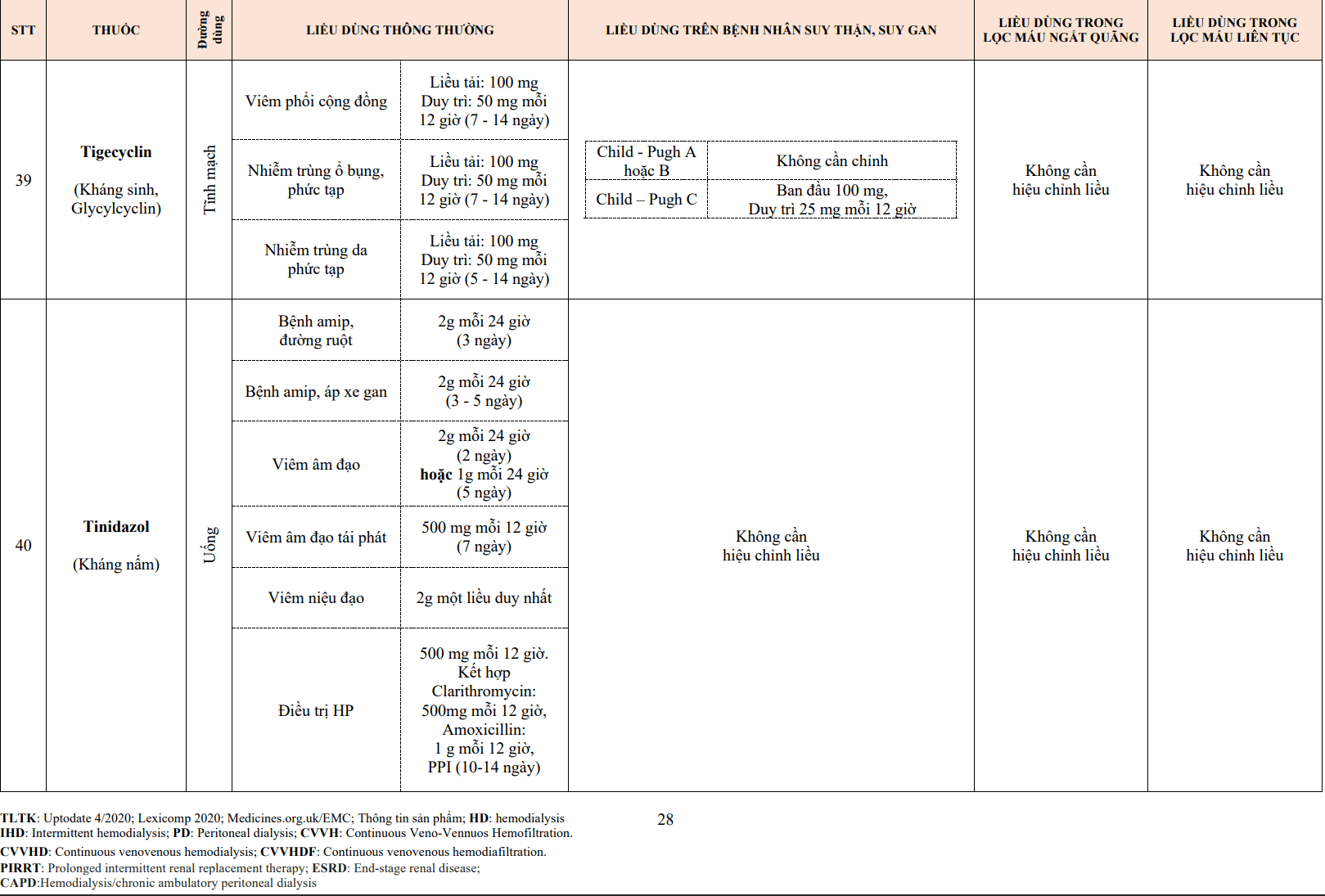
Chẹn chọn lọc thụ thể beta: Dưới tác dụng chọn lọc ưu thế tại thụ thể beta 1, các thuốc trong nhóm này tác động chủ yếu trên tim và ít gây ảnh hưởng lên cơ trơn phế quản, do đó làm giảm các tác dụng không mong muốn gây co thắt phế quản. Tuy nhiên tính chọn lọc này cũng giảm đi khi sử dụng thuốc ở liều cao. Hầu hết các thuốc chẹn beta sử dụng trên lâm sàng là các thuốc đối kháng “đơn thuần”, thuốc gắn vào các thụ thể beta và do đó ức chế hoạt hóa thụ thể bởi các tác nhân kích thích.
Hoạt tính giao cảm nội tại: Mặt khác, bên cạnh tác dụng chẹn beta giao cảm, một số thuốc như pindolol hay acebutolol còn có tác dụng hoạt hóa thần kinh giao cảm nội tại (ISA – Intrinsic Sympathomimetic activity). Những thuốc nhóm này làm giảm nhịp tim và cung lượng tim ít hơn so với các thuốc không có ISA.
Một số nhóm thuốc chẹn beta thế hệ mới ngoài tác dụng chẹn beta giao cảm còn có những tác dụng dược lý khác như giãn mạch, chống oxy hóa…
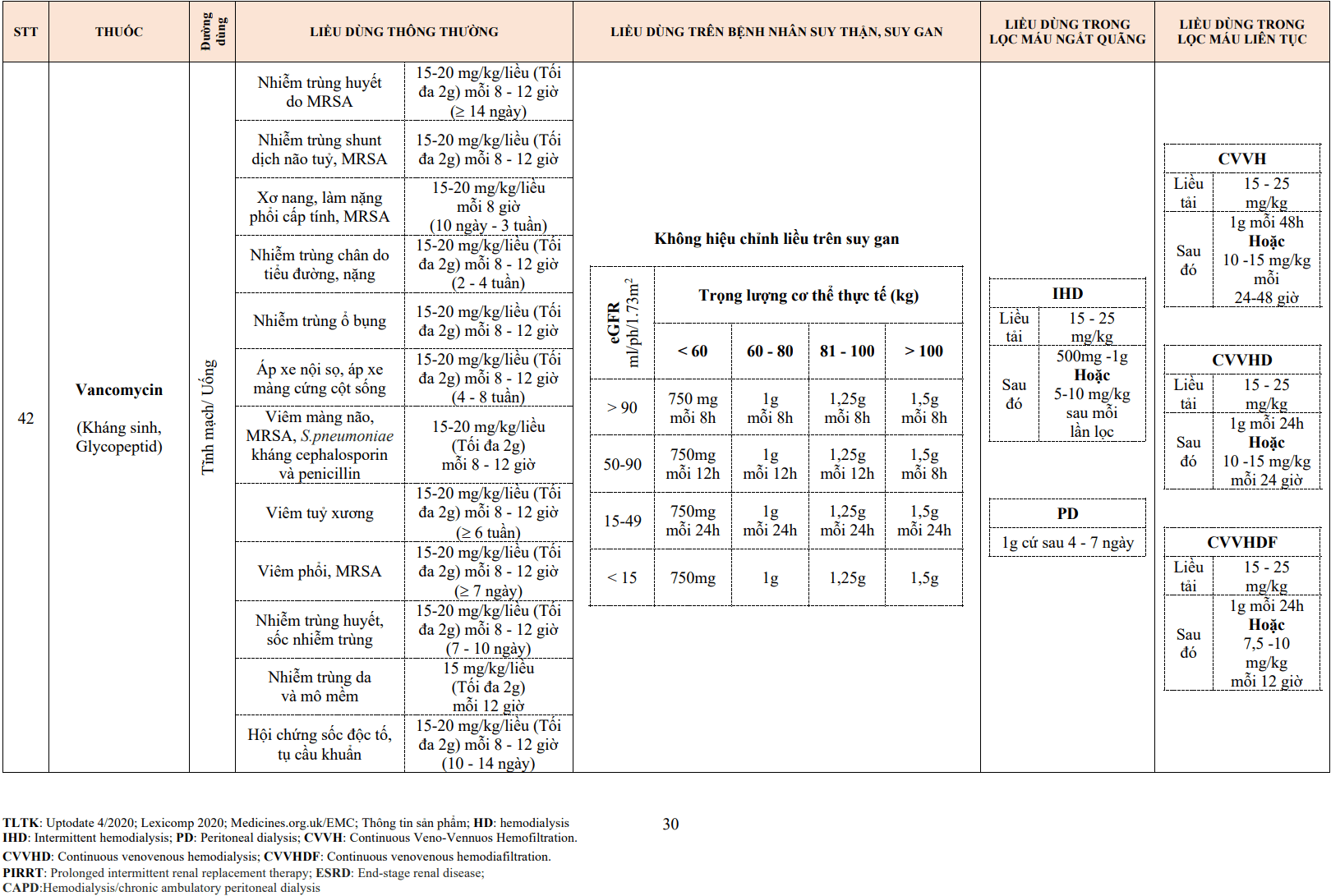
Bảng 1.2. Các thế hệ thuốc chẹn beta giao cảm
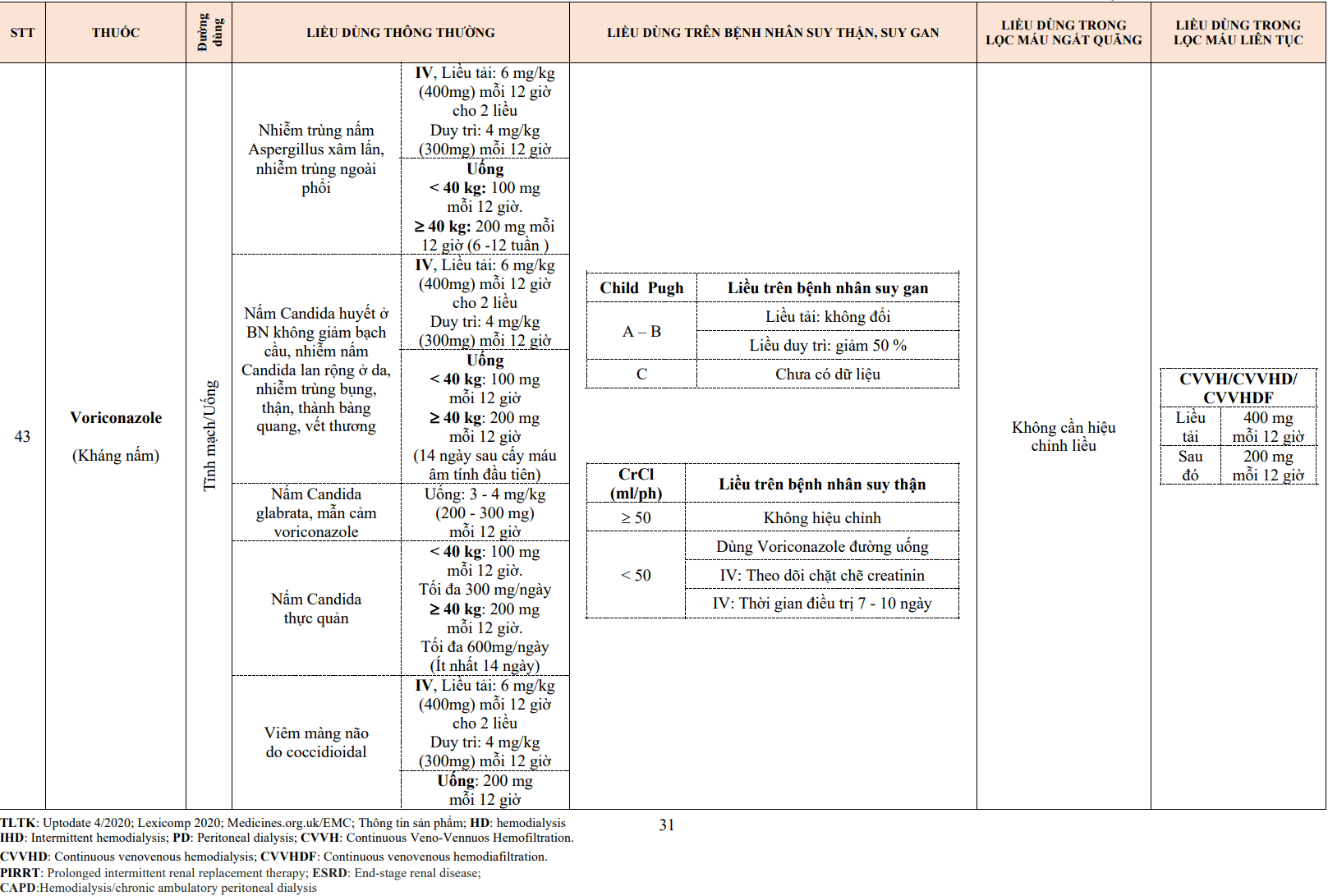
| Thế hệ thuốc | Tính chất | Thuốc đại diện |
| Thế hệ 1 | Chẹn thụ thể beta không chọn lọc | Propranolol, timolol |
| Thế hệ 2 | Chẹn chọn lọc thụ thể beta 1 | Metoprolol, bisoprolol |
| Thế hệ 3 | Chẹn thụ thể beta (chọn lọc hoặc không chọn lọc) kèm theo tính chất giãn mạch | Carvedilol, labetalol Nebivolol, betaxolol |
3.1. Cơ chế hoạt động
Tất cả các thuốc chẹn beta đều có tác động đối kháng catecholamine tại thụ thể beta, do đó làm giảm tác động của catecholamine lên thụ thể, giảm sản xuất cAMP, ức chế dòng canxi đi vào và giải phóng canxi thông qua hệ lưới nội sinh chất.
Những tác động này làm giảm co bóp cơ tim, giảm tần số tim do giảm tính tự động của nút xoang, giảm dẫn truyền nhĩ thất.
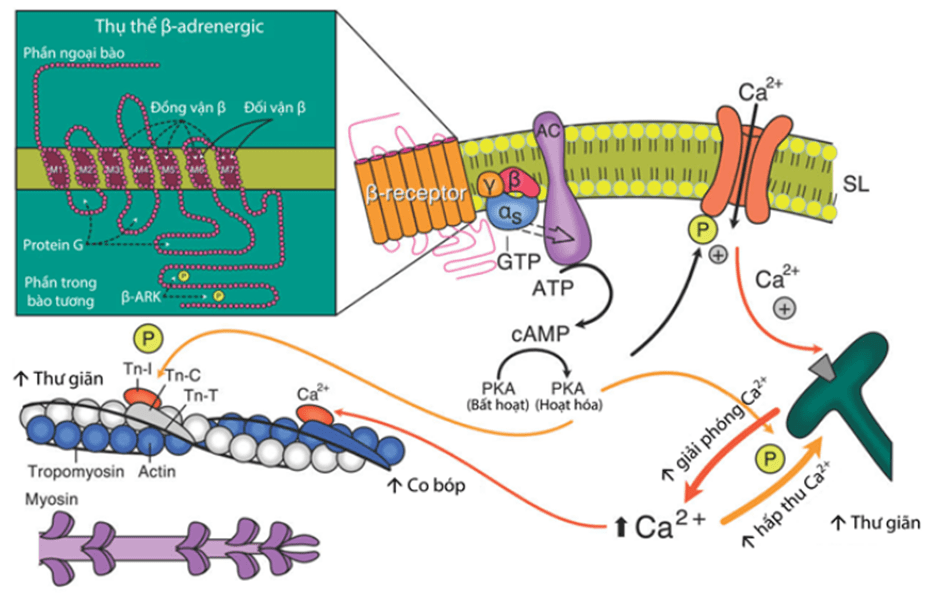
Hình 1.3. Mô hình cơ chế tác dụng của thuốc chẹn beta. Ức chế thụ thể beta dẫn tới ức chế cơ chế tăng nhịp tim và co bóp cơ tim thông qua trung gian catecholamine. Catecholamine hoạt hóa thụ thể beta dẫn tới tăng sản xuất cAMP từ ATP, hoạt hóa protein kinase A (PKA) làm mở các kênh canxi đi vào tại màng tế bào làm tăng co bóp cơ tim. PKA cũng làm giảm ái lực của myosin và actin, tăng hấp thu canxi tại lưới nội bào, do đó làm tăng thư giãn tế bào cơ tim. Thuốc chẹn beta ức chế tác động của catecholamine khiến làm giảm co bóp cơ tim và thư giãn cơ tim.
3.2. Tác dụng của thuốc chẹn beta trên tim mạch
Hiệu quả giảm tần số tim và giảm co bóp cơ tim được ứng dụng trong điều trị cơn đau thắt ngực do giảm nhu cầu oxy cơ tim, trong khi đó tác dụng giảm dẫn truyền qua nút nhĩ thất có hiệu quả cắt các cơn nhịp nhanh trên thất, kiểm soát tần số thất trong rung nhĩ.
Thuốc chẹn beta đóng vai trò quan trọng trong điều trị suy tim, nhờ tác dụng hạn chế sự hoạt hóa quá mức trương lực thần kinh giao cảm.
- Tác dụng trên mạch vành và tưới máu cơ tim: Quá trình gắng sức sẽ kích thích hệ beta, dẫn đến giãn các mạch vành thông qua thụ thể beta, đồng thời làm tăng nhịp tim và tăng co bóp cơ tim, dẫn đến tăng nhu cầu tiêu thụ oxy cơ tim. Thuốc chẹn beta tác động làm giảm tác dụng giãn mạch vành nhưng đồng thời làm giảm nhịp tim, kéo dài thời gian tâm trương dẫn tới tăng thời gian tưới máu mạch vành, giảm co bóp cơ tim, giảm nhu cầu tiêu thụ oxy cơ tim.
- Tác dụng trên tuần hoàn hệ thống: Hiệu quả hạ áp của thuốc chẹn beta giao cảm bao gồm tác động của nhiều cơ chế khác nhau. Thuốc làm giảm co bóp cơ tim dẫn tới giảm cung lượng tim khoảng 20% nhưng đồng thời cũng gây phản xạ bù trừ tăng sức cản hệ thống. Do đó trong 24h đầu tiên sau dùng thuốc huyết áp có thể chưa thay đổi. Sau 24h, huyết áp hệ thống bắt đầu giảm dần dưới tác dụng của giảm co bóp cơ tim, giảm nhịp tim. Mặt khác, cơ chế hạ huyết áp hệ thống có thể còn liên quan tới các cơ chế khác:
- Ức chế thụ thể beta tại các neuron thần kinh làm giảm giải phóng norepinephrine, dẫn tới ức chế co mạch.
- Tác động lên thần kinh trung ương làm giảm huyết áp.
- Giảm hoạt động của hệ renin – angiotensin (RAS) do thụ thể beta là trung gian giải phóng renin.
- Tác dụng chống rối loạn nhịp: Chẹn beta giao cảm có nhiều cơ chế chống rối loạn nhịp.
- Thuốc ức chế catecholamine do đó ức chế các rối loạn nhịp thông qua cơ chế tăng quá mức catecholamine (ví dụ: trong bệnh lý nhồi máu cơ tim cấp, suy tim, u tủy thượng thận, rối loạn lo âu, rối loạn nhịp liên quan tới gắng sức) hoặc quá nhạy cảm với catecholamine.
- Mặc khác, thuốc còn làm giảm tính tự động của các ổ ngoại vị, giảm tần suất của các ổ ngoại tâm thu nhĩ và thất, có tác dụng dự phòng tái phát các cơn nhịp nhanh kịch phát trên thất.
- Thêm vào đó, thuốc chẹn beta ức chế dẫn truyền qua nút nhĩ thất, có thể cắt vòng vào lại trong các cơn nhịp nhanh kịch phát trên thất cũng như kiểm soát tần số thất trong các cơn rung nhĩ, cuồng nhĩ, nhanh nhĩ.
4. CHỈ ĐỊNH THUỐC CHẸN BETA TRONG TIM MẠCH
4.1. Suy tim
Suy tim là một quá trình tiến triển khởi đầu từ sau một biến cố làm tổn thương cơ tim dẫn đến mất chức năng các tế bào cơ tim hoặc mất khả năng tạo ra co bóp hiệu quả. Các cơ chế bù trừ trong suy tim:
- Hoạt hóa hệ thần kinh giao cảm là một cơ chế bù trừ do giảm cung lượng tim và đóng vai trò hết sức quan trọng trong quá trình sinh lý bệnh của suy tim. Tăng trương lực hệ giao cảm sẽ dẫn tới làm tăng nồng độ norepinephrine trong tuần hoàn, hoạt hóa receptor beta 1. Tình trạng tăng hoạt hóa thụ thể beta 1 dẫn tới tần số tim tăng, đồng thời tăng sức co bóp cơ tim và tăng cung lượng tim.
- Tăng nhu cầu oxy cơ tim: Dưới tác động của tăng nhịp tim và sức co bóp cơ tim nhằm duy trì cung lượng tim và huyết áp.
- Tăng trương lực hệ giao cảm còn kích thích thụ thể alpha 1 làm co mạch ở ngoại biên.
- Tăng trương lực giao cảm mạn tính: dẫn tới hậu quả làm phì đại cơ tim, hoại tử mạn tính, chết tế bào cơ tim theo chương trình và xơ hóa cơ tim.
- Phối hợp với cơ chế cường hoạt hóa hệ renin – angiotensin trong suy tim, cường hệ giao cảm góp phần quan trọng trong quá trình tiến triển và tái cấu trúc cơ tim (remodeling), dẫn tới suy giảm chức năng tim tiến triển, xơ hóa cơ tim, giãn các thành tim.
Với cơ chế tác dụng của chẹn beta giao cảm đã đề cập ở phần trên, các nhóm thuốc chẹn beta tác động trên các thụ thể beta, đặc biệt là các thụ thể beta 1 trên tim, giúp cải thiện chức năng co bóp cơ tim, giảm nhịp tim, kiểm soát huyết áp, hạn chế các rối loạn nhịp trong suy tim.
Các dữ liệu từ các nghiên cứu lâm sàng cho thấy thuốc chẹn beta giao cảm đóng một vai trò quan trọng và nền tảng trong điều trị suy tim mạn tính.
Bảng 1.3. Các nghiên cứu của các thuốc chẹn beta ở bệnh nhân suy tim
| Thử nghiệm | Thuốc | Năm | Cỡ mẫu | Quần thể nghiên cứu | Mức độ suy tim | Kết quả |
| CIBIS -II | Bisoprolol | 1999 | 2647 | Suy tim, EF ≤ 35% | EF trung bình 28%, NYHA III (83%) | Tỷ lệ tử vong (↓ 32%, p < 0,0001) |
| MERIT-HF | Metoprolol CR/XL | 1999 | 3991 | Suy tim, EF ≤ 40% | EF trung bình 28%, NYHA II/III (96%) | Tỷ lệ tử vong (↓ 34%, p = 0,0062) |
| COPERNICUS | Carvedilol | 2001 | 2289 | Suy tim, EF <25%, NYHA IV | EF trung bình 20% | Tỉ lệ tử vong (↓ 35%, p = 0,0014) |
| SENIORS | Nebivolol | 2005 | 2128 | Suy tim, tuổi > 70 | Có triệu chứng của suy tim, bất kể EF | Tỷ lệ tử vong và nhập viện do biến cố tim mạch (↓ 14%; p = 0,039) |
Tất cả các thử nghiệm về thuốc chẹn beta đề cập trong bảng đều cho thấy thuốc cải thiện rõ rệt tỷ lệ tử vong và tái nhập viện do suy tim, đặc biệt ở suy tim có phân suất tống máu giảm.
Tuy nhiên, không phải tất cả các thuốc chẹn beta đều có hiệu quả trên suy tim. Các bằng chứng lâm sàng cho thấy, chỉ 4 thuốc trong nhóm chẹn beta được phê duyệt trong điều trị suy tim, bao gồm metoprolol, bisoprolol, carvedilol và nebivolol. Trong đó, nebivolol chỉ được phê duyệt trong khuyến cáo điều trị suy tim của Hội tim mạch châu Âu – ESC 2016. Cho tới thời điểm hiện tại, Trường môn Tim mạch Hoa Kỳ – ACC chưa đưa nebivolol vào trong danh mục các thuốc chẹn beta được khuyến cáo trong điều trị suy tim.
Đối với suy tim có phân suất tống máu (EF) bảo tồn, vai trò của chẹn beta vẫn còn nhiều tranh luận. Dựa trên các bằng chứng lâm sàng hiện tại, thuốc chẹn beta có thể cải thiện chức năng thất trái và tiên lượng ở những bệnh nhân suy tim EF giảm và nhịp xoang nhưng ở những bệnh nhân suy tim có EF bảo tồn, thuốc chẹn beta không làm giảm tử vong do mọi nguyên nhân cũng như tử vong do nguyên nhân tim mạch. Do đó, cả ESC và AHA đều đồng thuận trong khuyến cáo điều trị suy tim EF bảo tồn về việc không sử dụng thuốc chẹn beta giao cảm một cách thường quy cho tất cả các bệnh nhân với mục đích cải thiện tỷ lệ tử vong hay cải thiện tiên lượng bệnh.
Cần thận trọng khi sử dụng thuốc chẹn beta trong trường hợp suy tim cấp mất bù, suy tim sung huyết. Thuốc chẹn beta tác động ức chế hệ giao cảm, hạn chế các phản xạ giao cảm bù trừ trong đợt cấp của suy tim, do đó có thể khiến tình trạng suy tim nặng lên trong một số trường hợp như suy tim nặng hoặc shock tim. Tuy nhiên, trong một phân tích gộp năm 2015 trên khoảng 3000 bệnh nhân nhằm so sánh giữa hai nhóm bệnh nhân đợt cấp của suy tim được tiếp tục điều trị hoặc ngừng thuốc chẹn beta giao cảm. Kết quả nghiên cứu cho thấy nhóm ngừng điều trị có tiên lượng xấu hơn, thậm chí còn tăng tỷ lệ tử vong nội viện, tỷ lệ tử vong ngắn hạn và tỷ lệ tái nhập viện.
Khuyến cáo điều trị suy tim hiện hành của ESC và AHA đều đồng thuận việc duy trì sử dụng chẹn beta trong đợt cấp của suy tim, trừ trường hợp suy tim nặng rối loạn huyết động hoặc shock tim.
Bảng 1.4. Liều thuốc chẹn beta trong điều trị suy tim EF giảm theo khuyến cáo điều trị suy tim ESC 2016 và AHA 2017
| Thuốc | Liều khởi đầu/24h | Liều tối ưu/24h* |
| Bisoprolol | 1,25 mg x 1 lần | 10 mg x 1 lần |
| Carvedilol | 3,125 mg x 2 lần | 25 mg x 2 lần** |
| Carvedilol CR | 10 mg x 1 lần | 80 mg x 1 lần |
| Metoprolol Succinate | 12,5 – 25 mg x 1 lần | 200 mg x 1 lần |
| Nebivolol*** | 1,25 mg x 1 lần | 10 mg x 1 lần |
*Liều tối ưu trên được đưa ra theo khuyến cáo nhằm đem lại lợi ích tốt nhất cho bệnh nhân, tuy nhiên trong thực tế lâm sàng cần cá thể hóa điều trị.
**Bệnh nhân trên 85kg liều đích có thể đến 50mg x 2 lần/ 24h
***Nebivolol chỉ được chấp thuận bởi ESC 2016.
4.2. Bệnh lý động mạch vành
Bệnh lý động mạch vành là một quá trình diễn biến động, mảng xơ vữa có thể tiến triển lớn dần và gây hẹp tắc động mạch vành, xen kẽ các giai đoạn không ổn định do nứt vỡ mảng xơ vữa mà hậu quả là những biến cố cấp tính như nhồi máu cơ tim cấp hay các cơn đau thắt ngực không ổn định có thể dẫn đến tử vong. Dựa trên tính chất tương đối “ổn định” hoặc không ổn định của mảng xơ vữa mà biểu hiện trên lâm sàng là hội chứng động mạch vành mạn hay hội chứng động mạch vành cấp (Hình 1.4).
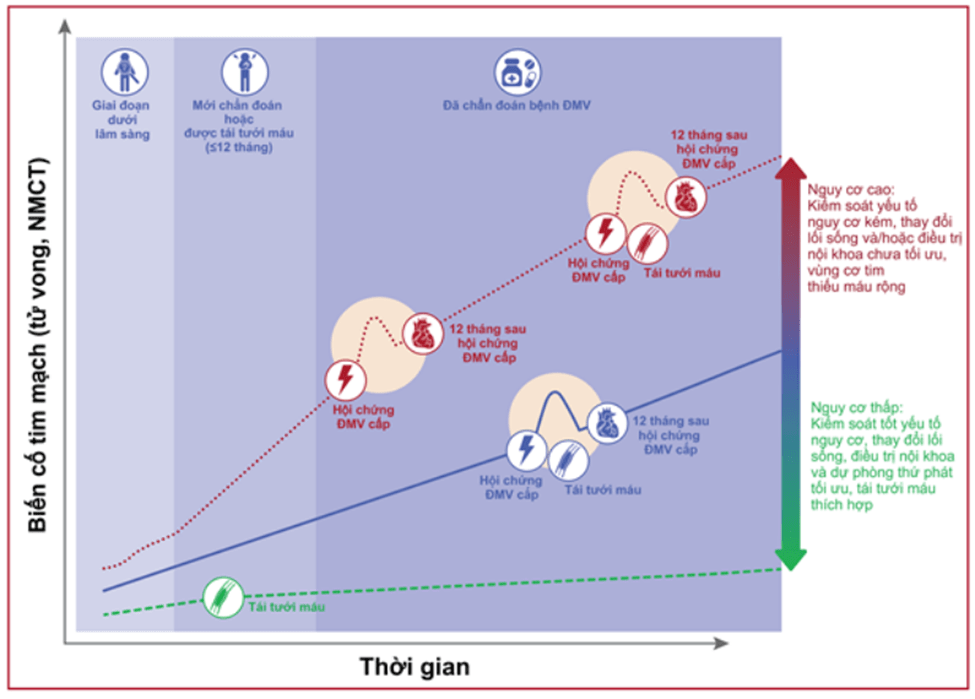
Hình 1.4. Mô hình diễn biến của hội chứng động mạch vành mạn (ESC 2019)
a. Chỉ định thuốc chẹn beta trong hội chứng động mạch vành cấp
Với tác dụng dược lý làm giảm tần số tim, giảm co bóp cơ tim và góp phần kiểm soát huyết áp, thuốc chẹn beta giúp làm giảm nhu cầu tiêu thụ oxy cơ tim, đồng thời tăng tưới máu cơ tim do kéo dài thời kỳ tâm trương. Không những vậy, thuốc chẹn beta còn làm giảm tính tự động, tăng ngưỡng kích thích cơ tim, ức chế thần kinh giao cảm, do đó hạn chế các rối loạn nhịp nguy hiểm có nguy cơ biểu hiện trong giai đoạn cấp của nhồi máu cơ tim như các cơn nhịp nhanh thất, rung thất. Thuốc chẹn beta còn được cho là có vai trò hiệp đồng ức chế kết tập tiểu cầu và tổng hợp thromboxane, giảm tiến triển của mảng xơ vữa mạch vành.
Ngày nay, các bằng chứng lâm sàng hiện tại đã chứng minh vai trò quan trọng của thuốc chẹn beta trong điều trị hội chứng động mạch vành cấp. Khuyến cáo mới nhất hiện nay của Hội tim mạch châu Âu (ESC) và Hội tim mạch Hoa Kỳ (AHA) đều thống nhất sử dụng chẹn beta giao cảm sớm trong điều trị hội chứng động mạch vành cấp kèm theo suy tim EF < 40%. Chẹn beta cũng được khuyến cáo sử dụng thường quy ngay trong thời gian nằm viện ở những bệnh nhân nhồi máu cơ tim nếu không có chống chỉ định.
Tuy nhiên, những lợi ích của thuốc chẹn beta đã có nhiều thay đổi trong kỷ nguyên can thiệp mạch vành qua da (PCI). PCI đã đem lại những lợi ích rất to lớn, ngăn ngừa ngay từ đầu tổn thương tiên phát ở cơ tim. Bên cạnh đó, vai trò của liệu pháp kháng kết tập tiểu cầu, thuốc ức chế hệ thống renin – angiotensin, statin và cả điều trị phục hồi chức năng tim mạch sau nhồi máu cơ tim cũng giúp cải thiện và phục hồi mạnh mẽ các tổn thương cơ tim sau nhồi máu khiến hiệu quả của thuốc chẹn beta dường như không còn quá “mạnh mẽ” như so với trước thời kỳ can thiệp động mạch vành.
Thuốc và liều lượng: Trong hầu hết các trường hợp chỉ cần sử dụng các thuốc chẹn beta đường uống, trong đó ưu tiên các thuốc chẹn chọn lọc thụ thể beta 1 như metoprolol, bisoprolol hay atenolol.
- Metoprolol 25 – 50 mg mỗi 6 – 12h.
- Atenolol 25 – 50 mg mỗi 12h.
Trong một số trường hợp có thể cần chỉ định chẹn beta giao cảm đường tĩnh mạch, có thể lựa chọn metoprolol hoặc atenolol. Nếu bệnh nhân dung nạp được liều tĩnh mạch, nên bắt đầu sớm bằng liều chẹn beta đường uống sau đó.
- Metoprolol tartrate truyền tĩnh mạch chậm, khởi đầu 5 mg (5 mg mỗi 1 – 2 phút), sau đó có thể nhắc lại sau mỗi 5 phút cho tổng liều khởi đầu 15 mg.
- Atenolol 5 mg truyền tĩnh mạch và nhắc lại liều 5 mg sau 5 phút.
b. Chỉ định thuốc chẹn beta trong hội chứng động mạch vành mạn
Thuốc chẹn beta làm giảm tần số tim và co bóp cơ tim, giảm sức căng thành tâm thất do đó làm giảm nhu cầu tiêu thụ oxy cơ tim, đồng thời khi tần số tim giảm khiến thời gian tâm trương kéo dài dẫn tới tăng tưới máu cơ tim trong kỳ tâm trương. Do đó, hiện nay thuốc chẹn beta luôn được coi như một lựa chọn đầu tiên trong kiểm soát triệu chứng đau ngực ở bệnh nhân hội chứng động mạch vành mạn.
Khuyến cáo của ESC năm 2019 cũng nhấn mạnh vai trò của chẹn beta giao cảm nhằm giảm tần suất và mức độ nặng của cơn đau thắt ngực, đặc biệt nên ưu tiên trong những trường hợp kèm theo triệu chứng của suy tim. Tuy nhiên, bên cạnh tác dụng kiểm soát triệu chứng đau thắt ngực, những bằng chứng lâm sàng hiện nay mới chỉ khẳng định vai trò của chẹn beta trong cải thiện tiên lượng ở những bệnh nhân đã có nhồi máu cơ tim trước đó hoặc kèm theo suy tim. Chưa có bằng chứng rõ ràng trong những trường hợp đau ngực ổn định chưa có nhồi máu cơ tim.
Lựa chọn thuốc chẹn beta trong điều trị hội chứng động mạch vành mạn:
- Do hiệu quả điều trị đau thắt ngực của các thuốc chẹn beta gần như tương đương nhau, cần cân nhắc tới các yếu tố khác như bệnh lý đi kèm, tình trạng suy tim, giá thành, số lần dùng trong ngày khi chọn thuốc cho bệnh nhân.
- Nên lựa chọn ưu tiên các thuốc tác dụng chọn lọc beta 1 (metoprolol, bisoprolol, atenolol) đặc biệt ở các bệnh nhân có bệnh lý đi kèm như bệnh phổi tắc nghẽn mạn tính, bệnh mạch máu ngoại vi, đái tháo đường hoặc trầm cảm.
4.3. Tăng huyết áp
Thuốc chẹn hệ beta giúp làm hạ huyết áp ngay cả trong khi nghỉ hoặc khi gắng sức, hạ áp khi tăng huyết áp tâm thu hay tăng đồng thời cả huyết áp tâm trương. Thuốc tác động vào nhiều giai đoạn trong cơ chế bệnh sinh của tăng huyết áp và cơ chế điều hòa huyết áp của cơ thể giúp giảm huyết áp hiệu quả và duy trì kiểm soát huyết áp tốt.

Hình 1.5. Mô hình mô tả cơ chế tác động điều hòa huyết áp
Các nghiên cứu RCT và các phân tích gộp từ nhiều thử nghiệm lâm sàng đã chứng minh hiệu quả của thuốc chẹn beta so với giả dược trong giảm có ý nghĩa nguy cơ tai biến mạch não, suy tim cũng như các biến cố tim mạch khác ở bệnh nhân tăng huyết áp. Trong một số nghiên cứu khác khi so sánh đối đầu giữa hiệu quả của các thuốc chẹn beta với các nhóm thuốc hạ áp khác cũng thường cho kết quả tương đương trong hạ áp và dự phòng một số biến cố tim mạch. Tuy nhiên, các nghiên cứu RCT dựa trên tiêu chí tổn thương cơ quan đích cũng cho thấy vai trò của chẹn beta còn nhiều hạn chế so với các thuốc hạ áp khác như thuốc nhóm ức chế hệ RAS hay chẹn kênh canxi trong dự phòng tai biến mạch máu não, dày thất trái, tái cấu trúc mạch máu nhỏ…
Tuy nhiên, chẹn beta giao cảm là một nhóm thuốc không thuần nhất về tác dụng dược lý và mức độ chọn lọc trên thụ thể. Một số thuốc còn có tác dụng giãn mạch (nebivolol, labetalol, carvedilol). Trong những năm gần đây, việc sử dụng các thuốc chẹn beta có tác dụng giãn mạch ngày càng tăng lên. Các nghiên cứu về nebivolol đã chỉ ra rằng thuốc có tác dụng thuận lợi hơn đối với huyết áp trung tâm, độ cứng động mạch chủ, rối loạn chức năng nội mạc, ít ảnh hưởng xấu đến chức năng tình dục, không ảnh hưởng đến mức độ đề kháng insulin và tỷ lệ đái tháo đường mới mắc.
Do đó, thuốc chẹn beta vẫn giữ được vai trò trong điều trị bệnh tăng huyết áp dù có một số hạn chế. Thuốc chẹn beta vẫn được coi là một trong các nhóm thuốc cơ bản để điều trị hạ áp. Tuy nhiên, chỉ nên ưu tiên khi có chỉ định bắt buộc khác đi kèm. Ví dụ: Suy tim có phân suất tống máu giảm, cơn đau thắt ngực do bệnh lý động mạch vành, sau nhồi máu cơ tim, bệnh nhân cần được kiểm soát nhịp tim, hay sử dụng thay thế nhóm ức chế men chuyển/ức chế thụ thể ở những bệnh nhân tăng huyết áp nữ giới có kế hoạch mang thai.
Thuốc và liều lượng:
- Đối với tăng huyết áp nguyên phát:
- Metoprolol 25 – 50 mg/24h, tối đa không quá 400 mg/24h
- Nebivolol 5 – 10 mg/24h, không quá 40 mg/24h
- Bisoprolol 2,5 – 5 mg/24h, không quá 20 mg/24h
- Đối với tăng huyết áp ở bệnh nhân tách thành động mạch chủ:
- Esmolol: Khởi đầu bolus 1000 μg/kg sau đó truyền tĩnh mạch liên tục 150 – 300 μg/kg/phút.
- Labetalol: Khởi đầu liều 20 mg trong thời gian trên 2 phút sau đó là 40 – 80 mg mỗi 10 phút (liều tối đa 300 mg) cho tới khi có đáp ứng. Duy trì bằng truyền liên tục với tốc độ 2 – 10 mg/phút, tổng liều tối đa 300 mg.
4.4. Rối loạn nhịp tim
Thuốc chẹn beta hiệu quả trong điều trị cả các cơn nhịp nhanh trên thất và các cơn nhịp nhanh thất, đặc biệt là đối với các rối loạn nhịp do thiếu máu cục bộ cơ tim hoặc trong tình trạng cường catecholamine. Thuốc tác động trên nút xoang, nút nhĩ thất, hệ thống lưới Purkinje, mô cơ nhĩ và cơ tâm thất. Cơ chế làm giảm AMP nội bào dẫn đến thay đổi tốc độ tái cực tại nút xoang và ngay tại các ổ ngoại vị sinh ra do tăng tính tự động, đồng thời giảm dòng canxi đi vào nội bào làm tăng tính chịu kích thích tế bào cơ tim khỏi các tác động khởi kích ngoại lai (triggers).
Trên điện tâm đồ có thể biểu hiện khoảng PR kéo dài, trong khi đó phức bộ QRS không biến đổi. Riêng sotalol có thể gây khoảng QT dài.
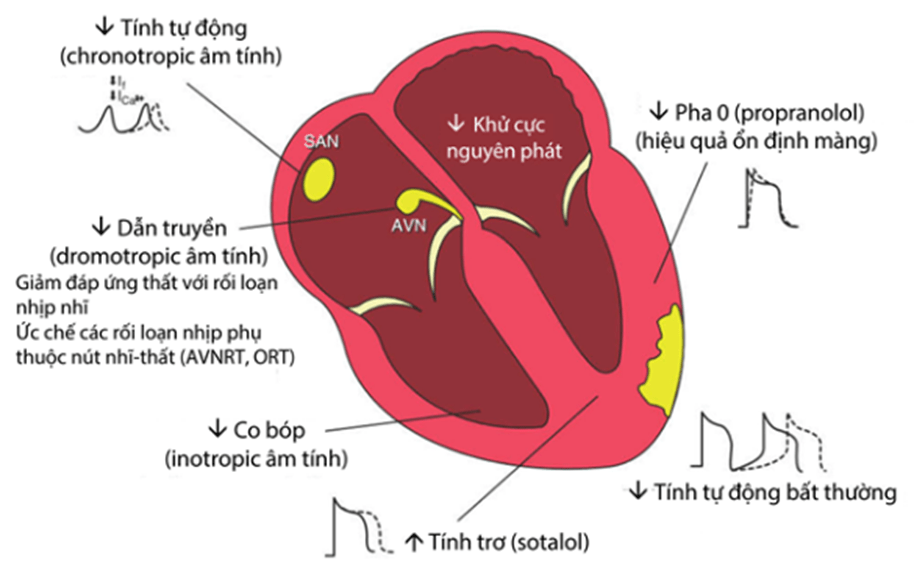
Hình 1.6. Tác động của thuốc chẹn beta trên nút xoang, nút nhĩ thất, hệ thống dẫn truyền và các mô cơ nhĩ, cơ tâm thất.
(SAN: nút xoang nhĩ; AVN: nút nhĩ-thất; AVNRT: nhịp nhanh do vòng vào lại nút nhĩ-thất; ORT: nhịp nhanh do vòng vào lại nhĩ-thất xuôi chiều)
a. Cơn nhịp nhanh kịch phát trên thất
Trong mục này đề cập đến cơn nhịp nhanh kịch phát trên thất với hai cơ chế do vòng vào lại nút nhĩ thất (AVNRT) và vòng vào lại nhĩ thất (AVRT). Đặc điểm chung của các cơn nhịp nhanh kịch phát trên thất này là đều có vai trò của nút nhĩ thất trong cơ chế hình thành vòng vào lại để duy trì cơn nhịp nhanh. Do đó, tác động làm giảm dẫn truyền qua nút nhĩ thất của thuốc chẹn beta có thể cắt được các cơn nhịp nhanh, phục hồi nhịp xoang. Thuốc dùng đường tĩnh mạch thường được ưu tiên sử dụng.
Thuốc chẹn beta giao cảm không tác động lên dẫn truyền qua đường dẫn truyền phụ nhĩ thất. Trong trường hợp rung nhĩ ở bệnh nhân có hội chứng Wolff – Parkinson – White, không nên sử dụng chẹn beta giao cảm (cũng như digoxin và các thuốc chẹn kênh canxi nhóm verapamil, diltiazem) vì tạo điều kiện cho các xung động dẫn toàn bộ qua đường dẫn truyền phụ mà không đi qua nút nhĩ thất, dẫn đến đáp ứng thất rất nhanh, có thể gây suy sụp huyết động.
Thuốc và liều lượng:
- Esmolol: 0,5 mg/kg tiêm bolus tĩnh mạch hoặc 0,05 – 0,3 mg/kg/phút truyền tĩnh mạch liên tục.
- Metoprolol: 2,5 – 15 mg truyền tĩnh mạch trong đó tiêm bolus 2,5 mg
- Trong trường hợp duy trì nhịp xoang:
- Metoprolol 25 – 50 mg/24h
- Bisoprolol 2,5 – 5 mg/24h
b. Rung nhĩ và cuồng nhĩ
Trong rung nhĩ hoặc cuồng nhĩ, thuốc chẹn beta giúp kiểm soát tần số thất cả khi nghỉ và khi gắng sức do cơ chế làm kéo dài thời kỳ trơ của nút nhĩ thất. Chẹn beta không được chỉ định nhằm chuyển nhịp trong rung nhĩ. Hiệu quả duy trì nhịp xoang sau chuyển nhịp ở bệnh nhân rung nhĩ cũng còn nhiều hạn chế, thuốc chủ yếu hiệu quả trong một số trường hợp rung nhĩ do cường catecholamine thông qua cơ chế trung gian adrenergic, ví dụ: rung nhĩ khi gắng sức, cường giáp, hay sau phẫu thuật. Trong đó, thuốc chẹn beta được xem như là chỉ định ưu tiên hàng đầu nhằm dự phòng rung nhĩ ở bệnh nhân sau phẫu thuật. Kết quả từ các nghiên cứu cho thấy thuốc chẹn beta làm giảm tỷ lệ rung nhĩ từ 40 còn 20% ở bệnh nhân sau phẫu thuật bắc cầu nối chủ vành và từ 60 còn 30% ở bệnh nhân sau phẫu thuật thay van tim.
Trong giai đoạn cấp của rung nhĩ, có thể cân nhắc sử dụng chẹn beta giao cảm kết hợp với các nhóm thuốc khác như digoxin, chẹn kênh canxi nhóm verapamil hay diltiazem nhằm kiểm soát nhanh tần số thất. Trong giai đoạn kiểm soát tần số dài hạn, chẹn beta cho thấy lợi ích vượt trội hơn so với digoxin. Tuy nhiên, trên thực tế lâm sàng, có thể đồng thời kết hợp các nhóm thuốc để duy trì tần số tim ổn định trong khoảng tối ưu 70 – 80 nhịp/phút.
Đối với trường hợp rung nhĩ kèm theo suy tim, đặc biệt suy tim có phân suất tống máu giảm, kiểm soát tần số thất bằng chẹn beta là ưu tiên hàng đầu. Mặc dù, trong rung nhĩ, hiệu quả của chẹn beta trên cải thiện tiên lượng ở bệnh nhân suy tim tỏ ra hạn chế so với trong nhịp xoang. Các thử nghiệm liên quan đến thuốc chẹn beta ở bệnh nhân rung nhĩ kèm theo suy tim phân suất tống máu giảm không cho thấy giảm tỷ lệ tử vong do mọi nguyên nhân khi so sánh với giả dược. Tác dụng này vốn đã được chứng minh rất rõ ràng ở bệnh nhân suy tim kèm theo nhịp xoang. Như vậy điều thú vị ở đây là hiệu quả cải thiện tiên lượng ở bệnh nhân suy tim của thuốc chẹn beta dường như bị “mất đi” khi có xuất hiện tình trạng rung nhĩ. Quan điểm này cũng khá nhất quán trên cơ sở bằng chứng từ nhiều nghiên cứu RCT. Mặc dù vậy, hiện nay các khuyến cáo mới nhất vẫn ưu tiên thuốc chẹn beta là lựa chọn đầu tiên trong kiểm soát tần số thất ở bệnh nhân rung nhĩ có kèm suy tim do thuốc cải thiện triệu chứng rõ rệt và được dung nạp tốt ở hầu hết các bệnh nhân.
Tương tự như rung nhĩ, thuốc chẹn beta cũng được chỉ định trong cuồng nhĩ và cơn nhịp nhanh nhĩ đơn ổ nhằm kiểm soát tần số thất khi cuồng nhĩ có đáp ứng thất nhanh, hoặc để kiểm soát tần số thất kéo dài khi không thể triệt đốt RF hoặc bệnh nhân không có nguyện vọng triệt đốt.
Thuốc và liều lượng:
- Bisoprolol: điều trị lâu dài liều dùng từ 1,25 – 20 mg uống 1 lần/24h
- Carvedilol: điều trị lâu dài liều dùng từ 3,125 – 50 mg uống 2 lần/24h
- Metoprolol: kiểm soát tần số tim giai đoạn cấp liều dùng 2,5 – 10 mg bolus tĩnh mạch, kiểm soát dài hạn dùng tổng liều 100 – 200 mg/24h
- Esmolol: kiểm soát tần số tim giai đoạn cấp 0,5 mg/kg bolus tĩnh mạch trong thời gian trên 1 phút sau đó duy trì 0,05 – 0,25 mg/kg/phút.
c. Rối loạn nhịp thất
Các rối loạn nhịp thất thường gặp là ngoại tâm thu thất và các cơn nhịp nhanh thất mà cơ chế thường khởi phát các ổ ngoại vị nằm trong tâm thất.
Mặt khác, chẹn beta cũng có hiệu quả tốt trên các rối loạn nhịp thất liên quan tới cường catecholamine như sau gắng sức, sau nhồi máu cơ tim cấp hoặc ở bệnh nhân rối loạn nhịp thất do nhạy cảm với catecholamine như ngoại tâm thu thất từ đường ra thất phải ở người trẻ tuổi. Không những vậy, thuốc chẹn beta được chứng minh là giảm tỷ lệ rung thất, cũng như là tỷ lệ đột tử và tử vong do mọi nguyên nhân ở bệnh nhân nhồi máu cơ tim cấp, suy tim sung huyết. Chẹn beta cũng được sử dụng phối hợp với các thuốc chống rối loạn nhịp khác để dự phòng các rối loạn nhịp thất. Hai nghiên cứu đa trung tâm lớn là CAMIAT và EMIAT về hiệu quả của amiodarone ở bệnh nhân sau nhồi máu cơ tim cho thấy thuốc chẹn beta có tác dụng hiệp đồng nhằm giảm nguy cơ rối loạn nhịp thất và tỷ lệ tử vong.
Ở bệnh nhân hội chứng QT dài bẩm sinh, biến chứng nguy hiểm nhất là các cơn xoắn đỉnh có thể dẫn đến tử vong. Thuốc chẹn beta được sử dụng từ những năm 1970 nhằm giảm nguy cơ xuất hiện các rối loạn nhịp thất nguy hiểm gây đột tử. Trên thực tế các thử nghiệm lâm sàng cho thấy thuốc làm giảm có ý nghĩa tần suất các biến cố tim mạch và tử vong. Mặc dù vậy, các rối loạn nhịp có thể chỉ được ngăn ngừa ở khoảng 70% số bệnh nhân và các rối loạn nhịp thất nguy hiểm vẫn có thể xảy ra. Nhóm bệnh nhân có triệu chứng nguy cơ cao và không đáp ứng với thuốc nên được cấy máy phá rung tự động ICD để dự phòng đột tử. Trong trường hợp đó, chẹn beta giao cảm được chỉ định hiệp đồng với ICD nhằm giảm tần suất tái phát cơn và giảm số lần shock điện của máy phá rung.
Mặc dù mang lại rất nhiều hiệu quả trong kiểm soát các rối loạn nhịp thất, đặc biệt là các rối loạn nhịp thất liên quan đến tăng trương lực giao cảm nhưng đối với các cơn nhịp nhanh thất có cơ chế vòng vào lại (ví dụ: các cơn nhịp nhanh thất có kèm theo bệnh tim cấu trúc hoặc sẹo nhồi máu cơ tim), chẹn beta cho thấy hiệu quả tương đối hạn chế trong dự phòng tái phát cơn.
Thuốc và liều lượng:
- Metoprolol succinate: uống 25 – 100 mg/lần, 1 – 2 lần/24h.
- Bisoprolol: uống 2,5 – 10 mg, 1 lần/24h.
- Atenolol: uống 25 – 100 mg/24h.
4.5. Một số chỉ định khác
- Bệnh lý động mạch chủ: phình động mạch chủ, hội chứng động mạch chủ cấp.
Chẹn beta trong tách thành động mạch chủ vừa có tác dụng hạ huyết áp vừa có tác dụng kiểm soát nhịp tim, nhằm giảm thiểu nguy cơ xảy ra biến cố nứt vỡ và tử vong. Thuốc chẹn beta thường được sử dụng đường truyền tĩnh mạch nhằm hạ huyết áp đến mức mục tiêu nhanh nhất có thể trong khoảng huyết áp tâm thu từ 100 – 120 mmHg và nhịp tim trong khoảng 60 – 80 nhịp/phút. Có thể phối hợp với các thuốc hạ áp khác như ức chế hệ RAS hoặc các thuốc chẹn kênh canxi để kiểm soát huyết áp nhanh và tốt hơn.
- Bệnh cơ tim phì đại.
- Hẹp van hai lá.
- Cường giáp.
- Đau nửa đầu Migraine.
- Cơn cường giao cảm kịch phát.
- Tăng áp lực tĩnh mạch cửa.
5. CHỐNG CHỈ ĐỊNH VÀ THẬN TRỌNG KHI SỬ DỤNG
5.1. Chống chỉ định
Chống chỉ định tuyệt đối:
- Nhịp tim chậm.
- Block nhĩ thất độ cao.
- Suy tim có rối loạn huyết động.
- Sốc tim.
- Cơn hen phế quản hoặc co thắt phế quản nặng.
- Bệnh mạch máu ngoại biên nặng nề với triệu chứng đau do thiếu máu ngay cả khi nghỉ ngơi.
- Trầm cảm nặng.
Chống chỉ định tương đối:
- Khoảng PR > 0,24 giây.
- Huyết áp tâm thu < 100 mmHg.
- Biểu hiện giảm tưới máu chi.
- Hội chứng Raynaud.
- Đau ngực do co thắt mạch vành.
- Đái tháo đường phụ thuộc Insulin với biểu hiện hạ đường huyết thường xuyên.
- COPD mức độ nặng.
5.2. Thận trọng khi sử dụng
a. Bệnh phổi tắc nghẽn mạn tính
Sử dụng chẹn beta ở bệnh nhân có bệnh phổi tắc nghẽn mạn tính (COPD) là một vấn đề đã được bàn luận nhiều, nhất là khi COPD là bệnh đồng mắc khá phổ biến. Việc sử dụng chẹn beta thường ở mức dưới tối ưu do lo ngại sự xấu đi của chức năng phổi. Dựa trên các bằng chứng lâm sàng hiện tại, chẹn beta có thể sử dụng cho những bệnh nhân COPD nếu có những chỉ định tim mạch rõ ràng, ngay cả khi COPD mức độ nặng. Kết quả từ nhiều nghiên cứu tổng hợp meta – analysis đánh giá ảnh hưởng chẹn beta trên chức năng hô hấp cũng cho thấy không có khác biệt về FEV1, FVC giữa nhóm sử dụng chẹn beta và nhóm sử dụng giả dược ngay cả ở những bệnh nhân COPD mức độ nặng. Tuy nhiên, hiện nay chưa có nhiều bằng chứng ủng hộ cho việc sử dụng thuốc chẹn beta ở bệnh nhân đang trong đợt cấp COPD. Do đó dưới khía cạnh lâm sàng, cần hạn chế tối đa chỉ định thuốc chẹn beta trong đợt cấp COPD.
Trong điều trị các bệnh lý tim mạch, các khuyến cáo hiện tại đều ưu tiên sử dụng các thuốc chẹn beta dạng chọn lọc beta 1. Tùy thuộc từng thuốc khác nhau mà tỷ lệ chọn lọc β1/β2 khác nhau. Dựa vào đó giúp giảm thiểu tối đa mức độ tác dụng không mong muốn trên hô hấp. Carvedilol là một nhóm thuốc có nhiều bằng chứng mạnh mẽ trong điều trị suy tim phân suất tống máu giảm, tuy nhiên không chọn lọc beta 1 và có tác dụng giãn mạch thông qua cơ chế ức chế thụ thể alpha. Các bằng chứng hiện nay không ủng hộ sử dụng carvedilol ở bệnh nhân COPD vì thiếu nhiều dữ liệu an toàn.
Tóm lại, dựa trên những bằng chứng hiện nay, chỉ định thuốc chẹn beta ở bệnh nhân tim mạch có bệnh đồng mắc COPD vẫn cần thận trọng do tác dụng không mong muốn của thuốc đặc biệt trên chức năng hô hấp. Do đó nên ưu tiên sử dụng các thuốc chẹn beta dạng chọn lọc beta 1 và cần phải theo dõi rất sát về lâm sàng cũng như chức năng hô hấp, điều chỉnh liều thận trọng cũng như đánh giá tương tác thuốc với các thuốc giãn phế quản đang sử dụng khác.
b. Đái tháo đường
Đái tháo đường là một bệnh lý đồng mắc thường gặp ở các bệnh nhân có bệnh lý tim mạch, đặc biệt ở nhóm bệnh nhân tăng huyết áp, bệnh lý động mạch vành và suy tim. Hiện nay thuốc chẹn beta được sử dụng khá rộng rãi và có vai trò quan trọng trong điều trị các bệnh lý tim mạch trên. Tuy nhiên, chỉ định trên nhóm bệnh nhân kèm theo đái tháo đường còn một số hạn chế nhất định do những lo ngại về khả năng kiểm soát đường huyết, đồng thời gia tăng nguy cơ hạ đường huyết, rối loạn lipid máu và tăng mức đề kháng Insulin. Tuy nhiên chẹn beta là một nhóm thuốc không đồng nhất, những thuốc với mức độ chọn lọc trên tim khác nhau sẽ có tác dụng không mong muốn ở những mức độ khác nhau. Không những vậy, một số bằng chứng lâm sàng còn cho thấy những tác dụng này còn phụ thuộc vào liều điều trị, chế độ thuốc sử dụng phối hợp.
Thuốc chẹn beta được cho rằng làm tăng nguy cơ hạ đường huyết do tác động đối kháng catecholamine, dẫn tới làm lu mờ các triệu chứng báo hiệu (warning signs) của cơn hạ đường huyết như run tay, nhịp nhanh… khiến cho các bác sĩ khó phát hiện sớm tình trạng hạ đường huyết. Tuy nhiên, vấn đề này ít thấy trên thực tế lâm sàng do hầu hết các bệnh nhân tim mạch đều được điều trị bằng các thuốc chẹn beta nhóm chọn lọc thụ thể beta 1. Kết quả từ nhiều nghiên cứu lớn như MERIT – HF, CIBIS II, hay COPERNICUS đã chứng minh tính an toàn cũng như hiệu quả của các thuốc chẹn beta ở bệnh nhân suy tim. Hướng dẫn điều trị của ESC năm 2019 khuyến cáo thuốc chẹn beta giao cảm cùng với thuốc nhóm ức chế men chuyển vẫn là những chỉ định đầu tay để điều trị suy tim có phân suất tống máu giảm kèm đái tháo đường nhằm làm giảm nguy cơ nhập viện và tử vong, với mức chỉ định loại I, mức bằng chứng A.
Trong khi đó, ở bệnh nhân tăng huyết áp kèm theo đái tháo đường, thuốc chẹn beta chưa chứng minh được vai trò ưu việt trong kiểm soát huyết áp. Hướng dẫn điều trị năm 2018 của ESC nhận định, chẹn beta không phải là ưu tiên hàng đầu để hạ huyết áp ở bệnh nhân đái tháo đường. Trong trường hợp bệnh nhân có chỉ định dùng thuốc chẹn beta giao cảm, có thể cân nhắc nebivolol vì tính chất dung nạp tốt, ức chế chọn lọc beta-1, ít gây ảnh hưởng lên chuyển hóa và tình trạng kháng insulin.
c. Bệnh động mạch ngoại biên
Bệnh động mạch chi dưới do hẹp – tắc hệ động mạch chi dưới, do sự tiến triển của mảng vữa xơ mà biểu hiện trên lâm sàng thường là các cơn đau cách hồi. Trước đây, vẫn còn nhiều lo ngại vì sử dụng chẹn beta có thể gây co thắt mạch máu ngoại biên, gây giảm tưới máu ở những trường hợp bệnh động mạch chi dưới đặc biệt là giai đoạn có thiếu máu chi trầm trọng. Tuy nhiên, trong những nghiên cứu gần đây đã cho thấy không ghi nhận được những tác dụng bất lợi rõ ràng khi sử dụng thuốc chẹn beta ở bệnh nhân bệnh động mạch ngoại biên thông qua các tiêu chí thời gian đau, quãng đường đi bộ, mức độ tưới máu chi cũng như sức cản mạch chi. Kết quả từ các nghiên cứu có đối chứng, đa trung tâm khác cũng đã chứng minh tính an toàn của chẹn beta ở bệnh nhân bệnh động mạch chi dưới, ngay cả ở giai đoạn thiếu máu chi trầm trọng.
Tóm lại, mặc dù có một số tác dụng dược lý của thuốc chẹn beta trên mạch máu nhưng những tác động này không làm ảnh hưởng xấu đến tiên lượng ở bệnh nhân bệnh động mạch ngoại biên, điều này đã được chứng minh qua nhiều nghiên cứu lâm sàng. Tuy nhiên, vẫn cần theo dõi sát trên lâm sàng khi sử dụng, đặc biệt ở những trường hợp bệnh đang trong giai đoạn thiếu máu chi trầm trọng hoặc nặng hơn.
d. Rối loạn lipid máu
Thuốc chẹn beta có một số tác động bất lợi trên chuyển hóa lipid máu, đặc biệt đối với những nhóm thuốc không chọn lọc trên beta 1. Thuốc có thể gây tăng triglyceride, giảm HDL cholesterol. Do đó, cần thận trọng trong khi sử dụng ở những bệnh nhân hội chứng chuyển hóa hoặc những bệnh nhân có tiền sử rối loạn lipid máu nặng nề.
5.3. Tác dụng không mong muốn
- Nhịp tim chậm: Cân nhắc giảm liều nếu nhịp quá chậm gây biểu hiện mệt mỏi, giảm khả năng gắng sức.
- Block nhĩ thất: Do thuốc tác động trên dẫn truyền nhĩ thất. Một số trường hợp sử dụng chẹn beta liều cao có thể dẫn đến block nhĩ thất hoàn toàn, cần phải can thiệp điều trị và theo dõi. Block nhĩ thất có thể phục hồi lại bình thường sau khi ngừng thuốc.
- Mệt mỏi và giảm khả năng gắng sức.
- Lạnh đầu chi: thường gặp ở những bệnh nhân sử dụng chẹn beta không chọn lọc. Một số ít trường hợp có thể biểu hiện như hội chứng Raynaud, tình trạng này sẽ không còn sau khi dừng thuốc.
- Co thắt phế quản: Chủ yếu gặp ở các nhóm thuốc chẹn beta không chọn lọc. Một số thuốc làm giảm FEV1 sau khi sử dụng. Không sử dụng ở những bệnh nhân hen phế quản, thận trọng khi sử dụng ở bệnh nhân COPD nặng.
- Đái tháo đường mới xuất hiện: do những tác dụng không mong muốn trên chuyển hóa, đặc biệt làm rối loạn dung nạp đường huyết. Tác dụng này thường phụ thuộc nhiều vào loại thuốc và liều điều trị. Các thuốc chọn lọc thụ thể beta 1 thường ít gây tác dụng không mong muốn trên rối loạn chuyển hóa.
- Tác động trên thần kinh trung ương: có thể gây trầm cảm, ngủ mê, ảo giác. Chủ yếu gặp ở các thuốc có tính chất tan trong lipid, có thể vượt qua hàng rào máu não và tác động rối loạn tâm thần. Không nên sử dụng ở những bệnh nhân có tình trạng trầm cảm nặng.
- Rối loạn chức năng tình dục: giảm khả năng cương cứng. Tác dụng không mong muốn này được cải thiện khi sử dụng nebivolol do tính chất giải phóng NO làm cải thiện khả năng cương cứng, cải thiện chức năng tình dục.
- Tăng cân: thường gặp trong một vài tháng đầu. Cơ chế thực sự gây tăng cân vẫn còn nhiều tranh cãi, có thể có vai trò của thụ thể beta 2.
TÀI LIỆU THAM KHẢO
- Bertram G. Katzung. Basic & Clinical Pharmacology, Fourteenth Edition 2018, by McGraw-Hill Education.
- Lionel H. Opie, Bernard J. Gersh. Drugs for the Heart, 8th Ed 2013, by Elsevier Inc.
- Kanu Chatterjee, Eric J Topol. Cardiac Drugs, Second Edition 2015, by Jaypee Brothers Medical Publishers.
- Phạm Mạnh Hùng (2020). Thuốc chẹn beta trong lâm sàng tim mạch, Nhà xuất bản Đại học Quốc gia Hà Nội.
- Kirchhof P, Benussi S, Kotecha D, et al. 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS. Eur Heart J 2016; 37:2893.
- Fihn SD, Blankenship JC, Alexander KP, et al. 2014 ACC/AHA/AATS/PCNA/SCAI/STS focused update of the guideline for the diagnosis and management of patients with stable ischemic heart disease: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines, and the American Association for Thoracic Surgery, Preventive Cardiovascular Nurses Association, Society for Cardiovascular Angiography and Interventions, and Society of Thoracic Surgeons. J Am Coll Cardiol 2014; 64:1929.
- Khan N, McAlister FA. Re-examining the efficacy of beta-blockers for the treatment of hypertension: a meta-analysis. CMAJ 2006; 174:1737.
- Roffi M, Patrono C, Collet JP, et al. 2015 ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation: Task Force for the Management of Acute Coronary Syndromes in Patients Presenting without Persistent ST-Segment Elevation of the European Society of Cardiology (ESC). Eur Heart J 2016; 37:267.
- Kiernan MS, Wentworth D, Francis G, et al. Predicting adverse events during angiotensin receptor blocker treatment in heart failure: results from the HEAAL trial. Eur J Heart Fail 2012; 14:1401.
- Yancy CW, Jessup M, Bozkurt B, et al. 2017 ACC/AHA/HFSA Focused Update of the 2013 ACCF/AHA Guideline for the Management of Heart Failure: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Failure Society of America. Circulation 2017; 136:e137.