Thuốc chẹn kênh canxi
1. GIỚI THIỆU CHUNG
Ion canxi là nguyên tố thiết yếu của sự sống. Trong cơ thể, 98% canxi nằm ở xương và răng, 2% còn lại là các ion canxi trong máu để thực hiện các chức năng thần kinh, cơ, đông máu… Các ion canxi đóng vai trò quan trọng trong hoạt động co của mọi loại cơ trong đó có cơ tim, cơ trơn thành mạch máu.
Thuốc chẹn kênh canxi (CCB) là một nhóm thuốc ức chế chọn lọc kênh canxi nằm trên màng tế bào cơ trơn mạch máu và cơ tim, do đó làm gián đoạn sự di chuyển của dòng canxi đi vào trong tế bào. Thuốc chẹn kênh canxi là một nhóm thuốc không đồng nhất về mặt hóa học, có thể được phân loại thành phân nhóm dihydropyridine (DHP) và không phải dihydropyridine (non-DHP).
Sự khác biệt giữa các DHP và non-DHP là ở các vị trí gắn kết khác nhau trên kênh canxi và mức độ chọn lọc khác nhau trên mạch máu lớn dẫn đến các tác dụng dược lý khác nhau. Tác dụng của thuốc chẹn kênh canxi trên hệ tim mạch chủ yếu thông qua khả năng làm giãn mạch và giảm sức cản mạch ngoại biên, do đó làm hạ huyết áp, chống đau thắt ngực. Ngoài ra, các chất non-DHP còn có tác dụng ức chế nút xoang, nút nhĩ thất nên làm giảm nhịp tim.
Cha đẻ của verapamil – thuốc chẹn kênh canxi đầu tiên là Albrecht Fleckenstein (Hình 3.1), một nhà khoa học người Đức. Ban đầu, Fleckenstein tập trung vào nghiên cứu những thay đổi sinh lý liên quan đến đau và co cơ. Về sau, ông chuyển sang nghiên cứu những thay đổi về chuyển hoá và điện sinh lý của tim. Vào những năm 1960, Fleckenstein và các đồng nghiệp của ông đã phát hiện ra khả năng làm giãn mạch vành của hai hợp chất prenylamine và verapamil, những chất này có tác dụng ức chế đối với hoạt động kích thích – co cơ. Từ đó ông phát hiện ra các tính chất đặc biệt của một nhóm thuốc mới, được gọi là “chất đối kháng canxi” công bố vào năm 1968-1969. Ban đầu, hiệu quả làm giãn mạch của thuốc chẹn kênh canxi trên các mạch máu ngoại biên chưa được phát hiện cho đến giữa thập niên 1970, khi Lewis và cộng sự (1978) lần đầu tiên mô tả sự giảm huyết áp động mạch trung bình ở một nhóm bệnh nhân dùng verapamil. Trong thời gian đó, các thuốc đối kháng ion canxi khác được giới thiệu với các tác dụng trong điều trị nhịp nhanh trên thất và đau thắt ngực. Sau đó, các vị trí gắn kết cụ thể trên kênh canxi của các thuốc chẹn kênh canxi cũng được xác định (Glossmann và cộng sự, 1984).
Hơn nửa thế kỷ đã trôi qua kể từ khi những thí nghiệm quan trọng ban đầu được thực hiện với chất đối kháng ion canxi, nhiều thuốc mới thuộc nhóm thuốc chẹn kênh canxi đã được nghiên cứu phát triển. Với những tác dụng trong việc kiểm soát huyết áp, đau thắt ngực hay một số rối loạn nhịp tim, các thuốc chẹn kênh canxi được ứng dụng rộng rãi trong thực hành lâm sàng và trở thành một trong những nhóm thuốc nền tảng trong lĩnh vực tim mạch học.

Hình 3.1. Albrecht Fleckenstein (1917-1992), cha đẻ của thuốc chẹn kênh canxi.
2. PHÂN LOẠI THUỐC CHẸN KÊNH CANXI
2.1. Phân loại theo cấu trúc hoá học
Bảng 3.1: Phân loại thuốc chẹn kênh canxi theo cấu trúc hoá học
Nhóm | Nhóm hoá học | Tên hoạt chất |
DHP | Dihydropyridine | Thế hệ 1: Nifedipine Thế hệ 2: Amlodipine, felodipine, isradipine, lacidipine, lercanidipine, nicardipine, nimodipine, nitrendipine |
Non-DHP | Phenylalkylamine | Verapamil |
Benzothiazepine | Diltiazem |
2.2. Phân loại theo vị trí tác động chính
Bảng 3.2. Phân loại thuốc chẹn kênh canxi theo vị trí tác động chính
| Nhóm | Đặc điểm |
| I | Chỉ chẹn kênh loại L: Không tác động trên nút nhĩ thất, nút xoang Dihydropyridines: Nifedipine, felodipine, isradipine, nicardipine, nisoldipine, nitrendipine, amlodipine |
| II | Chẹn kênh loại L và một số chẹn kênh loại T: – Có thêm tác dụng trên nút nhĩ thất và nút xoang – Giảm sức co bóp cơ tim Phenylalkylamine: Verapamil Benzothiazepine: Diltiazem |
| III | Chẹn chọn lọc kênh loại T Mibefradil (hiện đã rút khỏi thị trường) |
(Nguồn: Cardiac Drug for therapy, 8e 2015, p142)
2.3. Phân loại theo thời gian tác dụng
Bảng 3.3. Phân loại thuốc chẹn kênh canxi theo thời gian tác dụng
Thời gian tác dụng | |||
Ngắn | Dài | ||
Dạng bào chế đặc biệt | Thời gian bán hủy dài | Gắn lipid | |
Verapamil | Verapamil SR | Amlodipine | Lacidipine |
Diltiazem | Verapamil COER | Lercanidipine | |
Nifedipine | Diltiazem SR | Manidipine | |
Nicardipine | Nifedipine GITS | Barnidipine | |
Felodipine | Nicardipine SR | ||
Isradipine | Felodipine ER | ||
COER: control-onset extended-release (phóng thích kéo dài kiểm soát nồng độ), ER: extended-release (tác dụng kéo dài), GITS: gastrointestinal therapeutic system (giải phóng chậm trong đường tiêu hoá), SR: sustained release (giải phóng liên tục). | |||
Nguồn: Hypertension – A Companion to Braunwald’s Heart Disease 2nd 2013
3. CƠ CHẾ TÁC DỤNG
3.1. Tổng quan về ion canxi và kênh canxi trong cơ thể
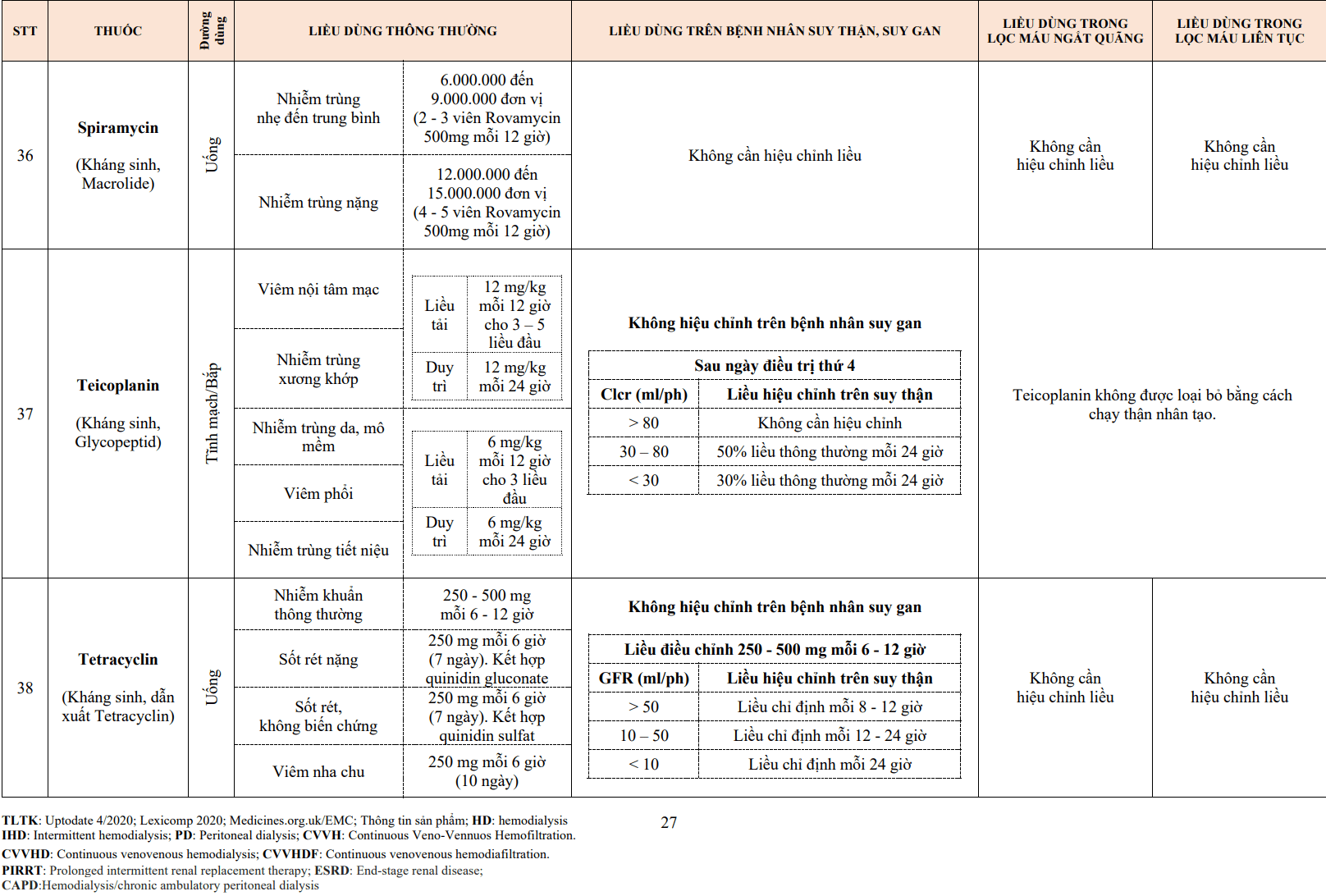
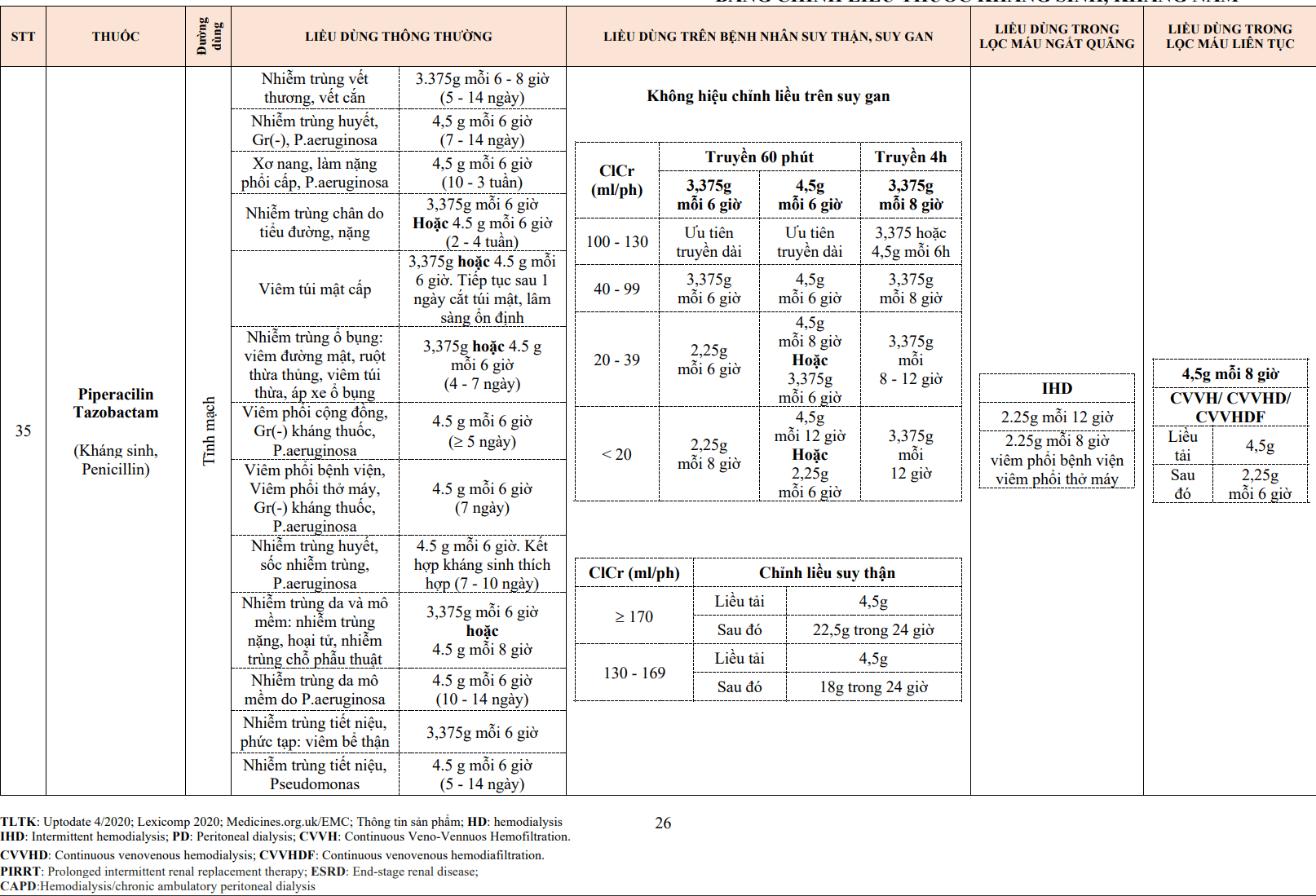
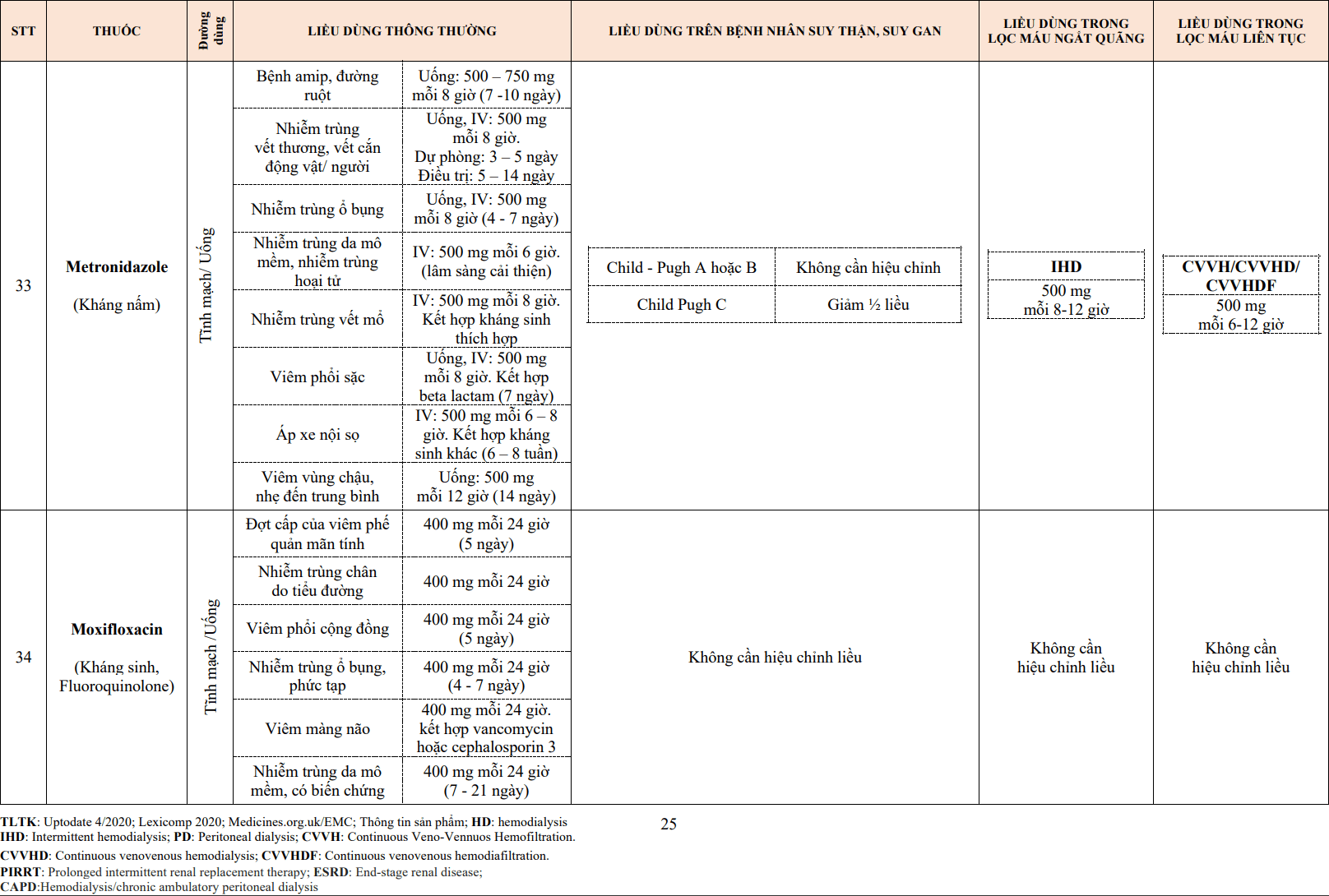
Nồng độ ion canxi tự do trong bào tương đóng vai trò quan trọng điều hoà hoạt động của tế bào, trong đó có hoạt động co cơ của các tế bào cơ trơn thành mạch máu, cơ tim và cả hoạt động tạo nhịp hay dẫn truyền của nút xoang và nút nhĩ thất. Ion canxi đi vào trong tế bào qua bốn con đường chính:
- Các kênh canxi phụ thuộc điện thế.
- Các kênh canxi gắn chất kết nối.
- Các kênh canxi vận hành bởi kho dự trữ (SOCs).
- Trao đổi Na+– ion Ca2+
Kênh canxi phụ thuộc điện thế chứa các miền của các chuỗi tương đồng được sắp xếp song song cùng với một tiểu đơn vị lớn – tiểu đơn vị α1 có vai trò chính hình thành kênh canxi và một số các tiểu đơn vị khác có liên quan (α2, β, γ và δ) (Hình 3.2). Kênh canxi phụ thuộc điện thế được chia thành ít nhất sáu loại dựa trên thời gian tác dụng và độ nhạy với điện thế, trong đó hai loại thường gặp là kênh loại L (long-acting) và loại T (transient) có ở các tế bào cơ trơn mạch máu, cơ tim và nút dẫn truyền (Bảng 3.4), ngoài ra loại N tìm thấy nhiều ở tế bào thần kinh. Đặc điểm của các loại kênh này như sau:
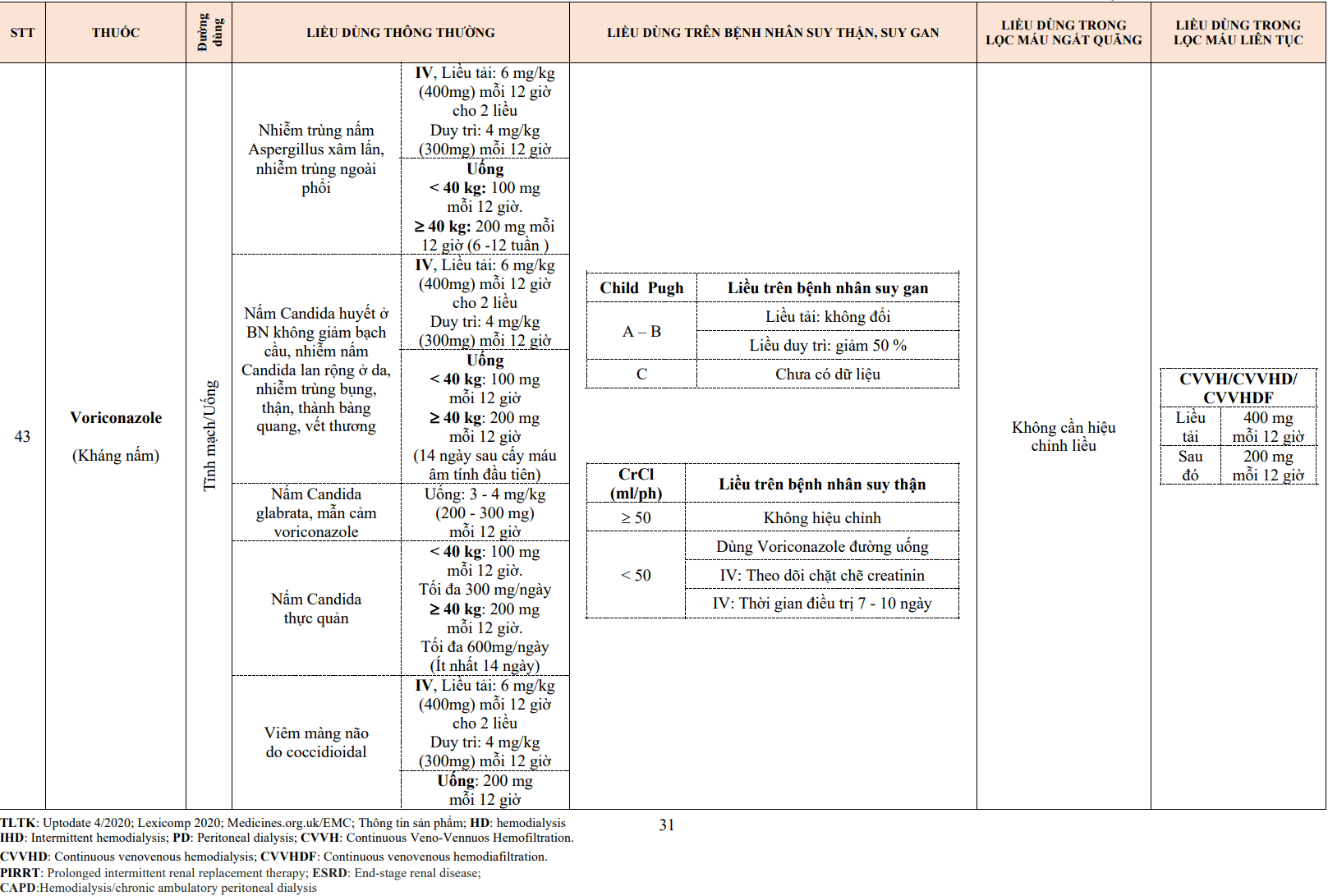
– Loại L (long – acting: tác dụng kéo dài):
- Có nhiều ở tế bào cơ trơn và cơ tim nhưng cũng tìm thấy ở các tế bào nội tiết và tế bào thần kinh.
- Được hoạt hoá ở cường độ khử cực cao (ngưỡng hoạt động cao).
- Tác dụng kéo dài (tốc độ hoạt hoá chậm).
– Loại T (transient: tạm thời):
- Có nhiều ở tế bào tạo nhịp của tim, tâm nhĩ, nhưng cũng có ở tế bào cơ tim, cơ trơn, tế bào thần kinh.
- Được hoạt hoá ở cường độ khử cực yếu.
- Tạm thời (bất hoạt nhanh).
– Loại N:
- Tìm thấy nhiều ở tế bào thần kinh: khởi phát dẫn truyền thần kinh.
- Cần khử cực mạnh để hoạt hoá.
Bảng 3.4. Phân bố của kênh canxi phụ thuộc điện thế loại T và loại L
| Tế bào | Chức năng | Kênh canxi loại T | Kênh canxi loại L |
| Cơ trơn thành mạch | Co mạch | + | ++ |
| Nút xoang | Tạo nhịp | +++ | + |
| Cơ tim | Co bóp cơ tim | +/- | ++ |
3.2. Cơ chế tác dụng của các thuốc chẹn kênh canxi
a. Vị trí tác động của các thuốc chẹn kênh canxi
Thuốc chẹn kênh canxi hoạt động tại màng tế bào để ức chế sự vận chuyển ion canxi vào nội bào bằng cách chẹn các kênh canxi phụ thuộc điện thế. Tất cả các thuốc chẹn kênh canxi đều gắn vào tiểu phần α1 của kênh canxi (Hình 3.2).
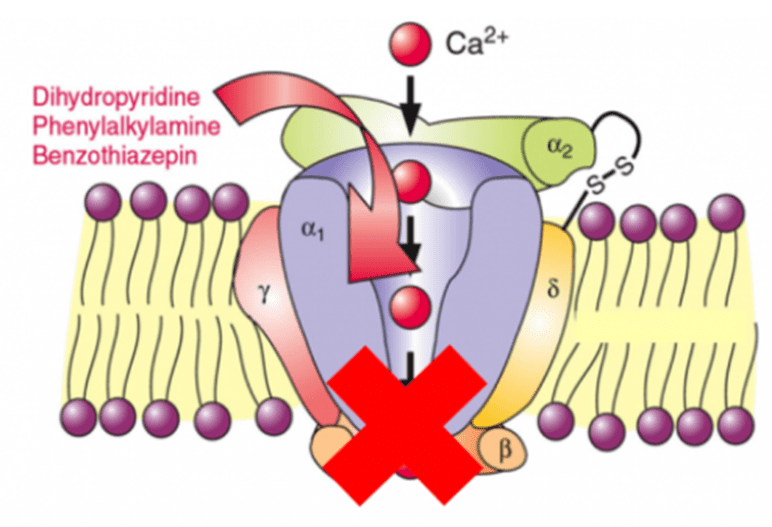
Hình 3.2: Thuốc chẹn kênh canxi ức chế sự vận chuyển ion canxi vào nội bào qua kênh canxi
Tại tiểu phần α1, các thuốc chẹn kênh canxi có các vị trí gắn khác nhau (hình 3.3):
- Vị trí N: Nifedipine, các DHP khác.
- Vị trí D: Diltiazem.
- Vị trí V: Verapamil.
- Amlodipine có thể gắn thêm ở vị trí D và V.

Hình 3.3: Mô hình phân tử của kênh canxi với các vị trí gắn của thuốc chẹn kênh canxi (N: nifedipine, D: diltiazem và V: verapamil).
b. Cơ chế tác dụng
Trên tế bào cơ tim: Quá trình khử cực màng tế bào cơ tim bắt đầu bằng một dòng ion natri nhanh và ngắn thông qua kênh natri đồng thời mở kênh canxi loại L, thời gian mở kênh canxi kéo dài vài phần mười giây, làm cho lượng lớn ion canxi vào trong tế bào duy trì trạng thái khử cực lâu dài, tạo đường cao nguyên của điện thế hoạt động. Trong tế bào cơ tim, ion canxi sẽ gắn với troponin C, làm mất tác dụng ức chế của phức hợp troponin trên chức năng co bóp, do đó cho phép các sợi actin có thể tương tác với sợi myosin, gây co bóp cơ tim. Bằng cách ức chế dòng ion canxi, thuốc chẹn kênh canxi làm giảm nồng độ ion canxi nội bào trong thì tâm thu dẫn đến tác dụng giảm co bóp cơ tim (xem hình 3.4, 3.5).
Trên tế bào cơ trơn mạch máu. Có ít nhất hai cơ chế khác nhau gây co thắt cơ trơn mạch máu. Thứ nhất, khử cực màng tế bào mở kênh canxi phụ thuộc điện thế làm lượng lớn ion canxi vào trong tế bào. Thứ hai, co thắt cơ trơn phụ thuộc chất đồng vận không phụ thuộc vào khử cực màng tế bào dẫn đến hoạt hóa con đường Protein G- Phospholipase C- Inosine Triphosphate (IP3), IP3 gắn với thụ thể đặc hiệu làm mở các kênh canxi (Phospholamban) ở lưới nội sinh chất giải phóng ion canxi vào bào tương. Ion canxi trong bào tương sẽ gắn với protein calmodulin, làm thay đổi cấu trúc calmodulin trở nên hoạt động, phức hợp này sẽ hoạt hóa myosin light chain kinase, dẫn đến phosphoryl hóa chuỗi nhẹ myosin, tăng sự tương tác sợi actin và myosin, gây co thắt cơ trơn (xem hình 3.4, 3.5).
Sau khi tác động, nồng độ ion canxi nội bào sẽ giảm do ion canxi được bơm trở lại lưới nội sinh chất hoặc ra ngoại bào nhờ kênh natri-ion canxi (xem hình 3.4)

Hình 3.4. Vai trò của kênh canxi điều hòa dòng ion canxi vào tế bào cơ tim. α: thụ thể alpha-adrenergic; β: thụ thể beta-adrenergic; cAMP: cyclic adenosine monophosphate; PL: phospholamban; SR: lưới nội sinh chất; TTr: tâm trương, TT: tâm thu. (Nguồn: Lionel H. Opie, Bernard J. Gersh (2013). Drugs for the Heart 8e).
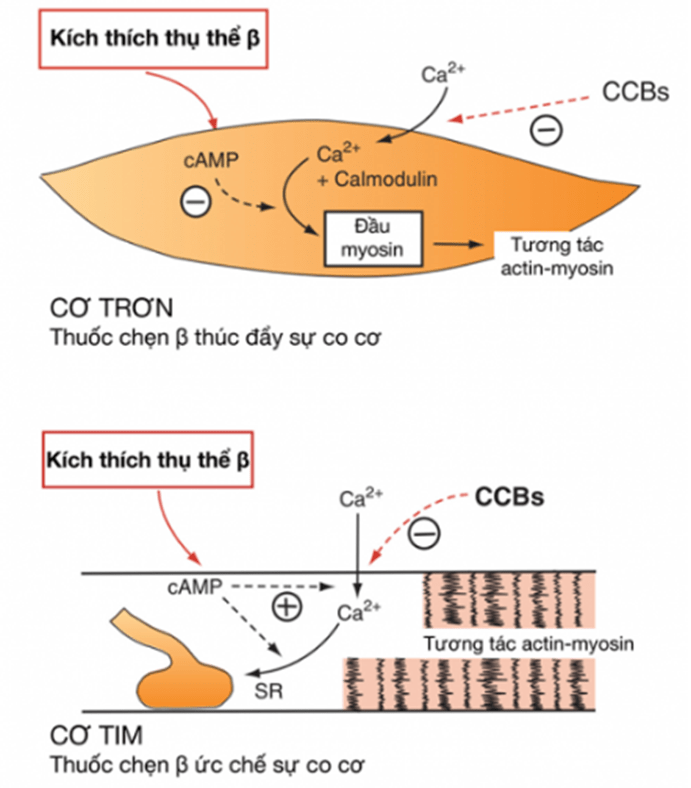
Hình 3.5. Tác dụng của thuốc chẹn beta giao cảm và thuốc chẹn kênh canxi đối với cơ trơn và cơ tim. cAMP: AMP vòng; SR: lưới nội sinh chất. (Nguồn: Lionel H. Opie, Bernard J. Gersh (2013). Drugs for the Heart 8e).
c. Tác dụng của thuốc chẹn kênh canxi trên các cơ quan
- Trên cơ trơn: làm giãn các loại cơ trơn, đặc biệt các tiểu động mạch và động mạch vành.
- Trên cơ tim: làm giảm co bóp cơ tim, tuy nhiên mức độ tác dụng của các thuốc khác nhau.
- Trên các nút dẫn truyền: làm giảm nhịp tim, giảm dẫn truyền (non-DHP: verapamil, diltiazem).
- Trên mạch máu não: nimodipine có tính ưa mỡ nên thấm nhanh vào thần kinh trung ương, có ái lực cao với mạch máu não, được dùng để chống co thắt mạch máu não trong điều trị xuất huyết dưới nhện.
4. TÁC DỤNG CỦA THUỐC
4.1. Tác dụng chọn lọc trên tim và mạch máu
Các nhóm thuốc chẹn kênh canxi có mức độ chọn lọc khác nhau trên cơ trơn mạch máu, cơ tim và các nút dẫn truyền. Các DHP có tính chọn lọc cao trên cơ trơn mạch máu ngoại vi và cả mạch vành, trong khi các non-DHP lại có tính chọn lọc trên nút xoang, nút nhĩ thất và mạch vành, đồng thời cũng ức chế co bóp cơ tim nhiều hơn (Hình 3.6).
Các DHP thế hệ sau (felodipine, isradipine, nisoldipine) có tính chọn lọc trên mạch máu rất cao: tỷ lệ 100/1, 1000/1. Các thuốc chẹn kênh canxi không ảnh hưởng đến hệ renin-angiotensin-aldosteron.
Bảng 3.5. So sánh tác dụng trên tim của một số thuốc chẹn kênh canxi
| Tên thuốc | Giãn mạch vành | Ức chế co bóp cơ tim | Ức chế tính tự động (nút xoang) | Ức chế dẫn truyền nhĩ thất |
| Diltiazem | 3 | 2 | 5 | 4 |
| Verapamil | 4 | 4 | 5 | 5 |
| Nicardipine | 5 | 0 | 1 | 0 |
| Nifedipine | 5 | 1 | 1 | 0 |
| Nimodipine | 5 | 1 | 1 | 0 |
| Nguồn: Dược lý học lâm sàng, 2004, trang 399. Thang điểm từ 0 (không tác dụng) đến 5 (tác dụng mạnh nhất) |
a. Nhóm dihydropyridine: Tác dụng hạ huyết áp
Các DHP chủ yếu chẹn các kênh canxi loại L có nhiều trên màng tế bào cơ trơn mạch máu và cả cơ tim. Chẹn kênh L ở mạch máu làm giãn mạch, giảm sức cản thành mạch nên có tác dụng giảm huyết áp, đồng thời cũng làm giảm co thắt động mạch vành. Việc chẹn kênh L ở cơ tim làm giảm khả năng co bóp của cơ tim, do đó đồng thời làm giảm công của cơ tim, làm giảm nhu cầu oxy.
Do các DHP tác dụng chọn lọc lên cơ trơn mạch máu mạnh hơn so với cơ tim nên các DHP có tác dụng hạ áp mạnh trong khi tác dụng làm giảm co bóp cơ tim ít. Tuy nhiên vẫn cần chú ý đến tác dụng làm giảm co bóp cơ tim của các DHP khi sử dụng cùng thuốc chẹn beta giao cảm hoặc trường hợp có bệnh cơ tim từ trước.
DHP không có tác dụng trên nút xoang và nút nhĩ thất. Tất cả các DHP gắn vào cùng một vị trí (vị trí N – hình 3.3) trên tiểu đơn vị alpha-1, do đó hình thành tính chất chung của thuốc chẹn kênh canxi nhóm này.
Nifedipine là thế hệ đầu tiên của các DHP. Dạng viên nang tác dụng ngắn có khả năng giãn mạch nhanh, do đó hạ huyết áp mạnh và giảm cơn đau thắt ngực. Tuy nhiên, tác dụng giãn mạch ngoại vi và hạ huyết áp nhanh chóng dẫn đến tăng nhịp tim phản ứng do hoạt hóa hệ giao cảm (adrenergic) (Hình 3.6). Phản ứng nhịp tim nhanh có thể gây thiếu máu cơ tim và giải thích tại sao sử dụng liều cao các DHP tác dụng ngắn gây ra các tác dụng không mong muốn trên bệnh nhân đau thắt ngực không ổn định.
b. Nhóm nondihydropyridine: Nhóm thuốc giảm nhịp tim
Các non-DHP chẹn cả kênh L và kênh T. Các non-DHP chọn lọc trên tim nhiều hơn trên mạch nên nó làm giảm co bóp cơ tim mạnh hơn DHP. Kênh T có nhiều trong nút xoang và nút nhĩ thất, do vậy các non-DHP làm kéo dài thời gian dẫn truyền, làm chậm nhịp tim.
Verapamil và diltiazem gắn với hai vị trí khác nhau trên tiểu đơn vị alpha-1 của kênh canxi (xem hình 3.3) nhưng hai thuốc có nhiều đặc tính chung. Cả hai đều hoạt động trên nút dẫn truyền (nút xoang, nút nhĩ thất) nên có hiệu quả trong điều trị nhịp tim nhanh trên thất. Cả hai đều có xu hướng giảm tần số nhịp xoang.

Hình 3.6: Tính chọn lọc trên tim và mạch máu của các thuốc chẹn kênh canxi. (Nguồn: Lionel H. Opie, Bernard J. Gersh (2013). Drugs for the Heart 8e).
AV: nút nhĩ thất; SA: nút xoang.
Đối với rối loạn nhịp tim nhanh trên thất, non-DHP có tác dụng ức chế nút nhĩ thất. Trong cơn nhịp nhanh vòng lại nút nhĩ thất, kênh canxi của nút nhĩ thất mở thường xuyên hơn và thuốc được gắn tốt hơn, do đó ức chế nút nhĩ thất làm chặn đứng con đường vòng vào lại.
4.2. Vai trò của các thuốc chẹn kênh canxi trong hội chứng động mạch vành mạn tính
Các loại thuốc chẹn kênh canxi đều có tác dụng ức chế kênh L có trên cơ trơn thành mạch máu, do đó có tác dụng làm giãn động mạch vành, làm giảm co thắt mạch vành khi gắng sức. Thêm nữa, việc giảm hậu gánh do tác dụng giảm huyết áp góp phần làm giảm công của tim, giảm thiếu máu cơ tim và giảm đau ngực trong hội chứng động mạch vành mạn. Ngoài ra, các non-DHP làm giảm nhịp tim khi gắng sức, ức chế co bóp cơ tim mạnh hơn các DHP và ít tác dụng chọn lọc trên mạch máu hơn. Những tính chất này, thêm tác dụng giãn mạch ngoại vi, dẫn đến giảm đáng kể nhu cầu oxy của cơ tim (Hình 3.7).
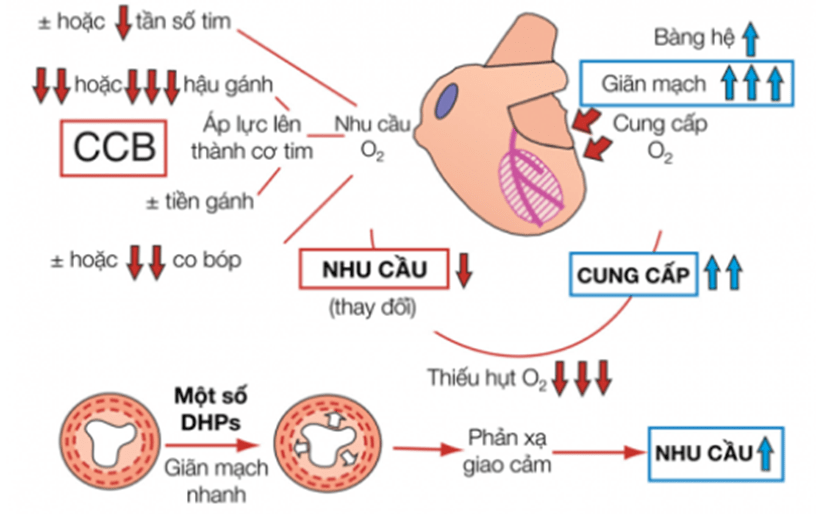
Hình 3.7. Cơ chế tác dụng chống thiếu máu cơ tim của thuốc chẹn kênh canxi. Lưu ý rằng sự giãn mạch nhanh chóng do hoạt động của một số dihydropyridine tác dụng ngắn có thể làm tăng nhu cầu oxy của cơ tim bằng cách kích thích phản xạ giao cảm. (Nguồn: Lionel H. Opie, Bernard J. Gersh (2013). Drugs for the Heart 8e).
4.3. Tác dụng bảo vệ động mạch cảnh
Một số thử nghiệm cho thấy cả nifedipine và amlodipine đều có tác dụng bảo vệ nội mô mạch máu do thúc đẩy sự hình thành nitric oxide trong các tế bào nội mạc và cải thiện chức năng nội mạc.
Một sốthuốc chẹn kênh canxi bao gồm: amlodipine, nifedipine và lacidipine có tác dụng làm chậm xơ vữa động mạch cảnh và làm giảm đột quỵ. Tác dụng bảo vệ này không có ở thuốc chẹn beta giao cảm. Ngày càng có nhiều bằng chứng cho thấy việc bảo vệ mạch máu như vậy có thể liên quan đến cải thiện kết cục lâm sàng. Trong nghiên cứu CAMELOT, amlodipine làm chậm xơ vữa động mạch vành và giảm các biến cố tim mạch nhiều hơn enalapril.
4.4. Thuốc chẹn beta giao cảm và thuốc chẹn kênh canxi
Cả hai loại thuốc đều làm giảm co bóp cơ tim nhưng chỉ có thuốc chẹn kênh canxi làm giãn mạch máu và các cơ trơn khác nhờ việc ngăn chặn ion canxi vào nội bào ở tế bào cơ trơn. Do đó, các thuốc chẹn kênh canxi gây giãn mạch và hạ huyết áp mạnh hơn thuốc chẹn beta giao cảm. Tuy nhiên, trong khi chẹn beta giao cảm ức chế hệ renin-angiotensin bằng cách giảm giải phóng renin và chống lại tình trạng cường giao cảm trên bệnh nhân suy tim thì thuốc chẹn kênh canxi không có tác dụng ức chế như vậy. Sự khác biệt này có thể giải thích tại sao thuốc chẹn beta giao cảm mà không phải thuốc chẹn kênh canxi là một thành phần quan trọng trong điều trị suy tim.

Hình 3.8: So sánh ảnh hưởng huyết động giữa chẹn beta giao cảm và thuốc chẹn kênh canxi. Chú thích: CO: Cung lượng tim; D: Diltiazem; HR: Tần số tim; N: nifedipine; SV: thể tích nhát bóp; V: Verapamil (Nguồn: Lionel H. Opie, Bernard J. Gersh (2013). Drugs for the Heart 8e).
5. DƯỢC ĐỘNG HỌC VÀ DƯỢC LỰC HỌC
Các thuốc chẹn kênh canxi thường dùng đường uống và hầu như hấp thu hoàn toàn bằng đường uống. Sinh khả dụng thấp do chuyển hoá qua gan lần đầu mạnh. Gắn mạnh vào protein huyết tương.
Bảng 3.6: Dược động học và dược lực học của một số thuốc chẹn kênh canxi
Phân nhóm | Tên thuốc | Dược động học và dược lực học | |||
Thời gian tác dụng | Hấp thu và phân bố | Chuyển hóa | Thải trừ | ||
Non DHP | Verapamil | Thời gian khởi phát tác dụng dạng uống giải phóng nhanh từ 1-2h, dạng truyền bolus tĩnh mạch từ 3-5 phút. Thời gian tác dụng dạng giải phóng nhanh 6-8h | Hấp thu tốt qua đường uống, gắn protein 90%. Sinh khả dụng đường uống 20-35%, thời gian đạt nồng độ đỉnh dạng giải phóng nhanh 1-2h, dạng giải phóng chậm thay đổi tùy loại từ 5-11h | Chuyển hóa qua gan thông qua hệ enzyme CYP, sản phẩm chuyển hóa đầu tiên là norverapamil (chiếm 20% hoạt tính của verapamil) | Thời gian bán thải dạng giải phóng nhanh từ 2,8-7,4h (liều đơn), từ 4,5-12h (đa liều), dạng giải phóng chậm 12h, trường hợp suy gan 14-16h. Thải trừ qua nước tiểu, phân |
Diltiazem | Thời gian khởi phát tác dụng dạng giải phóng nhanh đường uống 30-60 phút, dạng bolus tĩnh mạch 3 phút | Hấp thu 98% dạng giải phóng nhanh, dạng giải phóng chậm 93-95%, gắn protein 70-80%, sinh khả dụng đường uống 40%, thời gian đạt nồng độ đỉnh dạng giải phóng nhanh 2-4h, dạng kéo dài 11-18h | Chuyển hóa qua gan qua hệ CYP-450 | Thời gian bán thải dạng viên giải phóng nhanh 3-4,5h, dạng viên giải phóng chậm 6-9h. Thải trừ qua nước tiểu, phân | |
DHP | Amlodipine | Tác dụng hạ áp có ý nghĩa xuất hiện sau liều đầu tiên từ 24-48h, thời gian tác dụng ít nhất trong 24h | Hấp thu tốt, gắn protein 93%, sinh khả dụng 64-90%, thời gian đạt nồng độ đỉnh 6-12h | Chuyển hóa qua gan (90%) thành dạng không hoạt tính | Thời gian bán thải 30-50h, tăng nếu có suy gan. Thải trừ qua nước tiểu (10% thuốc chưa chuyển hóa, 60% thuốc đã chuyển hóa) |
Nifedipine | Thời gian khởi phát tác dụng của dạng giải phóng nhanh khoảng 20 phút | Gắn protein 92-98%, sinh khả dụng dạng viên nang 40-77%, dạng kéo dài 65-89% | Chuyển hóa qua gan thông qua CYP3A4 thành dạng bất hoạt | Thời gian bán thải ở người lớn khỏe mạnh từ 2-5h, xơ gan: 7h, người già: 7h. Thải trừ qua nước tiểu (60-80% dạng bất hoạt), phân. | |
6. CHỈ ĐỊNH
Các chỉ định chính của chẹn kênh canxi được liệt kê trong bảng 3.7.
Bảng 3.7. Các chỉ định chính của thuốc chẹn kênh canxi
| Nhóm | Dược chất | THA | Cơn co thắt Prinzmetal | Hội chứng ĐMV mạn | Hội chứng ĐMV cấp |
| DHP | Amlodipine | x | x | x | |
| Felodipine | x | x | |||
| Isradipine | x | ||||
| Lacidipine | x | ||||
| Nicardipine | x | ||||
| Nitrendipine | x | ||||
| Manidipine | x | ||||
| Nifedipine | x | x | x | ||
| Phenylalkylamine | Verapamil | x | x | x | x |
| Benzothiazepine | Diltiazem | x | x | x | x |
Chú thích: THA: Tăng huyết áp; ĐMV: Động mạch vành; (x): Có chỉ định.
6.1. Tăng huyết áp
- Thuốc chẹn kênh canxi (đặc biệt là nhóm DHP tác dụng kéo dài) được sử dụng rộng rãi trong điều trị tăng huyết áp, do làm giảm các biến cố tim mạch chính và tử vong.
- Thuốc chẹn kênh canxi là một trong những nhóm thuốc khởi trị tăng huyết áp bên cạnh các nhóm thuốc khác như ức chế men chuyển, chẹn thụ thể angiotensin, lợi tiểu thiazide.
- Ưu tiên sử dụng phối hợp thuốc chẹn kênh canxi với thuốc ƯCMC hoặc ƯCTT ngay từ đầu, ngoại trừ các trường hợp (Hình 3.9):
- Tăng huyết áp độ 1 nguy cơ thấp (HA tâm thu <150 mmHg), hoặc ở bệnh nhân cao tuổi (> 80 tuổi) hoặc thể trạng yếu.
- Suy tim có phân suất tống máu thất trái giảm.
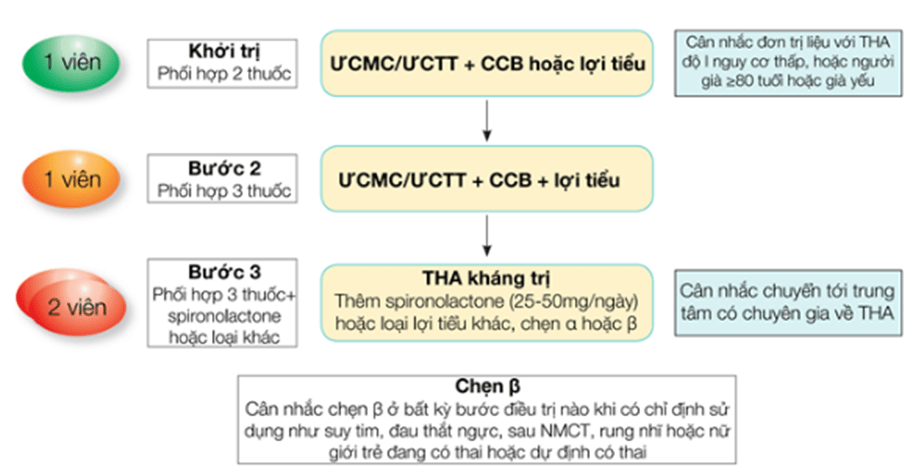
Hình 3.9. Vai trò của thuốc chẹn kênh canxi trong điều trị tăng huyết áp (ESC 2018)
ƯCMC: Ức chế men chuyển, ƯCTT: Ức chế thụ thể, THA: Tăng huyết áp.
Thuốc chẹn kênh canxi là thuốc hiệu quả nhất điều trị tăng huyết áp cho bệnh nhân lớn tuổi, thuốc cũng đặc biệt có hiệu quả trên chủng tộc người da đen. Thuốc chẹn kênh canxi có tác dụng giảm đột quỵ não cao hơn các loại thuốc hạ áp khác, hiệu quả ít nhất tương tự các thuốc hạ huyết áp khác trong điều trị THA ở người có bệnh động mạch vành và ít hiệu quả hơn trong suy tim.
Một số báo cáo cũng cho thấy thuốc chẹn kênh canxi có hiệu quả hơn các thuốc chẹn beta trong việc làm chậm quá trình xơ vữa động mạch cảnh và giảm phì đại thất trái và giảm protein niệu. Trong tăng huyết áp với bệnh thận, non – DHP làm giảm protein niệu tốt hơn DHP. Thuốc cũng có ưu điểm hạ huyết áp tốt mà không gây tăng lipid máu hay kháng insulin và không tác động vào chức năng giao cảm.
Hầu hết các nghiên cứu ngẫu nhiên có đối chứng (RCT) cho thấy lợi ích của thuốc chẹn kênh canxi là sử dụng DHP (đặc biệt là amlodipine). Một số lượng nhỏ hơn các RCT đã so sánh các thuốc non-DHP (verapamil và diltiazem) với các thuốc khác và không cho thấy sự khác biệt đáng kể về hiệu quả. Nên sử dụng thuốc chẹn kênh canxi dạng phóng thích kéo dài vì lợi ích dùng 1 lần/24h và giảm tác dụng không mong muốn. Nicardipine liều 5-15 mg/h truyền tĩnh mạch dùng trong tăng huyết áp cấp cứu.
6.2. Bệnh động mạch vành
a. Hội chứng động mạch vành mạn (Bệnh tim thiếu máu cục bộ hoặc đau thắt ngực ổn định)
- Thuốc chẹn kênh canxi giúp cải thiện triệu chứng đau ngực và thiếu máu cơ tim nhưng chưa được chứng minh là giảm biến cố chính hoặc tử vong ở bệnh nhân có bệnh ĐMV mạn tính.
- Trong điều trị đau thắt ngực ổn định, thuốc chẹn beta và/hoặc thuốc chẹn kênh canxi được lựa chọn đầu tay để kiểm soát nhịp tim và triệu chứng (chỉ định nhóm I, mức độ bằng chứng A) (Khuyến cáo của ESC 2019 về điều trị bệnh ĐMV mạn tính). Thuốc chẹn kênh canxi nhóm DHP được khuyến cáo sử dụng phối hợp với thuốc chẹn beta nếu các triệu chứng đau thắt ngực không kiểm soát được bằng thuốc chẹn beta (chỉ định nhóm IIa, mức độ bằng chứng C). Thuốc chẹn kênh canxi thay thế cho thuốc chẹn beta nếu bệnh nhân không dung nạp với thuốc chẹn beta. Nên xem xét kết hợp thuốc chẹn beta với DHP ngay từ đầu (chỉ định nhóm IIa, mức độ bằng chứng B).
- Trường hợp nhịp tim nhanh > 80 nhịp/phút, lựa chọn thuốc chẹn kênh canxi là các non-DHP (Hình 3.10). Nếu nhịp tim chậm < 50 nhịp/phút, lựa chọn thuốc chẹn kênh canxi là nhóm DHP. Trường hợp huyết áp thấp, sử dụng liều thấp chẹn beta hoặc non-DHP và theo dõi sát sự dung nạp, nhất là nhịp tim và huyết áp. Không dùng thuốc chẹn kênh canxi khi có suy tim, suy chức năng thất trái trừ trường hợp có kèm theo tăng huyết áp.
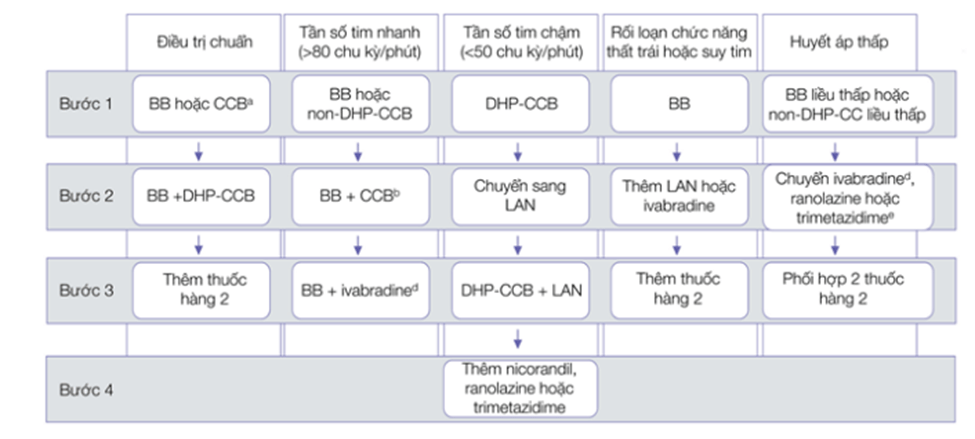
Hình 3.10: Chiến lược điều trị đau thắt ngực trong bệnh động mạch vành mạn tính.
BB: chẹn beta; CCB: thuốc chẹn kênh canxi; DHP-CCB: thuốc chẹn kênh canxi nhóm dihydropyridine; LAN: Nitrat tác dụng kéo dài; non-DHP-CCB: thuốc chẹn kênh canxi nhóm non-dihydropyridine.
a: Kết hợp chẹn beta với một DHP-CCB nên được cân nhắc là bước đầu tiên; kết hợp chẹn beta hoặc một thuốc chẹn kênh canxi với một thuốc điều trị hàng thứ 2 có thể cân nhắc là bước đầu tiên.
b: Phối hợp chẹn beta với non-DHP-CCB nên khởi đầu với liều thấp và theo dõi sát khả năng dung nạp, đặc biệt là tần số tim và huyết áp.
c: Cần theo dõi sát khi sử dụng chẹn beta liều thấp hoặc non-DHP-CCB liều thấp đặc biệt là tần số tim và huyết áp.
d: Ivabradine không nên phối hợp với non-DHP-CCB.
e: Cân nhắc thêm thuốc hàng thứ 2 với thuốc đã điều trị thử ở bước 1 nếu huyết áp không thay đổi.
b. Đau thắt ngực không ổn định
Trong số các thuốc chẹn kênh canxi, chỉ có non – DHP (verapamil hoặc diltiazem) có thể sử dụng cho điều trị đau thắt ngực không ổn định. Ở những bệnh nhân nhồi máu cơ tim cấp không có ST chênh lên, vẫn còn hoặc tái phát đau ngực mà có chống chỉ định với thuốc chẹn beta, các non-DHP nên được dùng nếu không có các yếu tố sau: rối loạn chức năng thất trái hoặc nguy cơ sốc tim, khoảng PR lớn hơn 0,24 giây hoặc block nhĩ thất độ hai hoặc ba mà không có máy tạo nhịp tim (Hướng dẫn điều trị hội chứng vành cấp – AHA 2014).
Không nên sử dụng các DHP cho ĐNKÔĐ mà không sử dụng thuốc chẹn beta giao cảm đồng thời (do nguy cơ kích thích phản xạ giao cảm).
c. Co thắt mạch vành
Co thắt mạch vành xảy ra trong nhiều bệnh cảnh khác nhau. Trường hợp co thắt mạch vành trong đau ngực không ổn định, các nghiên cứu cho thấy thuốc chẹn beta có hiệu quả hơn nifedipine, thậm chí sử dụng nifedipine mà không đồng thời phối hợp phong tỏa thụ thể beta giao cảm còn có thể có hại do làm tăng phản xạ giao cảm dưới tác dụng giãn mạch của nifedipine. Ở các trường hợp co thắt mạch vành gây đau thắt ngực do lạnh hoặc giảm thông khí và trong đau thắt ngực biến thể prinzmetal, tất cả các thuốc chẹn kênh canxi đều có hiệu quả.
d. Sau nhồi máu cơ tim
Thuốc chẹn beta giao cảm là lựa chọn hàng đầu trong NMCT, nhưng trong trường hợp có chống chỉ định với chẹn beta giao cảm, có thể thay thế bằng verapamil hoặc diltiazem do có khả năng bảo vệ cơ tim với điều kiện không có kèm theo suy thất trái.
6.3. Nhịp nhanh trên thất
Verapamil và diltiazem ức chế nút nhĩ thất nên có tác dụng điều trị nhịp tim nhanh trên thất. Nifedipine và các DHP khác không có tác dụng này.
6.4. Các chỉ định khác
– Hội chứng Raynaud: Nifedipine (dạng có tác dụng kéo dài).
– Dự phòng co thắt mạch não thứ phát sau xuất huyết dưới nhện: nimodipine.
– Đau nửa đầu: flunarizine.
7. CHỐNG CHỈ ĐỊNH
Trong suy tim, các non-DHP bị chống chỉ định do tác dụng làm giảm co bóp cơ tim. DHP thế hệ 1 (nifedipine) tuy là thuốc giãn mạch nhưng cũng không được chỉ định trong suy tim do có thể ảnh hưởng đến sức co bóp của cơ tim. DHP thế hệ 2 (amlodipine, felodipine) ít ảnh hưởng đến co bóp cơ tim, có thể chỉ định trong THA có đi kèm suy tim khi có chống chỉ định các nhóm thuốc khác hoặc phối hợp cùng thuốc ƯCMC, chẹn thụ thể AT1.
Các chống chỉ định của DHP bao gồm: hẹp van ĐMC nặng, bệnh cơ tim phì đại có tắc nghẽn đường ra thất trái, suy tim nặng, đau ngực không ổn định đe dọa NMCT.
Các chống chỉ định của non-DHP bao gồm: suy tim tâm thu, suy nút xoang, nhịp chậm, block nhĩ thất.
Bảng 3.8: So sánh chống chỉ định của verapamil, diltiazem, DHP và chẹn beta

Chú thích: +++ chống chỉ định tuyệt đối, ++ chống chỉ định, + chống chỉ định tương đối, 0: không chống chỉ định
Nguồn: Drug for the heart 8e, 2013, p.76.
8. TÁC DỤNG KHÔNG MONG MUỐN
Các tác dụng không mong muốn liên quan đến tình trạng giãn mạch bao gồm: nhức đầu, hoa mắt chóng mặt, tụt huyết áp, đỏ bừng mặt, phù mắt cá chân. Các non-DHP có thể gây nhịp tim chậm, block nhĩ thất, suy tim.
Các non-DHP ít hoạt động trên cơ trơn mạch máu, cũng có tác dụng giãn mạch nhưng ít hơn so với các DHP nên ít gây đau đầu hoặc phù chân hơn (xem bảng 3.9). Phản xạ nhịp tim nhanh không phổ biến vì tác dụng ức chế nút xoang. Giảm co bóp thất trái vẫn là tác dụng không mong muốn đáng chú ý, đặc biệt ở những bệnh nhân bị tim sung huyết từ trước. Táo bón hay gặp với verapamil.
Các DHP có thể gây lợi tiểu quá mức hoặc protein niệu. Nifedipine dạng tác dụng nhanh gây hạ huyết áp mạnh, thiếu máu não, phản xạ tăng nhịp tim có thể gây NMCT.
Bảng 3.9: Tác dụng không mong muốn của các chẹn kênh canxi
Cơ chế | DHP | Verapamil | Diltiazem |
Liên quan đến tác dụng giãn mạch | |||
Hoa mắt | ++ | – | – |
Đau đầu | ++ | +/- | +/- |
Phù chân | ++ | +/- | +/- |
Phì đại lợi | Hiếm gặp | Hiếm gặp | Hiếm gặp |
Hồi hộp – trống ngực | + | – | – |
Liên quan đến tác dụng chẹn kênh calci tế bào cơ tim | |||
Rối loạn dẫn truyền | – | + | + |
Suy tim | – | + | + |
Nhịp chậm | – | + | + |
Tác dụng không mong muốn khác | |||
Táo bón | – | + | – |
Ỉa chảy | +/- | – | – |
9. ĐẶC ĐIỂM CỦA MỘT SỐ THUỐC CHẸN KÊNH CANXI THƯỜNG DÙNG
9.1. Verapamil
Verapamil vẫn là thuốc chẹn kênh canxi có nhiều chỉ định nhất (Bảng 3.8).
a. Cơ chế
Verapamil ức chế khử cực của vùng trên và giữa của nút nhĩ thất, do đó ức chế một nhánh của vòng vào lại (reentry circuit) – được cho là cơ sở của hầu hết các nhịp tim nhanh trên thất kịch phát. Tăng block nhĩ thất và sự gia tăng thời kỳ trơ hiệu quả của nút nhĩ thất làm giảm tốc độ đáp ứng tâm thất trong rung nhĩ và cuồng nhĩ. Verapamil không làm giảm nhiều nhịp tim khi nghỉ, nhưng lại có hiệu quả ức chế tình trạng nhịp tim nhanh do gắng sức. Về mặt huyết động, verapamil làm giãn động mạch, cung lượng tim và phân suất tống máu thất trái không tăng do hiệu ứng tăng co bóp âm tính (negative inotropic effect).
b. Dược động học và tương tác thuốc
Các đặc điểm chính về dược động học và tương tác thuốc của verapamil được tóm tắt trong bảng 3.10.
c. Chỉ định lâm sàng
Verapamil: Được chỉ định rộng rãi ở bệnh nhân đau ngực (bao gồm cả đau thắt ngực ổn định, ĐNKÔĐ, đau ngực do co thắt mạch vành); cơn nhịp nhanh kịch phát trên thất; THA.
- Tác dụng giảm đau ngực của verapamil tương đương metoprolol. Hiện nay kết hợp thuốc chẹn beta và verapamil không được khuyến cáo do nguy cơ gây nhịp chậm.Trong nghiên cứu INVEST ở những bệnh nhân mắc bệnh động mạch vành bị tăng huyết áp, verapamil được so sánh với atenolol, có thể bổ sung thuốc ức chế men chuyển trandolapril và sau đó bằng thiazide nếu cần để đạt được mục tiêu HA. Các kết quả chính là như nhau nhưng verapamil ít gây đau thắt ngực và mắc đái tháo đường mới.Trong điều trị đau thắt ngực thể Prinzmetal, verapamil liều cao có thể cần thiết. Việc ngừng sử dụng verapamil đột ngột có thể gây cơn đau thắt ngực phản ứng (rebound).
- Tăng huyết áp: Verapamil được chấp thuận điều trị cho tăng huyết áp nhẹ đến trung bình ở Hoa Kỳ. Verapamil có thể kết hợp với thuốc lợi tiểu, thuốc chẹn beta, thuốc ức chế men chuyển, thuốc ức chế thụ thể (ARB) hoặc các thuốc hạ áp tác dụng lên hệ thần kinh trung ương khác. Trong quá trình kết hợp với thuốc chẹn alpha, tương tác ở gan có thể dẫn đến hạ huyết áp quá mức.
- Điều trị cơn nhịp nhanh trên thất: Verapamil có thể dùng để điều trị dự phòng nhịp tim nhanh trên thất tái đi tái lại, và để kiểm soát tần số thất trong rung nhĩ mạn tính cùng với digoxin (lưu ý tương tác). Đối với các cơn nhịp nhanh kịch phát trên thất, khi không có giảm co bóp cơ tim, liều bolus từ 5 đến 10 mg (0,1 đến 0,15 mg/kg) trong 2 phút sẽ phục hồi nhịp xoang trong vòng 10 phút ở 60% trường hợp. Tuy nhiên, hiện nay được thay thế phần lớn bằng adenosine tiêm tĩnh mạch . Verapamil có thể được sử dụng cho rung nhĩ không kiểm soát được trong trường hợp không có suy chức năng thất trái, liều truyền tĩnh mạch 0,005 mg/kg/phút (có thể tăng liều) hoặc bolus tĩnh mạch 5 mg (0,075 mg/kg) sau đó tăng gấp đôi liều nếu cần. Tất cả trường hợp nhịp tim nhanh trên thất, bao gồm rung nhĩ và cuồng nhĩ có kèm đường dẫn truyền phụ (hội chứng WPW) là chống chỉ định với verapamil.
Ứng dụng khác của verapamil:
- Trong bệnh cơ tim phì đại, verapamil là thuốc chẹn kênh canxi được đánh giá tốt nhất. Thuốc làm giảm các triệu chứng, giảm chênh áp đường ra thất trái, cải thiện chức năng tâm trương và tăng khả năng gắng sức từ 20% đến 25%. Khi so sánh hồi cứu với propranolol, verapamil dường như làm giảm tử vong và tăng khả năng sống sót sau 10 năm.
- Một số trường hợp bị nhịp nhanh thất do vòng vào lại nhánh trái vô căn (Idiopathic fascicular left ventricular tachycardia – IFLVT) thường gặp ở người trẻ, bị kích thích khi gắng sức có thể đáp ứng tốt với verapamil. Tuy nhiên, verapamil có thể gây tử vong cho nhịp nhanh thất phức bộ QRS giãn rộng, đặc biệt là khi tiêm tĩnh mạch. Do đó, trừ khi chẩn đoán chắc chắn, nếu không phải tránh dùng verapamil trong nhịp nhanh thất.
- Sau nhồi máu cơ tim, verapamil có thể được sử dụng khi chẹn beta bị chống chỉ định. Verapamil 120mg ba lần mỗi 24h, bắt đầu từ 7 đến 15 ngày sau giai đoạn cấp tính ở bệnh nhân không có tiền sử suy tim và không có dấu hiệu suy tim sung huyết (với digoxin và liệu pháp lợi tiểu) đã giảm tái nhồi máu cơ tim và tử vong khoảng 25% sau 18 tháng.
d. Chống chỉ định ( Xem hình 3.11, bảng 3.8).
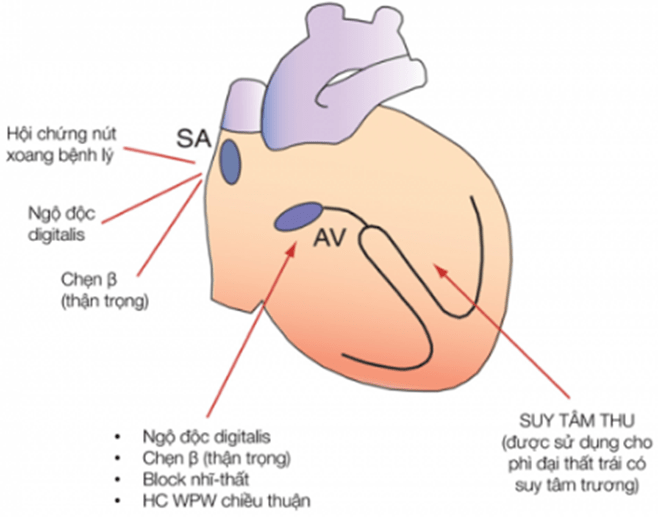
Hình 3.11. Chống chỉ định của các thuốc chẹn kênh canxi nhóm non-DHP. (Nguồn: Lionel H. Opie, Bernard J. Gersh (2013). Drugs for the Heart 8e)
Các chống chỉ định của verapamil bao gồm:
- Quá mẫn với verapamil hoặc thuốc chẹn kênh canxi khác.
- Sốc tim, suy tim sung huyết, huyết áp thấp có triệu chứng. Suy tim nếu thứ phát sau nhịp nhanh trên thất thì không phải là một chống chỉ định, trong khi suy tâm thu thất trái từ trước thì lại là chống chỉ định.
- Nhịp nhanh trên thất trong các hội chứng nút xoang bệnh lý; hội chứng tiền kích thích; quá liều thuốc chẹn beta, digitalis, quinidine hoặc disopyramide.
- Trong hội chứng Wolff-Parkinson-White (WPW) có rung nhĩ, verapamil tiêm tĩnh mạch bị chống chỉ định vì nguy cơ dẫn truyền trước qua đường dẫn phụ.
- Verapamil cũng bị chống chỉ định trong nhịp nhanh thất (phức bộ QRS rộng) do ức chế cơ tim quá mức, có thể gây tử vong. Ngoại lệ cho quy tắc này là nhịp nhanh thất do gắng sức và nhịp nhanh thất nhạy cảm với verapamil.
- Block nhĩ thất độ cao.
e. Tác dụng không mong muốn
Tác dụng không mong muốn của thuốc liên quan đến tác dụng gây giãn mạch như đau đầu, đỏ bừng mặt và chóng mặt. Những triệu chứng này có thể giảm bớt bởi các chế phẩm tác dụng dài. Táo bón là tác dụng không mong muốn hay gặp, đặc biệt là ở những bệnh nhân lớn tuổi. Ở người lớn tuổi, verapamil có thể dẫn đến chảy máu tiêu hóa. Tác dụng không mong muốn hiếm gặp có thể bao gồm đau lợi, đau mặt, đau vùng thượng vị, nhiễm độc gan và rối loạn tâm thần thoáng qua.
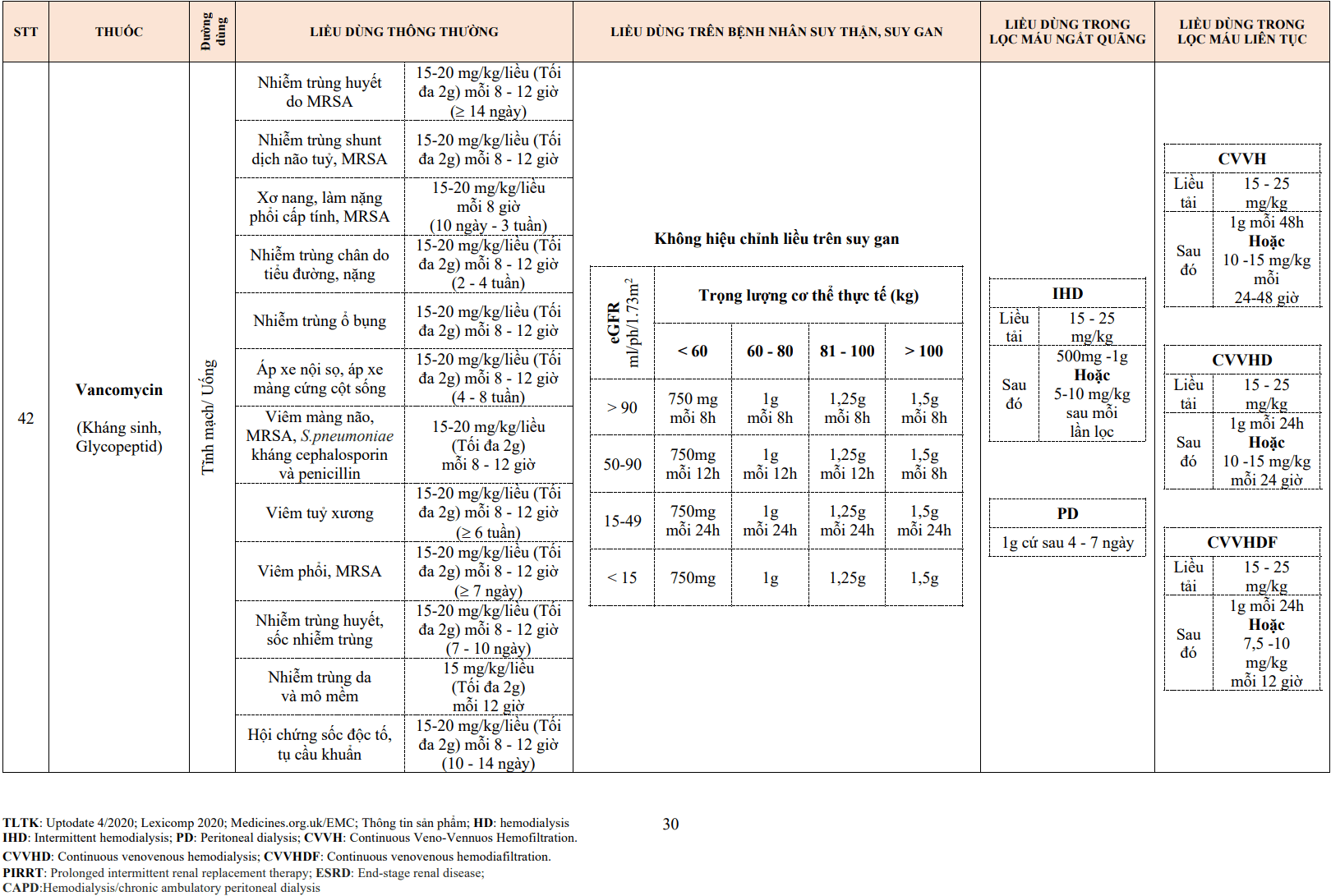
f. Liều dùng verapamil
Tổng liều uống hằng ngày thông thường là 180-360 mg mỗi 24h, không quá 480 mg. Dùng một lần hoặc hai lần mỗi 24h với dạng công thức tác dụng kéo dài hoặc ba lần mỗi 24h cho các chế phẩm tác dụng ngắn. (xem bảng 3.10). Có sự khác biệt lớn về dược động học giữa các cá thể, do đó cần phải chuẩn liều theo cá thể, liều 120mg mỗi 24h có thể phù hợp cho những người bị suy gan hoặc người lớn tuổi. Liều thấp là cần thiết ở bệnh nhân lớn tuổi, những người mắc bệnh thận hoặc gan tiến triển hoặc khi dùng chẹn beta đồng thời. Verapamil tiêm tĩnh mạch ít được sử dụng cho loạn nhịp tim trên thất do đã có adenosine và thuốc chẹn beta tác dụng ngắn như esmolol.
Bảng 3.10. Đặc điểm dược lý của các thuốc non-DHP
Thuốc | Liều dùng | Dược động học | Tương tác |
Verapamil | |||
Viên nén | 180-480 mg ngày 2-3 lần (tăng dần liều) | Nồng độ đỉnh trong huyết tương sau 1-2h. T/2: 3-7h Sinh khả dụng thấp (10% -20%), chuyển hóa qua gan cao thành norverapamil còn tác dụng dài. Thải 75% qua thận, 25% qua đường tiêu hóa. | Tăng nồng độ ở BN suy gan, thận. Tương tác tại gan, ức chế CYP3A4 do đó làm giảm sự phân hủy atorvastatin, simvastatin, lovastatin. Làm tăng nồng độ digoxin. |
Dạng phóng thích chậm (SR) | Liều như trên 1-2 lần/24h | Nồng độ đỉnh 1-2h T/2: 5-12h | Như trên |
Diltiazem | |||
Viên nén | 120-360 mg mỗi ngày chia ba hoặc bốn lần | Bắt đầu tác dụng: 15-30 phút. Đỉnh điểm: 1-2 h; T/2 5 h. Sinh khả dụng 45% (gan). Các chất chuyển hóa hoạt động. Mất qua đường tiêu hoá 65%. | Giống verapamil, ngoại trừ ít hoặc không ảnh hưởng đến nồng độ digoxin, tương tác tại gan ít hơn. Cimetidine và bệnh gan làm tăng nồng độ trong máu. Làm tăng nồng độ propranolol tăng. |
Dạng kéo dài SR, CD, XR | Liều như trên 1-2 lần/24h | Khởi phát tác dụng chậm hơn, T/2 kéo dài hơn | Như trên |
g. Điều trị ngộ độc verapamil.
Có một vài báo cáo lâm sàng về điều trị ngộ độc verapamil. Canxi gluconate tiêm tĩnh mạch (1 – 2 g) trong 5 phút giúp ích khi suy tim hoặc hạ huyết áp quá mức. Nếu không hiệu quả, có thể dùng thuốc cường giao cảm (catecholamine inotropic) hoặc glucagon. Tiêm tĩnh mạch atropin 1mg hoặc isoproterenol được sử dụng để rút ngắn dẫn truyền nhĩ thất. Có thể cần đặt máy tạo nhịp tim.
h. Tóm lược.
Trong số các thuốc chẹn kênh canxi, verapamil có phạm vi chỉ định được phê duyệt rộng nhất, bao gồm tất cả các loại đau thắt ngực (gắng sức, co thắt mạch, không ổn định), nhịp nhanh trên thất và tăng huyết áp. Bằng chứng gián tiếp cho thấy sự an toàn tốt nhưng dù sao cũng có nguy cơ bị block dẫn truyền và suy tim. So với atenolol ở bệnh nhân tăng huyết áp có bệnh động mạch vành, sử dụng verapamil cho thấy ít mắc đái tháo đường mới hơn, ít đau thắt ngực hơn và ít bị trầm cảm tâm lý hơn.
9.2. Diltiazem
Mặc dù các nghiên cứu phân tử cho thấy các kênh gắn kết của diltiazem và verapamil khác nhau nhưng trên thực hành lâm sàng hai thuốc có chung phổ tác dụng và chống chỉ định nên cùng được xếp vào nhóm non DHP.
Tương tự verapamil, chỉ định điều trị của diltiazem bao gồm: đau thắt ngực, tăng HA, rối loạn nhịp trên thất, kiểm soát tần số thất trong rung- cuồng nhĩ. Chỉ định điều trị rối loạn nhịp chỉ được dùng với diltiazem đường tĩnh mạch.
Diltiazem an toàn, tác dụng không mong muốn nhìn chung tương tự verapamil, thậm chí còn ít hơn, đặc biệt là tỷ lệ mắc táo bón. Tuy nhiên, chỉ định điều trị của verapamil rộng hơn so với diltiazem. Hiện tại chưa có nghiên cứu chứng minh diltiazem ít gây ức chế co bóp cơ tim hơn verapamil.
a. Dược động học
Các đặc điểm chính về dược động học và tương tác thuốc của diltiazem được tóm tắt trong bảng 3.10.
b. Chỉ định
- Hội chứng động mạch vành mạn: Hiệu quả điều trị của diltiazem (liều 120-360 mg/24h) trong đau thắt ngực ổn định ít nhất là tốt như propranolol. Có 1 nghiên cứu chỉ ra rằng diltiazem (đường tĩnh mạch) có tác dụng giảm đau tốt hơn nitrat (đường tĩnh mạch). Hội chứng Prinzmetal, liều 240-360 mg/24h có tác dụng giảm đau ngực và giảm tái phát.
- THA: Nghiên cứu NORDIL (Bắc Âu) trên hơn 10.000 bệnh nhân cho thấy phối hợp diltiazem (nếu cần) với thuốc ức chế men chuyển để đạt HA mục tiêu có tác dụng dự phòng biến cố tim mạch tiên phát tương tự ở bệnh nhân được điều trị chuẩn bằng lợi tiểu hoặc chẹn beta hoặc phối hợp cả hai thuốc. Trong một nghiên cứu đa trung tâm khác, diltiazem có tác dụng hạ áp tốt hơn atenolol, thiazide, doxazosin, captopril trên bệnh nhân da trắng lớn tuổi hoặc da đen. Tuy nhiên, hiệu quả giảm phì đại thất trái sau 1 năm của diltiazem kém.
- Điều trị rối loạn nhịp: do tác dụng ức chế nút nhĩ thất, diltiazem được dùng để kiểm soát tần số thất ở bệnh nhân rung nhĩ, cuồng nhĩ, cắt cơn nhịp nhanh trên thất (trừ hội chứng W.P.W). Ở Mỹ, chỉ định này chỉ được áp dụng cho duy nhất diltiazem đường tĩnh mạch. Ngoài Mỹ, diltiazem đường uống (liều 90 mg x 3 lần/24h) có thể được chỉ định để dự phòng tái phát cơn nhịp nhanh trên thất. Chống chỉ định với diltiazem trong hội chứng W.P.W.
- Ghép tim: dự phòng sự phát triển của mảng xơ vữa mạch vành.
c. Chống chỉ định
Tương tự verapamil: suy nút xoang, block dẫn truyền, huyết áp thấp, suy tim sung huyết, hội chứng W.P.W, suy tim phân suất tống máu thất trái EF< 40% sau nhồi máu cơ tim.
d. Tác dụng không mong muốn
Đường uống, nhìn chung ít gặp, bao gồm: đau đầu, chóng mặt, phù mắt cá chân (6-10%). Khi dùng liều cao (360mg/24h), táo bón là tác dụng không mong muốn hay gặp nhất. Diltiazem dạng phóng thích chậm ở liều điều trị tăng HA gần như không gặp tác dụng không mong muốn. Rất hiếm trường hợp ghi nhận nhịp chậm hoặc block nhĩ thất cấp 1.
Đường tĩnh mạch, tác dụng không mong muốn tương tự verapamil bao gồm: tụt HA, block nhĩ thất độ cao (trên nền bệnh nhân đã có bệnh lý nút xoang từ trước).
Diltiazem làm tăng tỷ lệ tử vong ở bệnh nhân suy tim trái sau nhồi máu cơ tim.
Ngoài ra phát ban nghiêm trọng cũng đã được báo cáo.
e. Liều dùng
Đường uống: 120- 360 mg, chia làm 4 lần/24h (loại tác dụng ngắn) hoặc 1-2 lần/24h (loại tác dụng kéo dài). Diltiazem SR dùng 2 lần mỗi 24h. Diltiazem XR dùng một lần/24h để điều trị tăng HA.
Đường truyền tĩnh mạch được FDA phê chuẩn để điều trị rối loạn nhịp (cắt cơn nhịp nhanh trên thất, trừ hội chứng W.P.W, kiểm soát tần số thất trong rung- cuồng nhĩ) nhưng không được dùng để điều trị cơn tăng HA cấp. Liều 0,25 mg/kg truyền TM trong vòng 2 phút, có thể tăng lên 0,35 mg/ kg nếu đáp ứng không đầy đủ. Liều duy trì 5-15 mg/h trong vòng 24h.
Xử trí quá liều tương tự verapamil.
Tóm lại: Diltiazem tác dụng không mong muốn ít gặp, hiệu quả tốt trong điều trị đau ngực ổn định (do tác dụng giãn mạch ngoại biên, giảm co thắt mạch vành khi gắng sức). Ngoài ra diltiazem gây ức chế nhẹ nút xoang và giảm nhẹ sức co bóp cơ tim.
9.3. Nifedipine – thế hệ đầu tiên của các DHP
a. Giới thiệu chung
Nifedipine có khả năng làm giãn mạch ngoại vi nhanh chóng, nhờ đó hạ cơn tăng huyết áp nặng và chấm dứt cơn co thắt mạch vành. Viên nang nifedipine có tác dụng ngắn được giới thiệu đầu tiên ở châu Âu và Nhật Bản là Adalat, và sau đó trở thành thuốc với tên biệt dược procardia bán chạy nhất tại Mỹ. Ở thời điểm ban đầu thuốc được cho là thuốc điều trị cơ bản đau thắt ngực không ổn định, nhất là bệnh nhân co thắt mạch vành. Tuy nhiên, tác dụng giãn mạch ngoại vi và hạ huyết áp nhanh chóng dẫn đến tăng nhịp tim phản xạ do hoạt hóa hệ giao cảm, vì thế có thể gây thiếu máu cơ tim, tác dụng không mong muốn nghiêm trọng này dẫn tới chống chỉ định sử dụng thuốc trong cơn đau thắt ngực không ổn định. Ngày nay, viên nang nifedipine tác dụng ngắn chỉ được chỉ định chọn lọc để điều trị cơn co thắt động mạch vành hoặc hiện tượng Raynaud. Hiện nay các DHP được lựa chọn là các thuốc có tác dụng kéo dài.
b. Dược động học và dược lực học
Xem bảng 3.6
c. Chỉ định lâm sàng
- Tăng huyết áp
Các nifedipine tác dụng kéo dài được sử dụng rộng rãi do hiệu quả hạ áp tốt và ít tác dụng không mong muốn nghiêm trọng. Nghiên cứu INSIGHT sử dụng nifedipine GITS cho thấy tỷ lệ tử vong và các biến cố tim mạch chính tương tự như các thuốc lợi tiểu nhưng ít bị đái tháo đường, gút hoặc bệnh động mạch ngoại biên hơn trong khi tỷ lệ suy tim lại nhiều hơn.
Liều dùng 30-60 mg (dạng giải phóng chậm – extended release) uống một lần/24h, có thể tăng liều sau 7-14 ngày, không vượt quá 90mg/24h (Adalat LA) hoặc 120mg/24h (Nifedipin XL, Procardia XL).
- Hội chứng động mạch vành mạn
Nghiên cứu ACTION (n = 7800) trên bệnh động mạch vành ổn định, 80% bệnh nhân đã nhận điều trị chẹn beta, lợi ích chính của việc phối hợp thêm nifedipine tác dụng kéo dài là làm giảm tỷ lệ suy tim, ít phải chụp động mạch vành và phẫu thuật bắc cầu chủ vành hơn. Trong nghiên cứu hồi cứu ở bệnh nhân THA (HA khởi điểm 151/85 mmHg giảm xuống 136/78 mmHg), suy tim mới xuất hiện giảm 38% và đột quỵ mức độ nặng giảm 32%, không thay đổi tử vong do tim mạch. Trong khi nifedipine dạng viên nang tác dụng ngắn làm tăng nhịp tim có thể làm nặng thêm cơn đau thắt ngực thì các chế phẩm giải phóng chậm khiến nhịp tim không thay đổi, có tác dụng chống đau thắt ngực và mức độ an toàn xấp xỉ bằng với các thuốc chẹn beta. Liều khởi đầu 30-60 mg một lần/24h (dạng giải phóng chậm), có thể tăng liều sau 7-14 ngày, không vượt quá 120 mg/24h.
- Cơn Prinzmetal: nifedipine làm giảm triệu chứng đau. Thuốc không được khuyến cáo trong hội chứng động mạch vành cấp.
Các chỉ định khác
- Hiện tượng Raynaud: 30 – 120 mg (dạng giải phóng chậm) đường uống một lần/24h.
- Tăng áp động mạch phổi: uống 30 mg (dạng giải phóng chậm) mỗi 12h, có thể tăng tới 120-240 mg/24h (cần theo dõi sát).
d. Chống chỉ định và thận trọng
Chống chỉ định:
- Quá mẫn với nifedipine và các thuốc chẹn kênh canxi khác.
- Sốc tim, suy tim có triệu chứng lâm sàng hoặc suy chức năng thất trái, tụt huyết áp.
- Hẹp van động mạch chủ khít, bệnh cơ tim phì đại có tắc nghẽn đường ra thất trái.
- Đau ngực không ổn định, nhồi máu cơ tim.
- Dạng giải phóng tức thì (ngậm dưới lưỡi, uống) không còn được dùng cho điều trị tăng huyết áp cấp cứu hay khẩn trương.
- Phối hợp với các thuốc chuyển hoá mạnh qua enzym CYP3A4 (rifampicin, rifabutin, phenobarbital, phenytoin, carbamazepine) làm giảm hiệu quả của nifedipine.
Thận trọng:
- Sử dụng thận trọng nếu sử dụng trong vòng 4 tuần sau NMCT.
- Suy gan, suy thận. Bệnh nhân xơ gan cần xem xét giảm liều.
- Thận trọng khi phối hợp với quinidine.
- Các thuốc ức chế CYP3A (ketoconazole, fluconazole, clarithromycin, erythromycin, nước bưởi, saquinavir…) có thể ức chế chuyển hoá nifedipine làm tăng tác dụng khi dùng phối hợp.
- Dạng giải phóng chậm có chứa lactose không nên dùng ở bệnh nhân bị bệnh lý không dung nạp với lactose.
- Nifedipine tác dụng ngắn kém an toàn hơn các thuốc chẹn kênh canxi khác trong điều trị đau ngực, tăng huyết áp. Tránh sử dụng dạng phóng thích nhanh ở bệnh nhân cao tuổi do nguy cơ tụt áp và gây thiếu máu cơ tim.
- Bệnh nhân bệnh cơ tim phì đại không có tắc nghẽn đường ra thất trái cũng cần thận trọng khi sử dụng do giảm hậu gánh có thể làm nặng thêm triệu chứng.
- Ở bệnh nhân có thai, nifedipine chỉ nên sử dụng khi lợi ích được cho là lớn hơn nguy cơ (nguy cơ thai kỳ loại C).
e. Tác dụng không mong muốn
Tác dụng không mong muốn nghiêm trọng xảy ra liên quan đến giảm co bóp cơ tim nếu dùng ở bệnh nhân rối loạn chức năng thất trái. Hiếm khi gặp tác dụng không mong muốn hạ huyết áp quá mức gây thiếu máu cơ quan, cụ thể là thiếu máu cơ tim hoặc thậm chí nhồi máu, thiếu máu não và võng mạc, suy thận.
Các tác dụng không mong muốn thường gặp liên quan đến tác dụng giãn mạch: phù mắt cá chân (nhưng không phải do suy tim) gặp ở 10-30% ; nếu cần, có thể được điều trị bằng cách giảm liều, dùng thuốc lợi tiểu thông thường hoặc phối hợp ức chế men chuyển. Nifedipine tự nó cũng có tác dụng lợi tiểu nhẹ. Các tác dụng không mong muốn khác: hoa mắt, chóng mặt (23-27%), đỏ bừng mặt, đau đầu (10-23%), nóng ngực (11%), buồn nôn (11%).
Các tác dụng không mong muốn ít gặp khác bao gồm: chuột rút, đau cơ, hạ kali máu (thông qua tác dụng lợi tiểu), ho (6%), táo bón (<2%), sưng lợi.
f. Tương tác thuốc
Cimetidine và nước ép bưởi (số lượng lớn) ức chế hệ thống enzyme CYP3A4 P-450 ở gan- tác dụng phá vỡ nifedipine, do đó làm tăng đáng kể nồng độ thuốc trong máu. Phenobarbital, phenytoin và rifampin gây ra cảm ứng hệ thống enzyme CYP3A4 P-450 ở gan do đó nồng độ nifedipine trong máu sẽ giảm. Trong một số báo cáo, nồng độ digoxin trong máu tăng.
g. Hiện tượng rebound (hiện tượng phản ứng ngược) sau khi ngừng điều trị nifedipine. Ở những bệnh nhân bị cơn đau thắt ngực, nên giảm liều từ từ trước khi ngừng để tránh hiện tượng rebound.
h. Ngộ độc nifedipine. Trong một số trường hợp có hạ huyết áp, block nút xoang và nút nhĩ thất và tăng đường huyết. Điều trị bằng truyền canxi và dopamine.
i. Kết hợp với thuốc chẹn beta và các loại thuốc khác. Ở những bệnh nhân có chức năng thất trái bảo tồn, nifedipine có thể được kết hợp với thuốc chẹn beta (Hình 3.10), với điều kiện là không có biểu hiện của tụt huyết áp. Trong rối loạn chức năng thất trái, tác dụng giảm co bóp cơ tim sẽ làm trầm trọng hơn suy tim. Trong điều trị hội chứng động mạch vành mạn ổn định hoặc cơn co thắt động mạch vành, nifedipine thường kết hợp với nitrat. Trong điều trị tăng huyết áp, nifedipine có thể được kết hợp với thuốc lợi tiểu, thuốc chẹn beta, methyldopa, thuốc ức chế men chuyển, hoặc ức chế thụ thể. Kết hợp với prazosin hoặc các thuốc chẹn alpha giao cảm khác có thể dẫn đến tương tác hạ huyết áp bất lợi.
Tóm lược: Nifedipine tác dụng kéo dài được sử dụng rộng rãi vì có tác dụng giãn mạch mạnh với một số ít tác dụng không mong muốn nghiêm trọng và hiện nay nó trở thành một thuốc điều trị THA và hội chứng động mạch vành mạn hoặc cơn Prinzmetal. Ở bệnh nhân THA, thuốc có kết quả tương đương với lợi tiểu. Nifedipine tác dụng kéo dài đặc biệt với kết quả thử nghiệm tốt với bệnh nhân đau thắt ngực khi dùng cùng với thuốc chẹn beta được chứng minh trong nghiên cứu ACTION. Tuy nhiên, ở bệnh nhân hội chứng vành cấp, nifedipine ở bất kỳ dạng công thức nào đều không được sử dụng, trừ đau thắt ngực do co thắt mạch vành. Chống chỉ định với thuốc nifedipine là ít (ngoài hẹp van động mạch chủ nặng, bệnh cơ tim có hẹp đường ra thất trái hoặc suy tim EF thấp) và kết hợp một cách cẩn thận với thuốc chẹn beta giao cảm. Tác dụng phụ của giãn mạch bao gồm đau đầu và phù mắt cá chân.
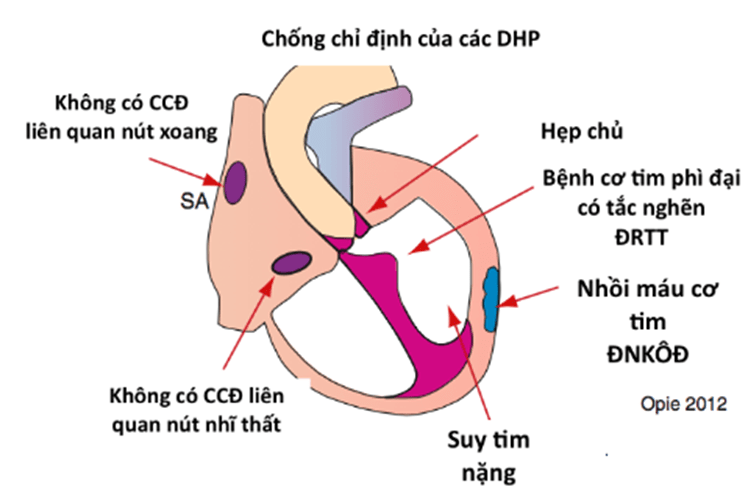
Hình 3.12. Chống chỉ định của các thuốc chẹn kênh canxi nhóm DHP. (Lionel H. Opie, Bernard J. Gersh (2013). Drugs for the Heart 8e)
9.4. Amlodipine
Là thuốc đầu tiên trong các DHP thế hệ thứ hai. Những ưu điểm chính của amlodipine là: khởi phát chậm và tác dụng kéo dài, thuốc có nhiều thử nghiệm lớn trong điều trị tăng huyết áp. Amlodipine gắn với cùng một vị trí trên kênh canxi (vị trí N, hình 3.3) giống với các DHP khác, với sự liên kết và phân ly rất chậm, do đó khởi phát tác dụng và kết thúc chậm. Ngoài ra, thuốc cũng gắn với cùng vị trí tương tự như verapamil và diltiazem, mặc dù ở mức độ thấp hơn.
a. Các chỉ định của amlodipine
- Tăng huyết áp
Nhiều thử nghiệm lớn cho thấy tính an toàn và hiệu quả của amlodipine trong điều trị THA (Bảng 3.11). Liều khởi đầu phổ biến là 5 mg/24h, có thể tăng lên đến 10 mg/24h. Trong một thử nghiệm lớn về tăng huyết áp nhẹ ở nhóm tuổi trung niên theo dõi trên 4 năm, amlodipine 5mg/24h được dung nạp tốt nhất so với các thuốc chẹn alpha, thuốc chẹn beta, thuốc lợi tiểu và thuốc ức chế men chuyển.
Trong nghiên cứu ALLHAT, amlodipine có kết quả tương tự như các nhóm thuốc lợi tiểu và ức chế men chuyển trên kết cục chính (bệnh động mạch vành gây tử vong và không tử vong) nhưng tỷ lệ suy tim tăng nhẹ trong khi giảm tỷ lệ đái tháo đường mới mắc. Ở bệnh nhân đái tháo đường type 2 có THA, nghiên cứu ALLHAT cho thấy amlodipine có hiệu quả tương đương với thuốc lợi tiểu trong giảm nguy cơ tim mạch.
Trong nghiên cứu ASCOT, amlodipine kết hợp với thuốc ức chế men chuyển perindopril cho kết quả tốt hơn nhiều so với thuốc chẹn beta kết hợp với thuốc lợi tiểu. Đặc biệt, tất cả các biến cố tim mạch đều giảm kể cả suy tim, đái tháo đường mới mắc và tỷ lệ tử vong dẫn đến kết thúc sớm thử nghiệm.
Nghiên cứu ACCOMPLISH so sánh điều trị tăng huyết áp ban đầu bằng benazepril kết hợp amlodipine và benazepril kết hợp hydrochlorothiazide, đã bị chấm dứt sớm vì kết hợp ƯCMC – thuốc chẹn kênh canxi cho hiệu quả vượt trội so với ƯCMC – lợi tiểu. Cả tiêu chí chính và tiêu chí phụ đều giảm khoảng 20%. Sự kết hợp này cũng làm giảm tiến triển của bệnh thận.
Bảng 3.11. Amlodipine trong các thử nghiệm lớn điều trị tăng huyết áp
Tên nghiên cứu | Cỡ mẫu và thời gian | So sánh | Kết cục |
ALLHAT | 9.048 bệnh nhân ở nhóm dùng amlodipine | Amlodipine và thuốc khác (lợi tiểu, thuốc ức chế men chuyển, thuốc chẹn alpha) | Với cùng mục tiêu HA, amlodipine tương đương các thuốc khác ở các tiêu chí: đột quỵ, bệnh mạch vành, tử vong do mọi nguyên nhân, Xuất hiện nhiều suy tim hơn nhưng ít đái tháo đường mới mắc hơn. |
ASCOT | 18.000 bệnh nhân, 5 năm, HA 160/100 hoặc 140/90 với thuốc; tuổi 40-80, 3+ YTNC của bệnh mạch vành | Amlodipine vs atenolol, lần 2: A + perindopril vs atenolol + thiazide | Giảm tử vong, biến cố tim mạch lớn. |
VALUE | 15.245 bệnh nhân, tuổi 50+, HA ban đầu 155/87 mm Hg | Amlodipine vs valsartan +/- thiazide | Tử vong, biến cố tim mạch ngang nhau |
ACCOMPLISH | 11.506 bệnh nhân, có nguy cơ tim mạch cao | Benazepril + amlodipine vs benazepril + hydrochlorothiazide | HR = 0,79 cho tử vong do tim mạch, NMCT và đột quỵ không tử vong (95% CI, 0,67-0,92; P = 0,002) |
ACCOMPLISH, Avoiding Cardiovascular Events through Combination Therapy in Patients Living with Systolic Hypertension; ALLHAT, Antihy- pertensive and Lipid-Lowering treatment to prevent Heart Attack Trial; ASCOT, Anglo Scandinavian Cardiac Outcomes Trial; CI, khoảng tin cậy; HA, huyết áp; NMCT, nhồi máu cơ tim; VALUE, Valsartan Antihypertensive Long-term Use Evaluation Trial. | |||
- Hội chứng động mạch vành mạn tính
Nhiều thử nghiệm cho thấy hiệu quả của amlodipine trong điều trị đau thắt ngực khi gắng sức, với tác dụng kéo dài trong 24h và thường dung nạp tốt hơn thuốc chẹn beta. Nghiên cứu CAMELOT sử dụng amlodipine trong 2 năm cho 663 bệnh nhân có tổn thương động mạch vành trên phim chụp mạch; amlodipine làm giảm 31% các biến cố tim mạch so với enalapril mặc dù mức giảm HA là tương đương nhau trong khi thể tích mảng xơ vữa và kích thước lòng mạch không thay đổi. Trong nghiên cứu PREVENT, sử dụng amlodipine cho bệnh nhân có bệnh động mạch vành mạn tính làm giảm biến cố sau 3 năm. Thiếu máu cục bộ khi gắng sức (ĐNÔĐ) giảm hiệu quả hơn khi dùng amlodipine so với atenolol, trong khi ĐNKÔĐ được giảm tốt hơn bởi atenolol và đối với cả hai tác dụng, sự kết hợp thuốc cho hiệu quả tốt nhất. Thiếu máu cục bộ khi gắng sức là cơ sở của hội chứng động mạch vành mạn. Sau khi cơn đau thắt ngực được giảm bớt bởi nitrat, phân suất tống máu cần 30 phút để hồi phục, đó là biểu hiện của tình trạng đờ cơ tim do thiếu máu. Có giả thuyết cho rằng quá tải canxi trong tế bào là cơ chế gây ra đờ cơ tim, do đó amlodipine làm giảm đáng kể tình trạng đờ cơ tim như vậy.
Đau thắt ngực do co thắt mạch vành trong cơn Prinzmetal, amlodipine 5 mg mỗi 24h làm giảm các triệu chứng và sự thay đổi ST.
b. Chống chỉ định, thận trọng và tác dụng không mong muốn.
Amlodipine có cùng chống chỉ định với các DHP khác (xem hình 3.12). Thuốc chưa được thử nghiệm trong đau thắt ngực không ổn định, nhồi máu cơ tim cấp. Trong trường hợp suy tim, thuốc chẹn kênh canxi là một nhóm nên tránh nhưng có thể sử dụng amlodipine khi cần kiểm soát đau thắt ngực tốt hơn.
Nên giảm liều nếu có bệnh gan. Trong số các tác dụng không mong muốn, phù ngoại biên là hay gặp nhất, xảy ra ở khoảng 10% bệnh nhân ở liều 10 mg/24h. Ở phụ nữ hay gặp phù (15%) hơn so với nam giới (6%). Dấu hiệu chóng mặt 3- 4% và nóng bừng mặt 2- 3%. So với verapamil, phù hay gặp hơn nhưng đau đầu và táo bón ít hơn. So với giả dược, đau đầu không tăng hơn. Amlodipine cho chất lượng cuộc sống tốt hơn so với các thuốc khác trong nghiên cứu TOMH.
Tóm lược: Thời gian bán hủy rất dài, dung nạp tốt và không có tương tác thuốc (ngoại trừ: simvastatin liều cao) làm cho amlodipine trở thành một thuốc hạ huyết áp hiệu quả dùng một lần/24h, ưu điểm hơn với các thuốc hai lần hoặc ba lần mỗi 24h. Tác dụng không mong muốn rất ít; nếu có thường là phù mắt cá chân. Thiếu máu cục bộ khi gắng sức được kiểm soát tốt hơn khi dùng amlodipine so với atenolol, và sự kết hợp hai thuốc thậm chí còn cho hiệu quả tốt hơn. Nghiên cứu ASCOT trong tăng huyết áp đã cho thấy tác dụng bảo vệ tim mạch của amlodipine, do đó xua tan niềm tin rằng thuốc chẹn kênh canxi có một số tác động bất lợi.
9.5. Felodipine
Felodipine là một DHP tác dụng kéo dài có tính chọn lọc cao trên mạch máu. Dạng viên nén có các hàm lượng 2,5mg; 5mg; 10mg. Thuốc được chỉ định cho điều trị tăng huyết áp, liều khởi đầu 2,5 – 5mg ngày một lần, liều duy trì 2,5 – 10mg, có thể tăng lên tối đa 20mg/24h. Bệnh nhân có suy chức năng gan, liều khởi đầu là 2,5mg/24h.
Đơn trị liệu, felodipine có hiệu quả tương đương với nifedipine. Nghiên cứu HOT (Hypertension Optimal Treatment) cho thấy felodipine đơn trị liệu hoặc phối hợp với các thuốc khác (thuốc ức chế men chuyển hoặc thuốc chẹn beta) để đạt được HA mục tiêu làm giảm biến cố chính như tử vong do tim mạch ở nhóm bệnh nhân đạt mức huyết áp thấp nhất bị đái tháo đường.
Có hai tương tác thuốc cần lưu ý: cimetidine – làm tăng nồng độ felodipine trong máu và thuốc chống co giật- làm giảm rõ rệt nồng độ.
Sự chọn lọc cao của felodipine mạch máu đã được thử nghiệm trong điều trị suy tim, nhưng nghiên cứu Ve-HeFT-III không cho thấy hiệu quả khi thêm felodipine vào liệu pháp thông thường.
9.6. Dihydropyridines thế hệ thứ hai khác
Các DHP thế hệ thứ hai khác bao gồm: benidipine, cilnidipine, isradipine, lacidipine, lercanidipine, nicardipine và nisoldipine. Có vẻ như không có lý do cụ thể nào để lựa chọn các thuốc này thay cho các thuốc như amlodipine, nifedipine và felodipine với những hiệu quả đã được chứng minh qua nhiều thử nghiệm lớn, ngoại trừ một số trường hợp sau. (1) Cilnidipine có tác dụng bảo vệ võng mạc tốt hơn so với amlodipine trong một nghiên cứu nhỏ và nghiên cứu này nên được mở rộng. (2) Lacidipine (2-6 mg/24h) có tính ái lipid cao và do đó có thể có tác dụng bảo vệ mạch máu. Trong thử nghiệm ELSA, sự tiến triển của xơ vữa động mạch cảnh đã bị chậm lại khi so sánh với atenolol, mặc dù mức giảm HA cấp cứu ít hơn so với thuốc chẹn beta. Lacidipine cũng hạn chế sự phát triển của hội chứng chuyển hóa và đái tháo đường mới mắc. Lacidipine gây ra phù mắt cá chân ít hơn trong một so sánh trực tiếp nhỏ với amlodipine. Benidipine, được nghiên cứu ở Nhật Bản với hiệu quả trên tái cấu trúc cơ tim thông qua oxit nitric và trên tăng huyết áp (liều 4mg/24h) khi kết hợp với thuốc ƯCTT, thuốc chẹn beta hoặc thuốc lợi tiểu thiazide. Kết quả cho thấy benidipine cũng có hiệu quả tương tự để phòng ngừa các biến cố tim mạch chính và đạt được huyết áp mục tiêu. Trong một thử nghiệm nhỏ sau NMCT, benidipine có hiệu quả như chẹn beta trong việc giảm các biến cố tim mạch.
9.7. Dihydropyridines thế hệ thứ ba
Các thuốc chẹn kênh canxi DHP thế hệ thứ ba ức chế các kênh canxi loại T trên các tế bào cơ trơn mạch máu, chẳng hạn như các tế bào cơ trên các tiểu động mạch đi. Đáng tiếc, thuốc đầu tiên mibefradil đã phải rút lui sau một loạt các nghiên cứu không thành công do tác dụng không mong muốn trên gan.
Hiện nay một thuốc mới hơn đang được nghiên cứu là manidipine. Trong nghiên cứu DEMAND trên 380 đối tượng, thời gian theo dõi trung bình 3,8 năm, liệu pháp phối hợp manidipine và thuốc ức chế men chuyển đã làm giảm cả các biến cố trên mạch máu lớn và albumin niệu ở bệnh nhân tăng huyết áp có đái tháo đường type 2, trong khi ức chế men chuyển đơn thuần không mang lại hiệu quả này. Cơ chế được cho là giảm sức cản sau tiểu cầu thận và giảm áp lực trong tiểu cầu thận. Hiệu quả bảo vệ tim mạch được tạo ra nhờ vào cải thiện huyết áp và kiểm soát chuyển hoá.
Việc tăng đề kháng insulin gần như đã được ngăn chặn hoàn toàn ở những người đang điều trị phối hợp, tác dụng bổ sung có thể là do hoạt động của trung gian kích thích thụ thể adipocyte peroxisome. Các tác giả ước tính rằng cần điều trị bằng liệu pháp phối hợp ở 16 đối tượng để ngăn ngừa 1 biến cố tim mạch chính. Các thử nghiệm lớn hơn cần được thực hiện để có thể đặt thuốc chẹn kênh canxi thế hệ thứ ba trên bản đồ trị liệu.
10. TÓM TẮT
10.1. Cơ chế tác dụng
Thuốc chẹn kênh canxi (thuốc chẹn kênh canxi) được sử dụng rộng rãi trong điều trị tăng huyết áp và trong đau thắt ngực khi gắng sức (đau ngực ổn định). Cơ chế hoạt động chính là phong tỏa kênh canxi, làm cản trở dòng canxi đi vào trong tế bào ở các tiểu động mạch, do đó ức chế hoạt động co cơ thành mạch, làm giãn mạch ngoại biên hoặc mạch vành.
Phân loại theo cấu trúc hoá học, thuốc chẹn kênh canxi được chia thành nhóm dihydropyridine (DHP) và không phải dihydropyridine (non-DHP). Hai nhóm này có các vị trí gắn kết khác nhau trên kênh canxi và mức độ chọn lọc khác nhau trên mạch máu lớn và tim tạo ra các tác dụng dược lý và ứng dụng lâm sàng khác nhau.
10.2. Phạm vi điều trị
- Các DHP (nifedipine, amlodipine, felodipine, nicardipine…) có tính chọn lọc cao hơn trên mạch máu nên thường được sử dụng trong tăng huyết áp. Trong khi đó, các non-DHP (verapamil, diltiazem) ức chế nút xoang và nút nhĩ thất, đồng thời làm giảm co bóp cơ tim (negative inotropic effect) do đó có tác dụng đối với các loại nhịp nhanh trên thất. Cả DHP và non-DHP đều được sử dụng để chống đau thắt ngực, đặc biệt là đau ngực ổn định, mặc dù hoạt động thông qua các cơ chế khác nhau.
- Trong điều trị THA: Các thuốc chẹn kênh canxi (đặc biệt là nhóm DHP tác dụng kéo dài) có hiệu quả tương tự các nhóm thuốc khác như ức chế men chuyển, chẹn thụ thể angiotensin, lợi tiểu thiazide trong việc làm giảm các biến cố tim mạch chính và tử vong. Thuốc chẹn kênh canxi là một trong những nhóm thuốc khởi đầu điều trị bên cạnh các nhóm thuốc điều trị tăng huyết áp. Các hướng dẫn gần đây về điều trị tăng huyết áp khuyến khích việc kết hợp thuốc chẹn kênh canxi với một thuốc nhóm ƯCMC hoặc ƯCTT ngay từ đầu. Thuốc chẹn kênh canxi là thuốc hiệu quả nhất điều trị tăng huyết áp cho bệnh nhân lớn tuổi, trên chủng tộc người da đen. Thuốc chẹn kênh canxi có tác dụng giảm đột quỵ cao hơn các loại thuốc hạ áp khác. Thuốc chẹn kênh canxi cũng đã được báo cáo là có hiệu quả hơn các thuốc chẹn beta trong việc làm chậm quá trình xơ vữa động mạch cảnh và giảm phì đại thất trái và protein niệu. Thuốc cũng có ưu điểm hạ huyết áp tốt mà không gây tăng lipid máu hay đề kháng insulin và không tác động vào chức năng giao cảm. Ở bệnh nhân THA có đái tháo đường, nghiên cứu ALLHAT cho thấy amlodipine có hiệu quả như thuốc lợi tiểu hoặc thuốc ức chế men chuyển trong giảm nguy cơ tương đối của bệnh tim mạch. Nên sử dụng thuốc chẹn kênh canxi tác dụng kéo dài vì lợi ích dùng 1 lần/24h và hạn chế tác dụng không mong muốn. Trong số các DHP, amlodipine là thuốc được sử dụng rất rộng rãi nhất trong điều trị tăng huyết áp bởi tác dụng kéo dài, ít tác dụng không mong muốn, thuốc này cũng có nhiều nghiên cứu nhất với kết quả đã được chứng minh là có lợi.
- Trong hội chứng động mạch vành mạn: Tất cả các thuốc chẹn kênh canxi đều có tác dụng chống đau thắt ngực ổn định, với hiệu quả và tính an toàn tương đương với thuốc chẹn beta. Nghiên cứu ACTION, nghiên cứu lớn nhất về đau thắt ngực cho thấy lợi ích của việc phối hợp một DHP tác dụng dài và chẹn beta trước đó. Trong đau thắt ngực không ổn định, các DHP bị chống chỉ định nếu không kèm theo chẹn beta vì khả năng gây phản xạ kích thích giao cảm do giãn mạch, có thể làm nặng hơn tình trạng thiếu máu cơ tim. Mặc dù, việc sử dụng non- DHP trong đau ngực không ổn định được nghiên cứu nhiều nhưng trên thực tế thường được thay thế bởi các thuốc chẹn beta. Ở bệnh nhân sau NMCT, verapamil có thể được sử dụng nếu không dung nạp với thuốc chẹn beta hoặc có chống chỉ định, với điều kiện là không có suy tim. Sử dụng các DHP ở bệnh nhân sau NMCT chưa có đầy đủ dữ liệu nghiên cứu.
10.3. Tính an toàn và hiệu quả
Nói chung, tính an toàn khi sử dụng lâu dài thuốc chẹn kênh canxi đã được chứng minh qua nhiều nghiên cứu lớn trong tăng huyết áp, với một nghiên cứu về đau thắt ngực. Tuy nhiên, như với tất cả các loại thuốc, các chống chỉ định và tương tác thuốc cần phải được lưu ý.
Suy chức năng tâm thu thất trái vẫn là một chống chỉ định đối với tất cả các thuốc chẹn kênh canxi trừ trường hợp suy tim tâm thu đã được điều trị tốt. Amlodipine có thể thêm vào một cách thận trọng để kiểm soát tăng huyết áp hoặc cơn đau thắt ngực.
TÀI LIỆU THAM KHẢO
- Nayler WG, Dillon JS. Calcium antagonists and their mode of action: an historical overview. Br. J. clin. Pharmac. (1986), 21, 97S-107S.
- Bryan Williams, Giuseppe Mancia, Wilko Spiering et al. 2018 ESC/ESH Guidelines for the management of arterial hypertension. European Heart Journal (2018) 39, 3021–3104.
- M. Gabriel Khan. Cardiac Drug for therapy. 8e 2015. Humana Press Hypertension – A Companion to Braunwald’s Heart Disease 2nd 2013.
- James Ritter Rod Flower Graeme Henderson Humphrey Rang. Rang and Dale’s Pharmacology, Seventh Edition (2015), by Churchill Livingstone.
- Louis J. Acierno., L. Timonthy Worrel (2004). Albrecht Fleckenstein: Father of Calcium Antagonism. Clin. Cardiol. 27, 710–711.
- Juhani Knuuti, William Wijns, Antti Saraste, et al. 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes. The Task Force for the diagnosis and management of chronic coronary syndromes of the European Society of Cardiology (ESC). European Heart Journal (2020) 41, 407 477 doi:10.1093/eurheartj/ehz425.
- Lionel Opie Bernard Gersh. Drugs for the Heart, 8th Edition (2013). Elsevier.
- Kaplan NM. The meaning of ALLHAT.J Hypertens 2003;21:233–234.
- Jamerson K, et al. ACCOMPLISH Trial Investigators Benazepril plus amlodipine or hydrochlorothiazide for hypertension in high-risk patients. N Engl J Med 2008;359:2417–2428.
- Pepine CJ, et al.Verapamil use in patients with cardiovascular disease: an overview of randomized trials. Clin Cardiol 1998;21:633–641.
- Opie LH, et al. Current status of safety and efficacy of calcium channel blockers in cardiovascular diseases. A critical analysis based on 100 studies. Prog Cardiovasc Dis 2000;43:171–196.
- Dalhöf B, et al. Prevention of cardiovascular events with an antihypertensive regimen of amlodipine adding perindopril as required versus atenolol adding bendro ume thiazide as required, in the Anglo-Scandinavian Cardiac Outcomes Trial-Blood Pressure Lowering Arm (ASCOT-BPLA): a multicentre randomised controlled trial. Lancet 2005;366:895–906.
- Lubsen J, et al. Effect of long-acting nifedipine on mortality and cardiovascular morbidity in patients with symptomatic stable angina and hypertension: the ACTION trial. J Hypertens 2005;23:641–648.
- Hansson L, et al. Effects of intensive blood-pressure lowering and low-dose aspirin in patients with hypertension: principal results of the Hypertension Optimal Treatment (HOT) randomised trial. Lancet 1998;351:1755–1762.
- ALLHAT Collaborative Research Group. Major outcomes in high-risk hypertensive patients randomized to angiotensin-converting enzyme inhibitor or calcium channel blocker vs diuretic.The Antihypertensive and Lipid-Lowering Treatment to Prevent Heart Attack Trial (ALLHAT). JAMA 2002;288:2981–2997.
- Julius S, et al. Outcomes in hypertensive patients at high cardiovascular risk treated with regimens based on valsartan or amlodipine: the VALUE randomised trial. Lancet 2004;363:2022–2031.
- Neaton JD, et al. Treatment of Mild Hypertension study (TOMH): final results.JAMA 1993;270:713–724.
- Ruggenenti P, et al. For the DEMAND Study Investigators. Effects of manidipine and delapril in hypertensive patients with type 2 diabetes mellitus: the Delapril and Manidipine for Nephroprotection in Diabetes (DEMAND) randomized clinical trial. Hypertension 2011;58:776–783.