Protocol siêu âm tim bình thường ở người lớn
Các chỉ số siêu âm tim ở người lớn
1. M-Mode Ở mặt cắt trục dọc cạnh ức ngang van Động mạch chủ
Đặt thước đo vuông góc với ĐMC và đi ngang qua van ĐMC.

1. Đường kính thất phải cuối tâm trương RVd: 18±34 mm
2. Đường kính thất phải cuối tâm thu RVs: 16 ± 3.9 mm
3. Đường kính động mạch chủ Ao: 20-40 mm ( quan tâm)
4. Đường kính nhĩ trái LA: 20-40 mm ( quan tâm)
Tỷ lệ nhĩ trái / động mạch chủ: ( sắp sĩ ngang bằng nhau không quá 40 mm): 0.9-13
5. Độ mở van: 20 ± 1.8 mm.
Note: Quan tâm Ao và LA
2. 2D Cạnh ức trục dọc ngang van 2 lá
– Trục lớn: van thanh mảnh, chiều dày 1-2 mm.
– Lá trước (AML) tiếp nối với thành sau ĐMC Dài hơn lá sau: 22 + 2.1mm
– Lá sau tiếp nối với thành sau của nhĩ trái Dài 14 ± 1.6 mm
* Tâm trương: biên độ mở của 2 lá van ~ 30 mm.
* Tâm thu: góc giữa thành sau ĐMC và lá trước < 300
– Chiều dài dây chằng xuất phát từ cơ nhú sau > 15 mm
Note: Quy tắc con số 2: Van 2 lá chiều dày không quá 2mm, lá trước dài hơn lá sau, chiều dài không quá 22mm
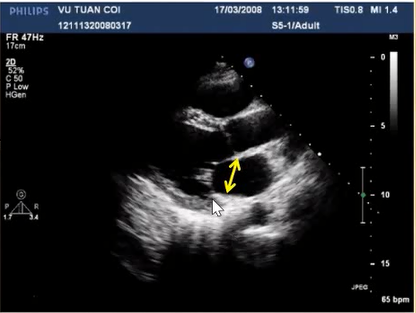
<—> Đường kính vòng van 2 lá (AM) 26-30 mm
Dãn vòng van 2 lá: AM ≥ 35 mm, AM/AML > 1.3
Note: Trong hở van 2 lá phải tính giá trị này
3. TM Trục dọc cạnh ức ngang van 2 lá
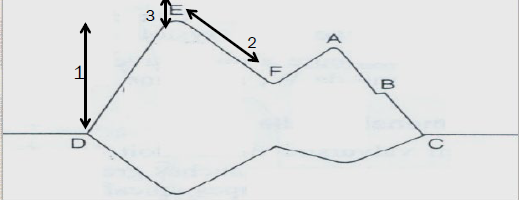
Hình ảnh TM gồm những pha sau
1. DE: Mở đầu tâm trương (đổ đầy nhanh): 20 – 30 mm
2. Dốc EF: VHL có xu hướng đóng lại do chênh áp nhĩ – thất giảm (cuối giai đoạn đổ đầy nhanh). Giá trị bình thường 80 – 150 mm/s.
3. Điểm E – VLT <= 7 mm.
– Giai đoạn đổ đầy giữa tâm trương; lá trước ở tư thế mở không hoàn toàn.
– Giai đoạn nhĩ thu: van tiếp tục mở ra. Lá trước chuyển động ra phía trước tạo nên sóng A.
– Đoạn AC: chênh áp nhĩ thất trái đảo ngược. Van đóng lại, đôi khi có hình B lúc đóng (thường là bệnh lý khi tăng áp lực cuối tâm trương thất trái)
– Giai đoạn CD: hai lá van đóng (tâm thất thu). Là sau chuyển đồng giống lá trước nhưng ngược chiều, biên độ thấp hơn.
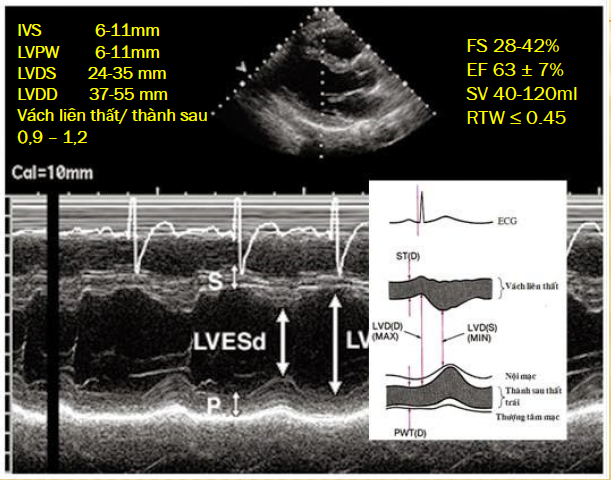
4. TM Trục dọc cạnh ức ngang van 2 lá
Đặt thước đo vuông góc với vách liên thất, ngay sau chỗ mở van 2 lá
Kích thước vách liên thất thì tâm trương IVSd: 6-11 mm
Kích thước thành sau thất trái cuối tâm trương LVPWd:6-11 mm
Kích thước thất trái cuối tâm thu LVDs: 24-35 mm
Kích thước thất trái cuối tâm trương LVDd: 37-55 mm
Vách liên thất/ thành sau sắp sĩ bằng nhau: 0.9-1.2
Chức năng tâm thu thất trái ( bằng ½ EF) FS: 28-42 %
Chức năng tâm trương thất trái EF: 63 ± 7%
Thể tích nhát bóp SV 40-120 ml
Tỉ lệ 2*LVPW/LVDd(Đánh giá dày thất trái) RTW ≤ 0.45
Note: Các số đo thất trái cần quan tâm ở thì tâm trương
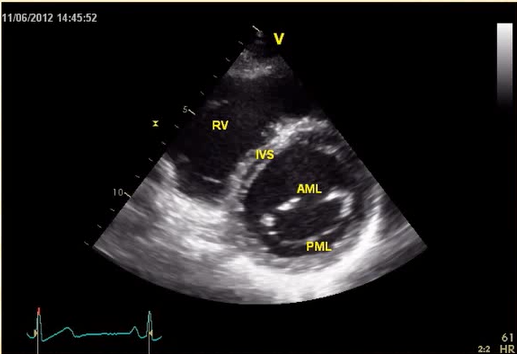
5. 2D Trục ngang cạnh ức : Đánh giá vận động thất trái
Đánh giá vách liên thất: Bình thường căng tròn, nếu nó bị móp, đè đẩy thường có 2 tình huống:
1. Thiếu máu cơ tim vách liên thất (LAD)
2. Tăng áp thất phải do bệnh lý Tăng áp lực ĐMP
6. 2D Doppler trục ngang cạnh ức ngang van động mạch phổi
Nghiêng đầu do sang trái để thấy Động mạch phổi
Đường kính vòng van Động mạch phổi: 20 ± 2.7 mm
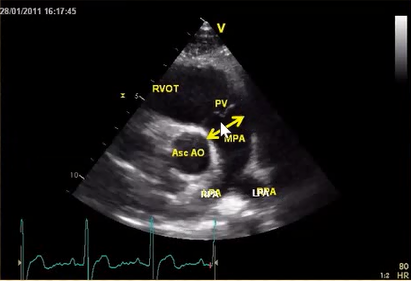
* Để thước dopple xung vào ngay van động mạch phổi, khi đó ta đo được phổ âm đi xuống của ĐMP .
Các thông số cần đo:
1. Thời gian tống máu ET
2. Vận tốc tống máu TVI
3. Thời gian PAT
Note: các thông số này nếu ta vẽ hình theo phổ mạch thì máy tự tính toán
Độ chênh áp lực ngang van: (Khác biệt giữa áp lực thất phải và ĐM phổi)
Công thức Bernouilli giản lược 5P = 4V2
Note: Chỉ cần đo VTI thì máy tự tính ra chênh áp 5P, bình thường phổ ĐMP có hình tam giác ngược.
Các chỉ số máy tính toán ra: Ta chỉ cần vẽ 1 đường quanh chu vi phổ ĐMP là máy tính toán ra, thường ít quan tâm đến thông số tối thiểu
Tốc độ tối đa Vmax: 82.7 ± 14 cm/s
Tốc độ trung bình Vmean: 57.1 ± 10 cm/s
Chênh áp tối đa Gpeak: 2.8 ± 1 mmHg
Chênh áp trung bình Gmean: 1.5 ± 0.6 mmHg
Note: Phổ ĐMP không quá 90 mm/s
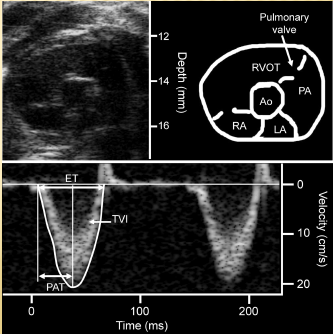
* Để thước dopple màu và doppler liên tục vào ngay van động mạch phổi, khi đó ta đánh giá hở van ĐMP
– Dopple màu vào thấy dòng chảy đi về hướng đầu dò (màu đỏ) là hở van ĐMP. Doppler liên tục vào bắt được phổ dương hở van ĐMP.
– Thông thường 100% người trưởng thành 29 ± 7.9 tuổi![]() đều có phổ hở van ĐMP sinh lý, khó ghi tín hiệu đầu tâm trương.
đều có phổ hở van ĐMP sinh lý, khó ghi tín hiệu đầu tâm trương.
Dopple màu: diện tích < 3cm2 , dài < 2.7 cm
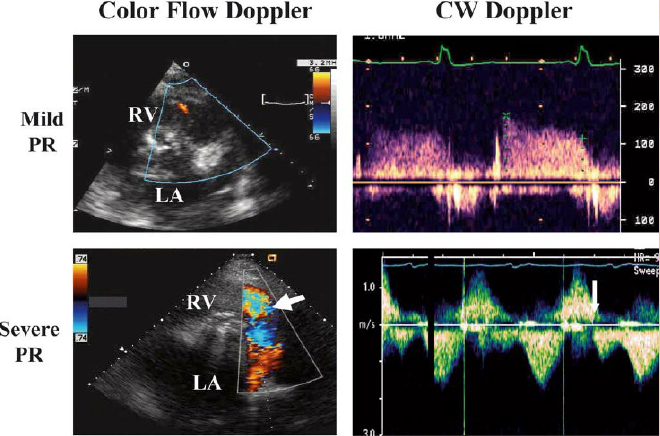
7. Mặt cắt 4 buồng trục dọc tại mỏm tim: Doppler vùng mỏm phổ van 2 lá
Dùng Doppler xung đưa ngang qua van 2 lá: Ta có phổ dương van 2 lá và phổ âm van ĐMC.
Vân tốc tối đa sóng E: vEmax: 77 ± 16 cm/s
Vận tốc sóng A: vA: 62 ± 14 cm/s
Thời gian giảm tốc DT: 187.3 42.8 ms
Thời gian gia tốc: AT:81.5±16.7 ms
Chênh áp tối đa qua van Gpeak: 2.6 ± 0.8 mmHg
Chênh áp trung bình qua van Gmean: 0.8±0.3 mmHg
Thời gian nghỉ IVRT
Note: E/A ratio > 1, Thời gian giảm tốc E-DT < 220ms
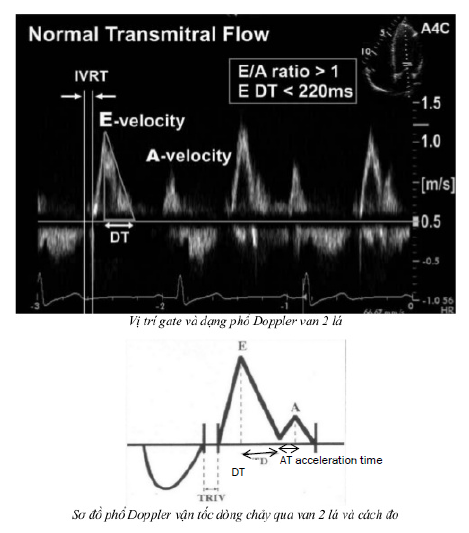
Dùng Doppler màu, Doppler liên tục đưa ngang qua van 2 lá: Đánh giá phổ hở van 2 lá, là phổ âm đi xuống
Hở van 2 lá sinh lý gặp 10-70% tăng theo tuổi.
Dòng máu dài 1.57 ± 0.74cm
Diện tích dòng máu 1.52 ± 0.83 cm2
Note: quy tắc con số 2 van 2 lá hở không quá 2 cm2
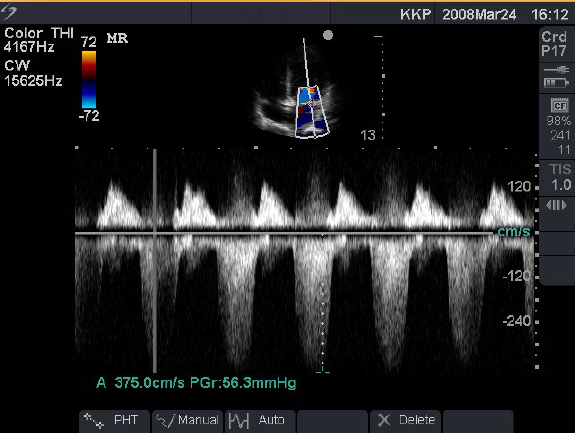
8. Mặt cắt 5 buồng trục dọc tại mỏm tim: Doppler vùng mỏm phổ van động mạch chủ
Tại mặt cắt van 2 lá ngiêng đầu dò xuống thành ngực ta có mặt cắt ngang ĐMC.
Tốc độ tối đa Vpeak 1+0.16cm/s
Chênh áp tối đa Gpeak 4.1 ± 1.1 mmHg
Tốc độ trung bình Vmean 0.68 ± 0.14 cm/s
Chênh áp trung bình Gmean 2.2±0.6 mmHg
Thời gian tổng máu ET 0.3 ± 0.05 ms
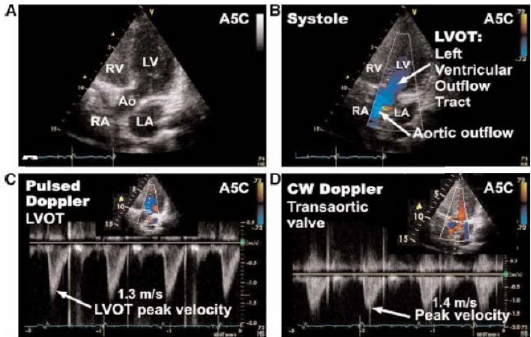
9. Mặt cắt 4 buồng từ mỏm khảo sát van 3 lá
Hở van 3 lá sinh lý gặp 74- 100% ở người lớn
Dòng màu dài 1.8 ± 0.9 cm
Diện tích dòng màu 1.8 + 1.1cm2
Đo đạt giống van 2 lá.
Một số chỉ số bình thường
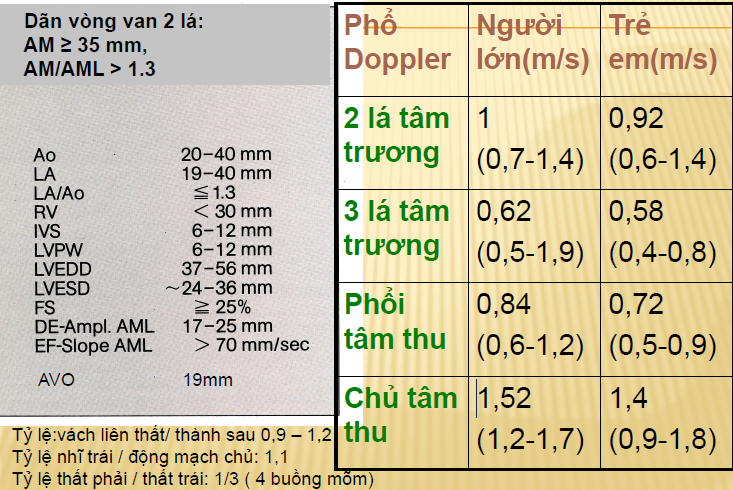
Một số chỉ số bình thường ở người Việt Nam





Thực hành siêu âm tim bình thường ở người lớn
1. Siêm âm TM – 2D
a. M-Mode Ở mặt cắt trục dọc cạnh ức ngang van Động mạch chủ
Đặt thước đo vuông góc với ĐMC và đi ngang qua van ĐMC.
Chỉ cần đo
1. Đường kính động mạch chủ Ao:
2. Đường kính nhĩ trái LA:
Nếu quá 40 mm là có dãn, và chú ý tỷ lệ nhĩ trái / động mạch chủ: ( sắp sĩ ngang bằng nhau không quá 40 mm)
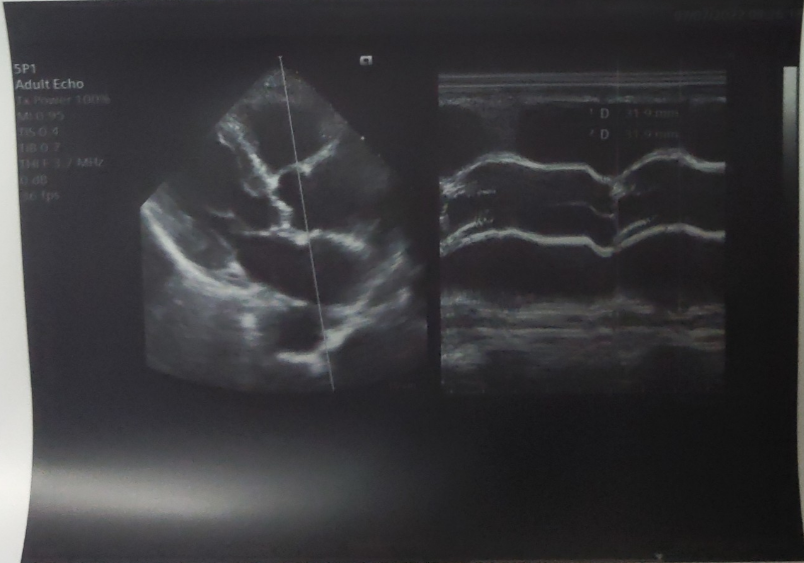
b. Trục dọc cạnh ức ngang thất trái sát mép van 2 lá
Đặt thước đo vuông góc với vách liên thất, ngay sau chỗ mở van 2 lá
Cần quan tâm các chỉ số tâm trương thất trái thôi: IVS sắp sỉ LVPW không quá 11mm, LVD không quá 55 mm ( 5 lần vách liên thất), EF không quá 70%, FS bằng ½ EF
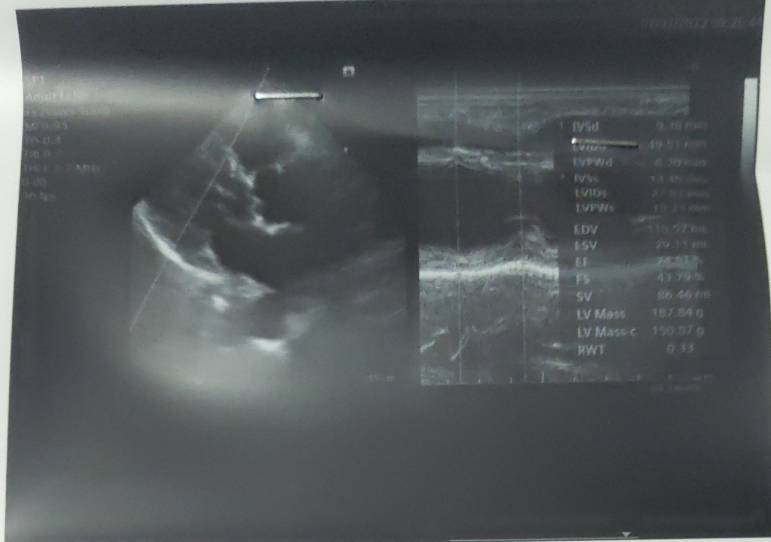
Tham khảo các chỉ số bình thường ở người việt nam
Kích thước vách liên thất thì tâm trương IVSd: 7.7 ± 1.2 mm
Kích thước thất trái cuối tâm trương LVDd: 37-55 mm
Kích thước thành sau thất trái cuối tâm trương LVPWd:7.1 ± 1.1 mm
Kích thước vách liên thất thì tâm thu IVSs: 10.4 ± 1.8 mm
Kích thước thất trái cuối tâm thu LVDs: 24-35 mm
Kích thước thành sau thất trái cuối tâm thu LVPWs: 11.7 ± 1.6 mm
Vách liên thất/ thành sau sắp sĩ bằng nhau: 0.9-1.2
Chức năng tâm thu thất trái ( bằng ½ EF) FS: 34.6 ± 6.3 %
Chức năng tâm trương thất trái EF: 63,2 ± 7.3%
Thể tích nhát bóp SV 40-120 ml
Tỉ lệ 2*LVPW/LVDd(Đánh giá dày thất trái) RTW ≤ 0.45
Note: Các số đo thất trái cần quan tâm ở thì tâm trương
2. Siêu âm doppler màu
a. 2D Doppler trục ngang cạnh ức ngang van động mạch chủ
Nghiêng đầu dò sang trái để thấy Động mạch phổi
Đường kính vòng van Động mạch phổi: 20 ± 2.7 mm
* Để thước dopple xung vào ngay van động mạch phổi, khi đó ta đo được phổ âm đi xuống của ĐMP .
Các thông số cần đo:
1. Thời gian tống máu ET
2. Vận tốc tống máu TVI
3. Thời gian PAT
Note: các thông số này nếu ta vẽ hình theo phổ mạch thì máy tự tính toán
Độ chênh áp lực ngang van: (Khác biệt giữa áp lực thất phải và ĐM phổi)
Công thức Bernouilli giản lược 5P = 4V2
Note: Chỉ cần đo VTI thì máy tự tính ra chênh áp 5P, bình thường phổ ĐMP có hình tam giác ngược.
Các chỉ số máy tính toán ra: Ta chỉ cần vẽ 1 đường quanh chu vi phổ ĐMP là máy tính toán ra, thường ít quan tâm đến thông số tối thiểu
Tốc độ tối đa Vmax: 82.7 ± 14 cm/s
Tốc độ trung bình Vmean: 57.1 ± 10 cm/s
Chênh áp tối đa Gpeak: 2.8 ± 1 mmHg
Chênh áp trung bình Gmean: 1.5 ± 0.6 mmHg
Note: Phổ ĐMP không quá 90 mm/s
* Để thước dopple màu và doppler liên tục vào ngay van động mạch phổi, khi đó ta đánh giá hở van ĐMP
– Dopple màu vào thấy dòng chảy đi về hướng đầu dò (màu đỏ) là hở van ĐMP. Doppler liên tục vào bắt được phổ dương hở van ĐMP.
– Thông thường 100% người trưởng thành 29 ± 7.9 tuổi![]() đều có phổ hở van ĐMP sinh lý, khó ghi tín hiệu đầu tâm trương.
đều có phổ hở van ĐMP sinh lý, khó ghi tín hiệu đầu tâm trương.
Dopple màu: diện tích < 3cm2 , dài < 2.7 cm
a. Dòng qua van 2 lá
Dùng Doppler xung đưa ngang qua van 2 lá: Ta có phổ dương van 2 lá và phổ âm van ĐMC.
Vân tốc tối đa sóng E: Vmax: 77 ± 16 cm/s
E/A ratio > 1
Áp lực tối đa qua van Gpeak max: 2.6 ± 0.8 mmHg
Áp lực trung bình qua van Gmean: 0.8±0.3 mmHg
Hẹp van 2 lá
– Thời gian giảm phân nửa độ chênh áp PHT:
– Diện tích lỗ van 2 lá 2D(SM):
Hở van 2 lá:
Dùng Doppler màu, Doppler liên tục đưa ngang qua van 2 lá: Đánh giá phổ hở van 2 lá, là phổ âm đi xuống
Hở van 2 lá sinh lý gặp 10-70% tăng theo tuổi.
Dòng máu dài 1.57 ± 0.74cm
Diện tích dòng máu 1.52 ± 0.83 cm2
Note: quy tắc con số 2 van 2 lá hở không quá 2 cm2
b. Dòng qua van ĐMC
Tại mặt cắt van 2 lá ngiêng đầu dò xuống thành ngực ta có mặt cắt ngang ĐMC.
Tốc độ tối đa Vmax 1+0.16cm/s
Chênh áp tối đa Gpeak max 4.1 ± 1.1 mmHg
Chênh áp trung bình Gmean 2.2±0.6 mmHg
Độ rộng tại gốc ĐMC: < 40 mm
ĐMC lên:
Thời gian tống máu EDTD 0.3 ± 0.05 ms
c. Dòng qua van 3 lá
Vận tốc tối đa qua van 3 lá Vmax: 28 ± 7 cm/s
Áp lực động mạch phổi thì tâm thu: PAPs: < 30 mmHg
d. Dòng qua Van Động mạch phổi
Vận tốc tối đa qua van Vmax: 82.7 ± 14 cm/s
Chênh áp tối đa qua van Gpreak max: 2.8 ± 1.0 mmHg
Chênh áp trung bình qua van Gmean: 1.5 ± 0.6 mmHg
Hở van ĐMP
Áp lực ĐMP trung bình: PAP mean: 18 mmHg
Áp lực ĐMP tâm trương PADd: 13 mmHg