Phân tích sóng Pulse Oximetry – Máy đo oxy xung
Alberto J. de Armendi and Ranganathan Govindaraj
Câu hỏi
1. Làm thế nào thu được giá trị trên máy đo oxy xung?
2. Nguyên tắc hoạt động?
3. Điểm đẳng tích là gì?
4. Giá trị bình thường của máy đo bão hòa oxy và độ chính xác của nó là bao nhiêu?
5. Các lỗi thường gặp là gì?
6. Dấu hiệu và triệu chứng của hạ oxy máu?
7. Thông tin nào khác bạn có thể thu được từ máy đo oxy xung?
8. Chỉ số tưới máu là gì?
1.
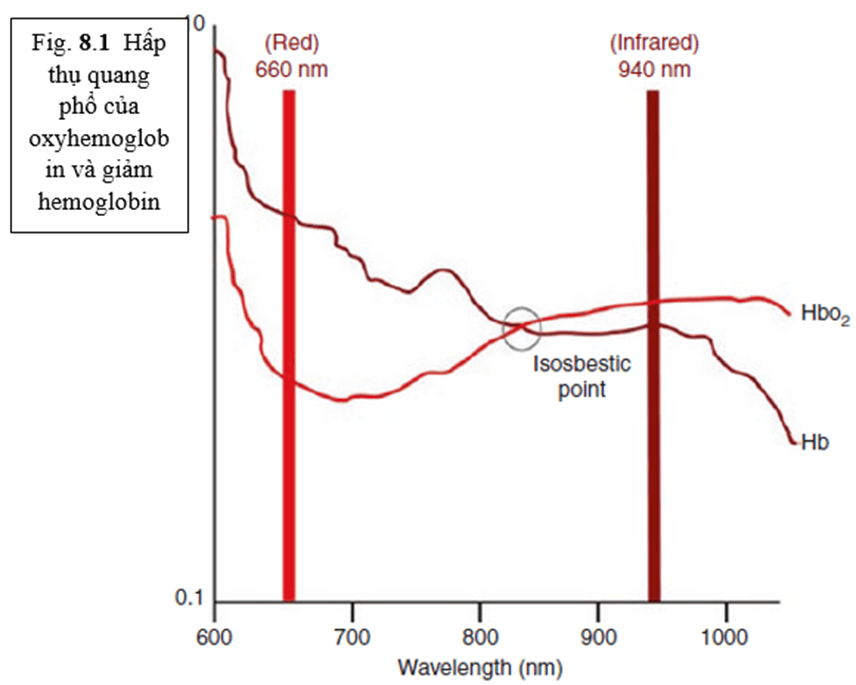
1 cảm biến ở dạng đầu dò được đặt trên đầu ngón tay, ngón chân hoặc dái tai của bệnh nhân. Đầu dó có các diodes phát ra ánh sáng có 2 bước sóng với độ dài khác nhau—660 nm là ánh sáng đỏ có thể nhìn thấy và 940 nm dạng hồng ngoại. hemoglobin oxy hóa cho phép ánh sáng đỏ đi qua và hấp thu ánh sáng hồng ngoại, trong khi hb khử oxy cho phép ánh sáng hồng ngoại đi qua và hấp thụ ánh sáng đỏ. Tỉ số hb oxy hóa/hb khử oxy xác định số lượng ánh sáng đỏ và hồng ngoại hấp thu và được bộ cảm biến gắn vào bộ tách sóng quang. So sánh sự hấp thụ của chúng ở các bước sóng này cho phép máy đo oxy xung tính được độ bão hòa oxy đọc trong thành phần của máu. Bộ vi xử lý hiển thị SpO2, tần số mạch và sự biến thiên thể tích trên màn hình [1].
2.
Máy đo oxy xung làm việc theo nguyên tắc quang phổ hấp thụ giải thích bởi định luật Beer và Lambert. Định luật Beer cho rằng trạng thái hấp thụ bức xạ theo độ dày của dung dịch có nồng độ cho trước gấp đôi độ dày của dung dịch có nồng độ bằng 1 nửa [5]. Định luật Lambert cho rằng mỗi dung dịch có độ dày tương đương sẽ hấp thụ 1 phần bằng nhau của bức xạ đi qua [3].
3.
Điểm đẳng tích là các bước sóng tại đó hấp thụ cả hb oxy hóa và hb khử oxy tương đương bước sóng có độ dài 808 nm, và hấp thụ tại điểm này chỉ phụ thuộc vào nồng độ hb. Các máy đo oxy xung trước kia chỉ sử dụng điểm đẳng tích để bù cho nồng độ hb nhưng các máy mới đây sử dụng các bước sóng với độ dài khác nhau
4.
Máy đo oxy xung chính xác với độ sai số ±2% với giá trị khí máu động mạch. Các giá trị SpO2 tương quan với giá trị PO2 từ 70 tới 100% biến thiên tùy từng cá thể, vị trí kẹp đầu dò (ngón tay với dái tai, xa hay gần so với tim) và ngưỡng biến thiên theo nhà sản xuất đã thử nghiệm ở người khỏe mạnh ở độ cao so với mực nước biển. Giá trị trên 95% được coi là ngưỡng bình thường. Ở người khỏe mạnh, thiếu oxy được định nghĩa khi Sp02 dưới 92% ở mực nước biển khi thở không khí phòng [2].
5. Các lỗi thường gặp [4]:
• Độ mạnh của xung động mạch: bất kỳ yếu tố nào làm giảm xung động mạch có thể làm giảm khả năng thu nhận của cảm biến gồm hạ thân nhiệt, tụt hyết áp và dùng vận mạch
• Chuyển động cơ thể: có thể gây nhiễu như run hoặc bệnh nhân bị parkinson [6].
• Carboxyhemoglobin (CoHb): CO gắn với hem bởi ái lực gấp 250 lần so với oxy, và COHb có cùng phổ hấp thụ ánh sáng 660 nm so với O2Hg dẫn tới sẽ đọc chỉ số Sp02 cao giả tạo.
• Methemoglobin: Methemoglobin hấp thụ ánh sáng đỏ ở bước sóng 660 nm giống với tia hồng ngoại ở bước sóng 940 nm. Bão hòa oxy sẽ ở ngưỡng 85% và thấp giả tạo trong khi Sp02 cao và giả cao trong Sp02 thấp.
• Methylene blue, indigo carmine, và indocyanine green có thể đánh giá thấp SpO2.
• Giao thoa màu: đo oxy xung không bị ảnh hưởng bởi màu da nhưng bị ảnh hưởng bởi sơn móng tay do giảm dẫn truyền ánh sáng.
• Các yếu tố vật lý như đốt điện và giảm dòng máu động mạch như bơm cuff đo huyết áp.
• Xung tĩnh mạch thứ phát sau rò động tĩnh mạch.
6. 1 vài dấu hiệu và triệu chứng thường gặp của hạ oxy máu là:
• Bồn chồn
• Rối loạn ý thức
• Tăng hoặc giảm tần số mạch
• Tăng hoặc giảm tần số thở
• Giảm bão hòa oxy
• Tím tái (dấu hiệu muộn)
7.
Thông tin thu được ngoài thông số bão hòa còn gồm nhịp tim và chỉ số tưới máu nếu áy đo oxy xung có tính năng đặc biệt này. Chỉ số biến thiên thể tích (PVI) là máy tự động đo liên tục thay đổi hô hấp dựa trên biên độ sóng oxy xung [7]. Nó giúp dự đoán đáp ứng dịch ở bệnh nhân thở máy không xâm nhập.
8.
Tỉ số giữa mạch đập và không đập dùng để đo chỉ số tưới máu (PI) ở mô ngoại vi. Vị trí theo dõi tối ưu dựa trên chỉ số PI tương đối cao, PI tăng vọt trong tê ngoài màng cứng khi bắt đầu có giãn mạch ngoại vi xảy ra trước khi bắt đầu quá trình gây tê
References
1. Pulse Oximeter. American Thoracic Society. Patient Information Series. Am J Respir Crit Care Med. 2011;184:1. Online Version: www.thoracic.org. ATS Patient Education Series © 2011 American Thoracic Society. 2013;1–2.
2. Pulse Oximetry Training Manual. Lifebox. WHO surgical safety checklist. Safe surgery saves lives. World Health Organization. Patient safety. A World Alliance for Safer Health Care. ISBN 979 92 4 150113 2. NLM Classification: WO 178. 1–24. http://www.who.int/patientsafety/ safesurgery/en/index.html. http://www.who.int/patientsafety/safesurgery/pulse_oximetry/en/ index.html
3. Fearnley SJ. Pulse oximetry. Update in anaesthesia. http://www.nda.ox.ac.uk/wfsa/html/u05/ u05_003.htm
4. Hill E, Stoneham MD. Practical applications of pulse oximetry. http://www.nda.ox.ac.uk/wfsa/ html/u11/u1104_01.htm
5. Principles of pulse oximetry. http://www.oximeter.org/pulseox/principles.htm
6. Goldman JM, Petterson MT, Kopotic RJ, Barker SJ. Masimo signal extraction pulse oximetry. J Clin Monit Comput. 2000;16:475–83.
7. Cannesson M, Desebbe O, Rosamel P, et al. Pleth variability index to monitor the respiratory variations in the pulse oximeter plethysmographic waveform amplitude and predict fluid responsiveness in the operating theatre. Br J Anaesth. 2008;101(2):200–6.