Phân tích MRI Spine
Gulshan Doulatram
Bệnh nhân nữ 38 tuổi đã mổ ORIF (thủ thuật cố định trong với vết thương hở) xương đùi dưới gây mê toàn thân và tê ngoài màng cứng để giảm đau sau mổ. vào ngày thứ 2 sau mổ, cô phàn nàn đau lưng tăng lên nhiều, tê bì và cảm thấy yếu chân trái. Huyết áp 110/60 mmHg, HR 85, RR 14, T-38.8 C. phẫu thuật viên đề nghị bạn rút catheter ngoài màng cứng. sau đó cô được cho aspirin và tiêm heparin 5000 units dưới da 3 lần/ngày
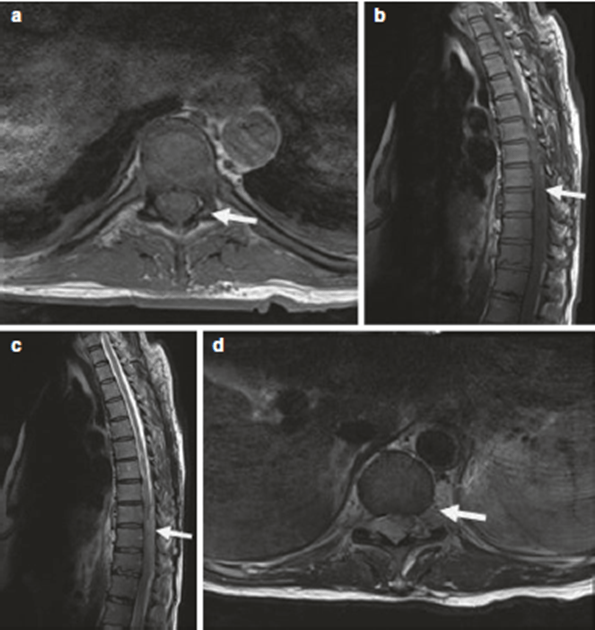
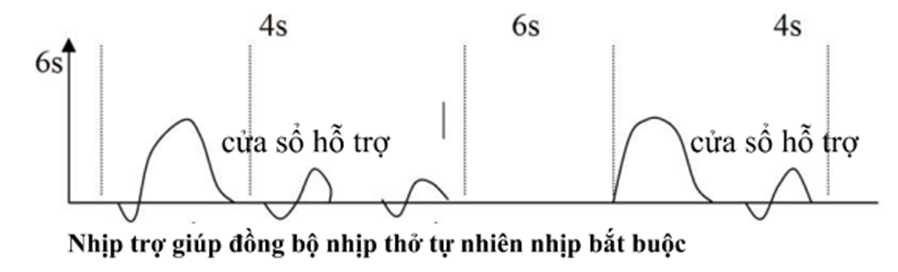
Fig. 51.1 T1 and T2 MR image of the thoracic spine. (a) T1-weighted MR image of the thoracic spine in the axial view. (b) T1-weighted MR image of the thoracic spine in the sagittal view. (c) T2-weighted MR image of the thoracic spine in the sagittal view. (d) T2-weighted MR image of the thoracic spine in the axial view
1. Hình ảnh MRI cho bạn thấy điều gì?
2. Tỷ lệ xuất hiện của tình trạng này?
3. Làm sao phát hiện ra trên lâm sàng?
4. Chẩn đoán phân biệt ở bệnh nhân này?
5. Các yếu tố nguy cơ?
6. Làm sao để dự phòng điều này?
7. Lựa chọn điều trị của bạn?
Trả lời
1. Figure 51.1A và B cho thấy dịch ở trong khoang ngoài màng cứng trong cột sống ngực ở hình ảnh T1-weighted. Figure 51.1C và D cho thấy khối tăng tỷ trọng ở cùng vị trí trong phim T2-weighted. Figure 51.1D cho thấy 1 khối đẩy mạnh ở phía trước của tủy sống (mũi tên trắng). tụ máu ngoài màng cứng có thể xảy ra tự phát hoặc sau tê ngoài màng cứng [1]. Đám rối tĩnh mạch mặt trước bên màng cứng thường là nguồn chính dù phía trước hiếm khi bị xuất huyết. Điều này được hỗ trợ bởi thực tế khối máu tụ xuất hiện từ vài giờ tới sau vài ngày gợi ý máu chảy rỉ rả từ tĩnh mạch. Khối máu tụ thường kéo dài tới vùng đốt sống lưng. Nếu bệnh nhân chống chỉ định chụp MRI, CT tủy cản quang có thể giúp chẩn đoán sớm. Tuy nhiên MRI đặc hiệu hơn trong phát hiện các giai đoạn khác nhau của tụ máu hơn CT và là lựa chọn soos1 để xác định có tụ máu ngoài màng cứng. tụ máu cấp thường giảm tín hiệu T1-weighted và tăng cường độ tín hiệu trên T2-weighted [2].
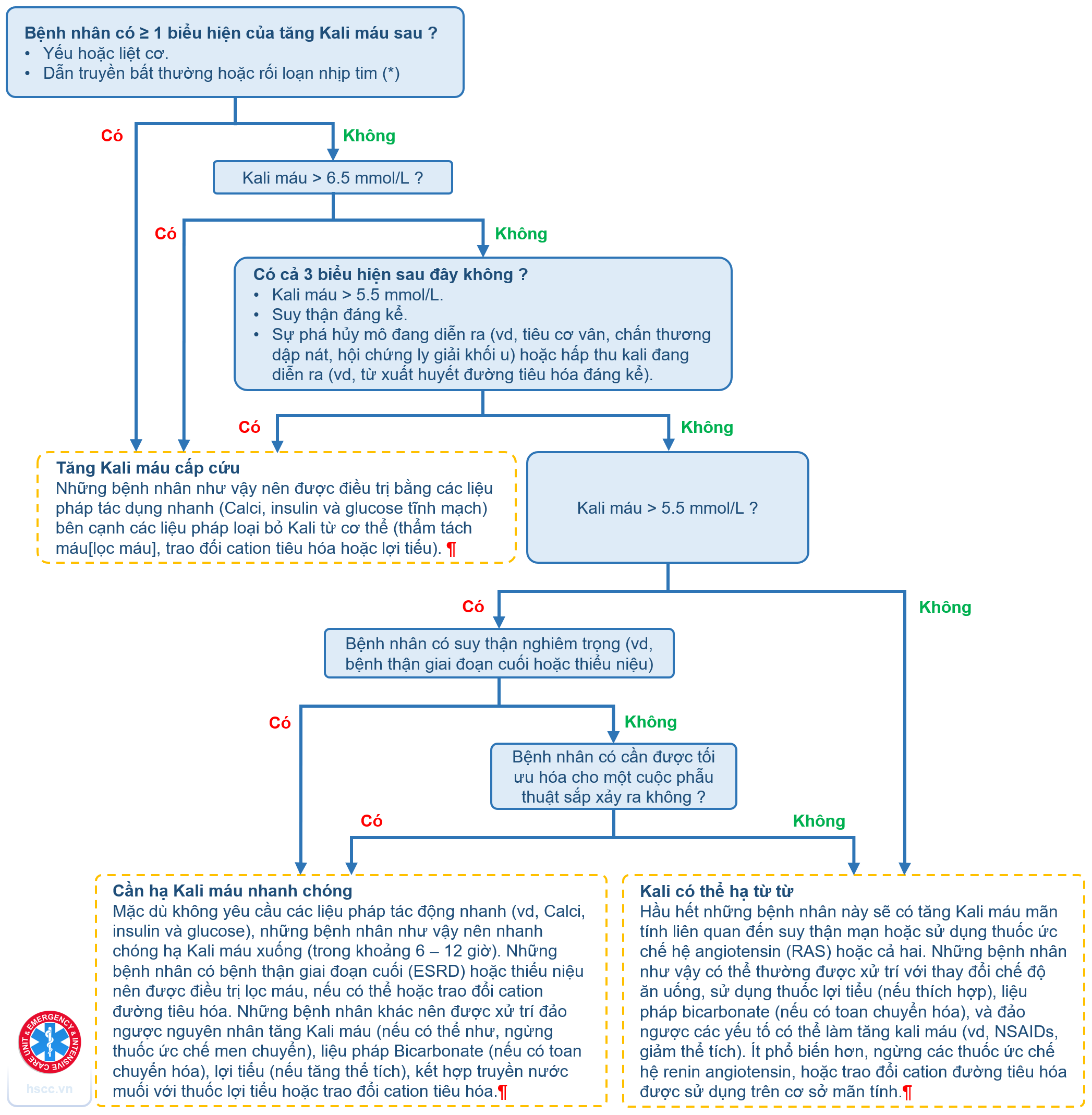
2. Tụ máu ngoài màng cứng sau tê trục thần kinh là biến chứng hiếm gặp. tỷ lệ thực tế chưa rõ nhưng khoảng 1:220,000 sau tê tủy sống và 1:150,000 sau tê ngoài màng cứng [3]. Nguy cơ cao hơn 1:3000 ở bệnh nhân có yếu tố nguy cơ. Béo phì nguy cơ thấp hơn so với bệnh mạch máu. Khoảng 1:430 bệnh nhân chọc catheter ngoài màng cứng sẽ bị nghi ngờ tụ máu ngoài màng cứng và phải chụp để xác định nó [4].
3. Bệnh nhân tụ máu ngoài màng cứng có đau lưng dữ dội không liên quan tư thế, khởi phát cấp kèm theo yếu chi dưới và mất cảm giác. 1 số bệnh nhân có giảm vận động hoặc không có triệu chứng đau lưng [5]. Nếu chèn ép lan rộng có thể gây đại tiểu tiện không tự chủ. Triệu chứng có thể không có hoặc không đáng chú ý khi vẫn còn catheter ngoài màng cứng và truyền thuốc tê tại chỗ. Triệu chứng hiếm khi xuất hiện ngay sau ca mổ mà thường mất 2–3 ngày. Một khi triệu chứng bắt đầu xuất hiện, chúng có thể tiến triển từ đau lưng tới liệt nửa người hoặc thậm chí tứ chi trong vài giờ [6].
4. Chẩn đoán phân biệt trường hợp này gồm áp xe ngoài màng cứng, xuất huyết trong màng cứng, tác dụng phong bế kéo dài, hội chứng sừng trước tủy sống, chèn ép tủy sống do u thoát vị đĩa đệm, hẹp tủy sống nặng lên, viêm rễ thần kinh, chấn thương cột sống và nhồi máu tủy. bệnh nhân này nghi tụ máu ngoài màng cứng vì chống đông dùng ở bệnh nhân đặt catheter ngoài màng cứng và đau lưng xuất hiện kèm dấu hiệu thần kinh khu trú
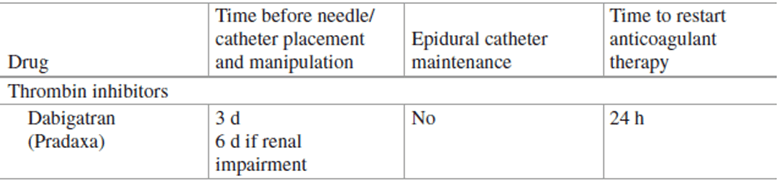
Table 51.1 Thời điểm dùng chống đông trước và sau tê trục thần kinh
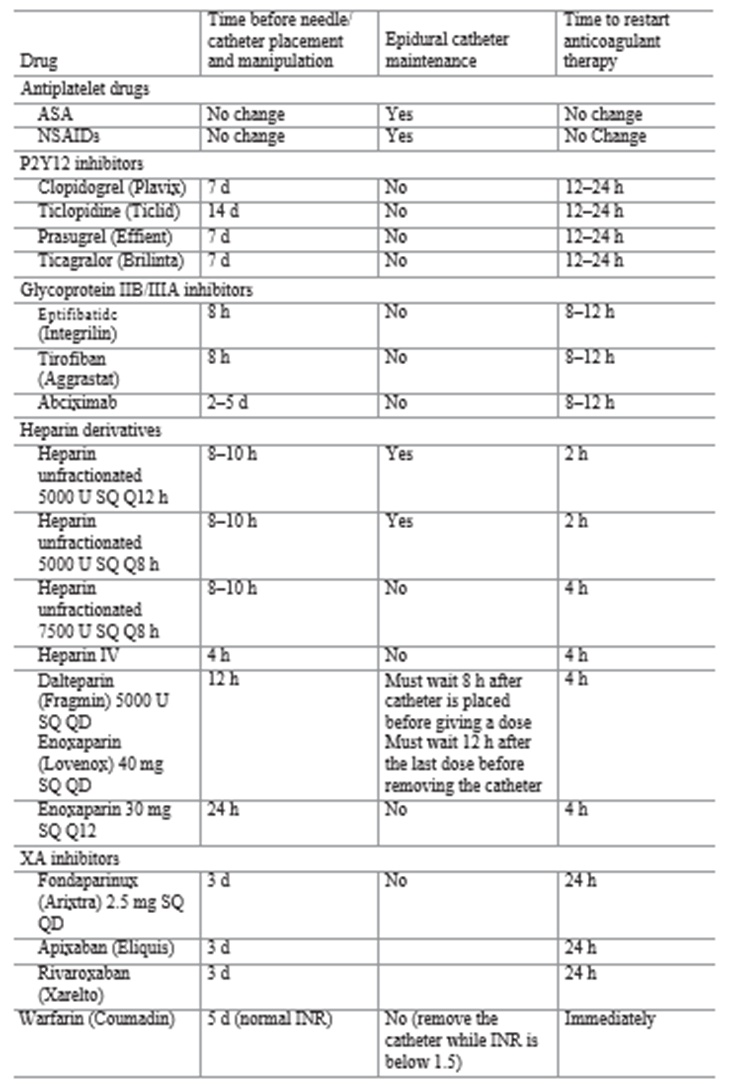
Table 51.1 (continued)
5. Các yếu tố nguy cơ tiến triển tụ máu ngoài màng cứng bao gồm “yếu tố bệnh nhân” và” liên quan phẫu thuật”. “yếu tố bệnh nhân” bao gồm tuổi cao, size của kim, đặt catheter ngoài màng cứng, bệnh nhân chấn thương, giới nữ, bất thường đốt sống, hẹp tủy sống từ trước, rối loạn chức năng cơ quan, rối loạn đông máu, chấn thương do chọc kim cũng như dùng chống đông ở bệnh nhân đặt catheter. Tụ máu ngoài màng cứng vô căn đôi khi có thể xảy ra khi dùng chống đông, tiêu huyết khối, rối loạn thể dịch, giảm tiểu cầu, u hoặc bất thường mạch máu. ‘ Liên quan phẫu thuật” như thời gian mổ kéo dài và trong mổ mất máu nhiều.
6. Guideline của hội tê vùng và giảm đau Mỹ đưa ra vài phương án dự phòng để tránh tụ máu ngoài màng cứng. Đa số từ kinh nghiệm của các chuyên gia tê vùng và chống đông. Họ dựa trên những trường hợp được báo cáo, case lâm sàng. Thời gian để ngưng và khởi động lại chống đông sau tê trục thần kinh tóm tắt trong bảng 51.1. dùng nhiều loại chống đông làm tăng thêm nguy cơ ngay cả khi chỉ dùng aspirin, ức chế chọn lọc serotonin và NSAID [5, 6]. Vài loai chống đông mới hơn trong vài năm gần đây sử dụng đòi hỏi phải hiểu thấu đáo và cách dùng chúng trong tê trục thần kinh. Cần có chiên lược tối ưu về đông máu trong thời gian trước, trong và sau rút catheter ngoài màng cứng. Theo dõi sát tình trạng chống đông, đánh giá tình trạng thần kinh thường xuyên và dùng liều thấp thuốc tê tại chỗ để tránh biến chứng này
7. Điều trị tụ máu ngoài màng cứng là chẩn đoán phải kịp thời, hội chẩn phẫu thuật viên và cắt bỏ lá đốt sống để tránh di chứng thần kinh lâu dài. Tiên lượng tốt nhất để mở lá đốt sống là trong vòng 8h. Xử trí muộn sau 24h thường tiên lượng xấu [7].
References
1. Matsumura A, Namikawa T, Hashimoto R, Okamoto T, Yanagida I, Hoshi M, Noguchi K, Takami M. Clinical management for spontaneous spinal epidural hematoma: diagnosis and treatment. Spine J. 2008;8(3):534–7.
2. Rothfus WE, Chedid MK, Deeb ZL, Abla AA, Maroon JC, Sherman RL. MR imag- ing in the diagnosis of spontaneous spinal epidural hematomas. J Comput Assist Tomogr. 1987;11(5):851–4.
3. Bateman BT, Mhyre JM, Ehrenfeld J, Kheterpal S, Abbey KR, Argalious M, Berman MF, Jacques PS, Levy W, Loeb RG, Paganelli W, Smith KW, Wethington KL, Wax D, Pace NL, Tremper K, Sandberg WS. The risk and outcomes of epidural hematomas after perioperative and obstetric epidural catheterization: a report from the Multicenter Perioperative Outcomes Group Research Consortium. Anesth Analg. 2013;116(6):1380–5.
4. Ehrenfeld JM, Agarwal AK, Henneman JP, Sandberg WS. Estimating the incidence of sus- pected epidural hematoma and the hidden imaging cost of epidural catheterization: a retrospec- tive review of 43,200 cases. Reg Anesth Pain Med. 2013;38(5):409–14.
5. Vandermeulen EP, Van Aken H, Vermylen J. Anticoagulants and spinal-epidural anesthesia. Anesth Analg. 1994;79:1165–77.
6. Horlocker TT, Wedel DJ, Rowlingson JC, Enneking FK, Kopp SL, Benzon HT, Brown DL, Heit JA, Mulroy MF, Rosenquist RW, Tryba M, Yuan CS. Regional anesthesia in the patient receiving antithrombotic or thrombolytic therapy: American Society of Regional Anesthesia and Pain Medicine Evidence-Based Guidelines (Third Edition). Reg Anesth Pain Med. 2010;35(1):64–101.
7. Neal JM, Barrington MJ, Brull R, Hadzic A, Hebl JR, Horlocker TT, Huntoon MA, Kopp SL, Rathmell JP, Watson JC. The second ASRA practice advisory on neurologic complications associated with regional anesthesia and pain medicine: executive summary 2015. Reg Anesth Pain Med. 2015;40(5):401–30.