Cách phân tích sóng Catheter động mạch phổi
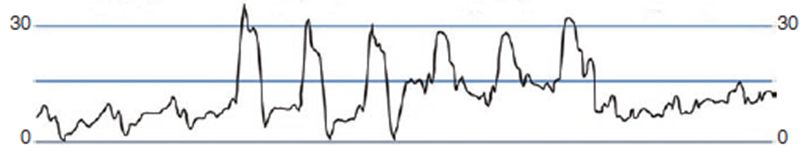
Fig. 2.1 Dạng sóng catheter động mạch phổi bình thường
Teodora Nicolescu
Câu hỏi
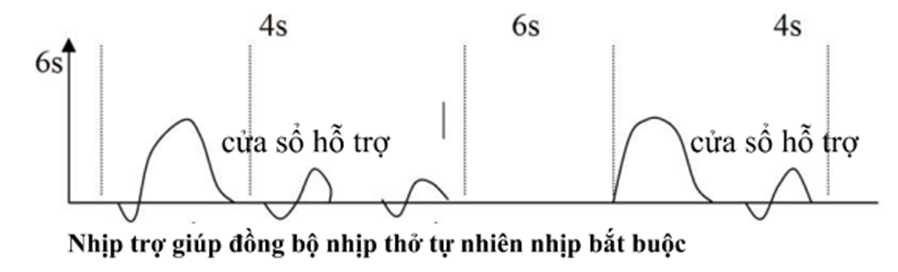
1. Chuỗi dạng sóng bên trên gặp trong khi đặt catheter cho bệnh nhân. Mô tả những gì bạn thấy .
2. Nó cung cấp thông tin gì về PA catheter?
3. Điều chỉnh thông khí ảnh hưởng như nào tới thông tin thu được từ PA catheter?
4. Áp lực động mạch phổi bít (PAOP), còn gọi áp lực mao mạch phổi nêm (PCWP), khác gì với áp lực thất trái cuối thì tâm trương (LVEDP)?
5. Sóng V lớn trên catheter PA có ý nghĩa gì?
6. Làm sao bạn có thể giải thích chính xác bão hòa oxy máu tĩnh mạch trộn?
7. Chỉ định, biến chứng và bằng chứng về sử dụng PAC?
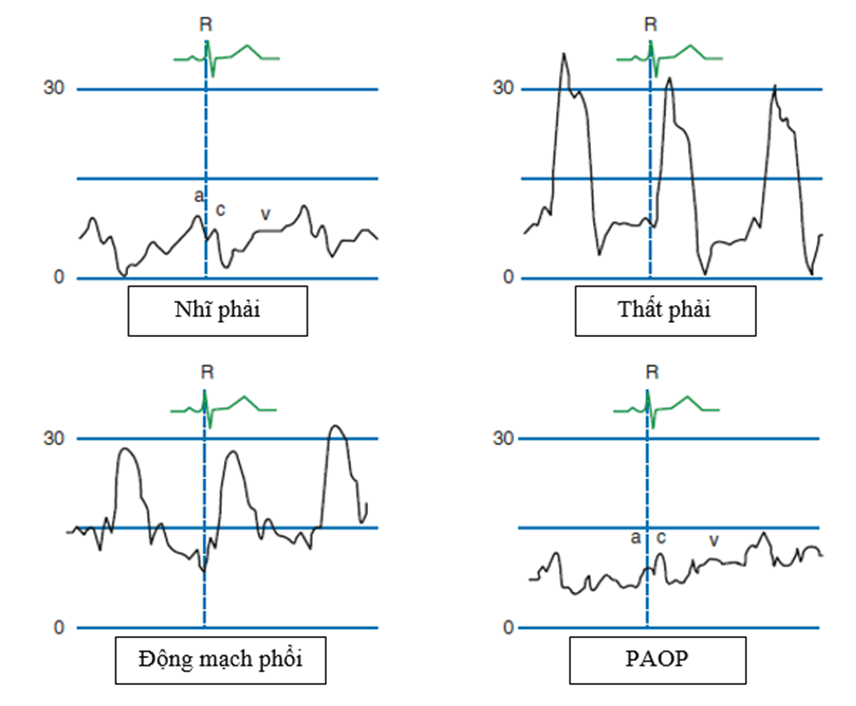 Fig. 2.2 dạng sóng gặp được trong khi PAC
Fig. 2.2 dạng sóng gặp được trong khi PAC1.
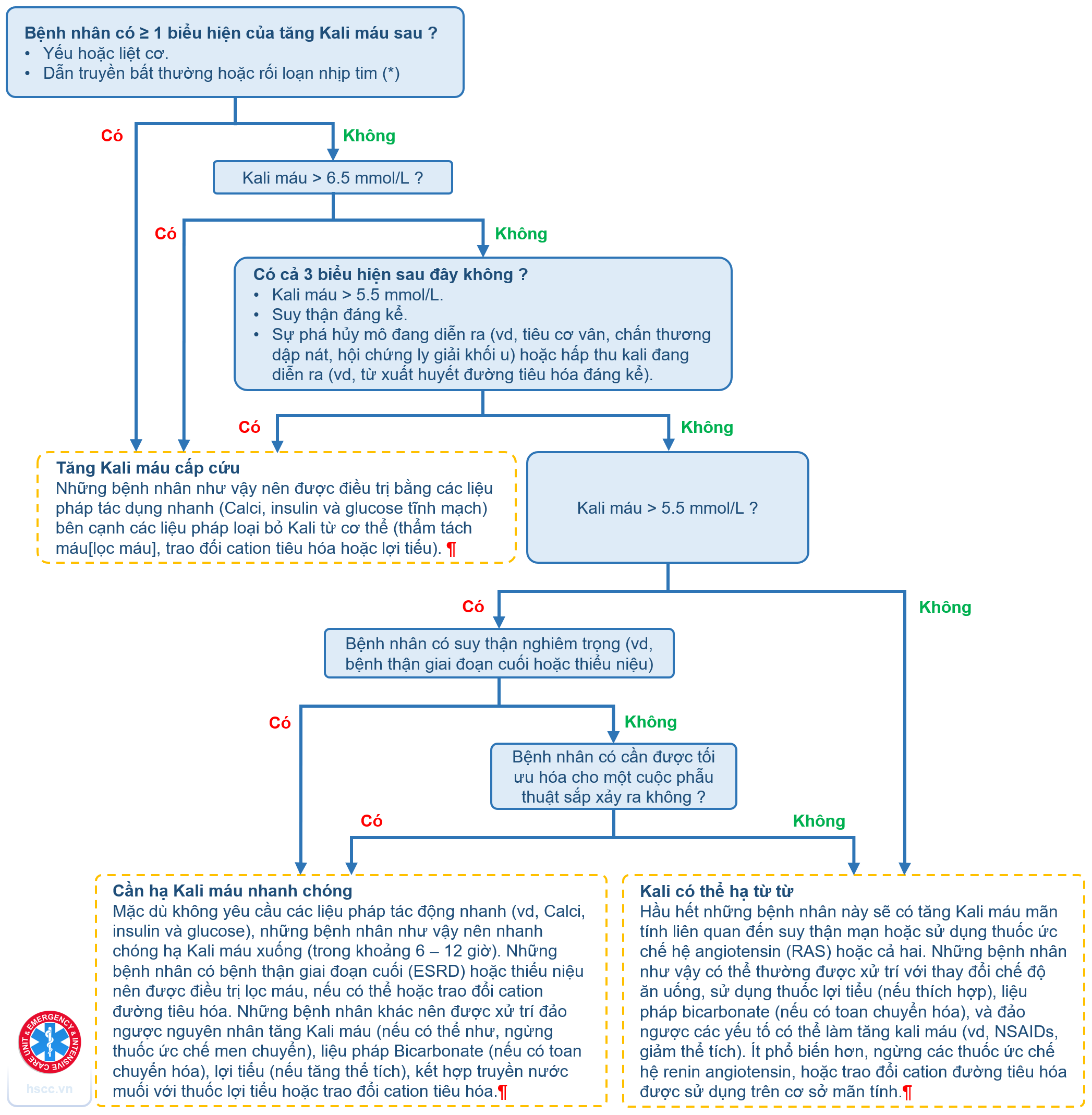
Khi đặt catheter PA, nâng cao sheath khoảng 15–20 cm, bơm bóng lên. Đặt catheter sẽ đi qua (1) nhĩ phải, (2) thất phải, và (3) động mạch phổi, tại đó, nâng nhẹ để đưa vào nhánh động mạch nhỏ, và thu được (4) áp lực động mạch phổi bít.
Áp lực nhĩ phải (0–5 mmHg) sẽ tương tự với CVP thay đổi theo nhịp thở.
Đột nhiên tăng huyết áp tâm thu (giá trị 15–30 mmHg) xác nhận đã đưa catheter vào được thất phải.
Khi đưa được vào động mạch phổi sẽ làm tăng đột ngột huyết áp tâm trương (giá trị 8–15 mmHg) xác nhận đã đưa được vào động mạch phổi
Áp lực mao mạch phổi bít (giá trị 8–12 mmHg) sẽ giảm nhanh khi bóng được bơm và sẽ cho dạng áp lực nhĩ trái với các sóng a, c, và v waves, giống như ở CVP ngoại trừ sóng xuất hiện sau đó
2. PA catheter sẽ ước lượng được áp lực cuối tâm trương thất trái chính xác hơn
Áp lực ở thất phải không tương quan với áp lực đầu xa động mạch phổi tới vị trí bit. Tuy nhiên, điều này không đúng với mối tương quan giữa PAOP, LAP và LVEDP vì chúng có liên quan nhau
Ít nhất về mặt lý thuyết, ở cuối thì tâm trương, không có gradient (chênh lệch) áp suất nào xảy ra, nên đây là thời điểm tốt nhất để đánh giá mối tương quan áp lực.
Giá trị thu được từ PA catheter [2]:
(a) Cung lượng tim (CO)—là giá trị duy nhất đo được (còn lại đều là giá trị tính toán).
Cung lượng tim thu được bằng phương pháp pha loãng nhiệt, nguyên tắc cơ bản là sự khác nhau về nhiệt độ giữa dung dịch lạnh bơm vào và nhiệt độ cơ thể tỷ lệ nghịch với lưu lượng máu phổi (cung lượng tim).
Độ chính xác của phép đo phụ thuộc trực tiếp vào tốc độ bơm, thể tích và nhiệt độ dung dịch
Sau khi có được giá trị trung bình của 3 phép đo, tính các giá trị còn lại từ dữ liệu thu được từ PA catheter.
(b) Chỉ số tim CI (CO/BSA) trong đó CO là cung lượng tim và BSA là diên j tích bề mặt cơ thể
(c) Kháng trở mạch hệ thống và mạch phổi:
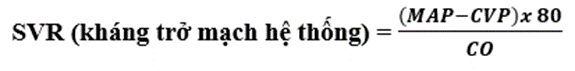
Bình thường: 900–1600 dynes.sec.cm−5
Trong đó MAP là huyết áp trung bình, CVP áp lực tĩnh mach trung tâm, và CO là cung lượng tim..
Trong đó MPA là áp lực động mạch phổi trung bình, LAP áp lực nhĩ trái (PAOP—áp lực động mạch phổi bít), và CO là cung lượng tim.
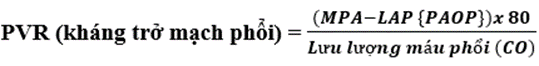
Bình thường: 20–130 dynes.sec.cm−5
(d) Thể tích nhát bóp SV và chỉ số tim SI:
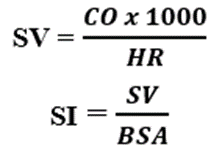
3.
Dữ liệu thu được từ PA catheter có thể không đáng tin do thay đổi theo áp lực trong lồng ngực. Bóng bơm sẽ không bít mao mạch trừ khi nó đặt vào vị trí zone III của phổi (áp lực động mạch> tĩnh mạch> phế nang), ở zone III các mao mạch vẫn có thể mở ra. Đặt vào zone I or II có thể gây tắc dòng máu làm kết quả đọc không chính xác, cho thấy áp lực ở phế nang chứ không phải áp lực mao mạch phổi bít
Do đó, cần nhớ rằng giảm thể tích nội mạch hoặc PEEP, như ví dụ có thể chuyển từ zone III sang zone II (áp lực phế nang vượt quá áp lực động mạch), sẽ ảnh hưởng tới kết quả đọc. Điều này cũng có thể xảy ra trong bất kỳ chế độ thông khí nào làm không đủ thời gian thở ra (bẫy khí hoặc thông khí tỉ lệ nghịch)
Áp lực được đánh giá vào cuối kỳ thở ra để giảm thiểu ảnh hưởng của áp lực màng phổi lên áp lực trong tim
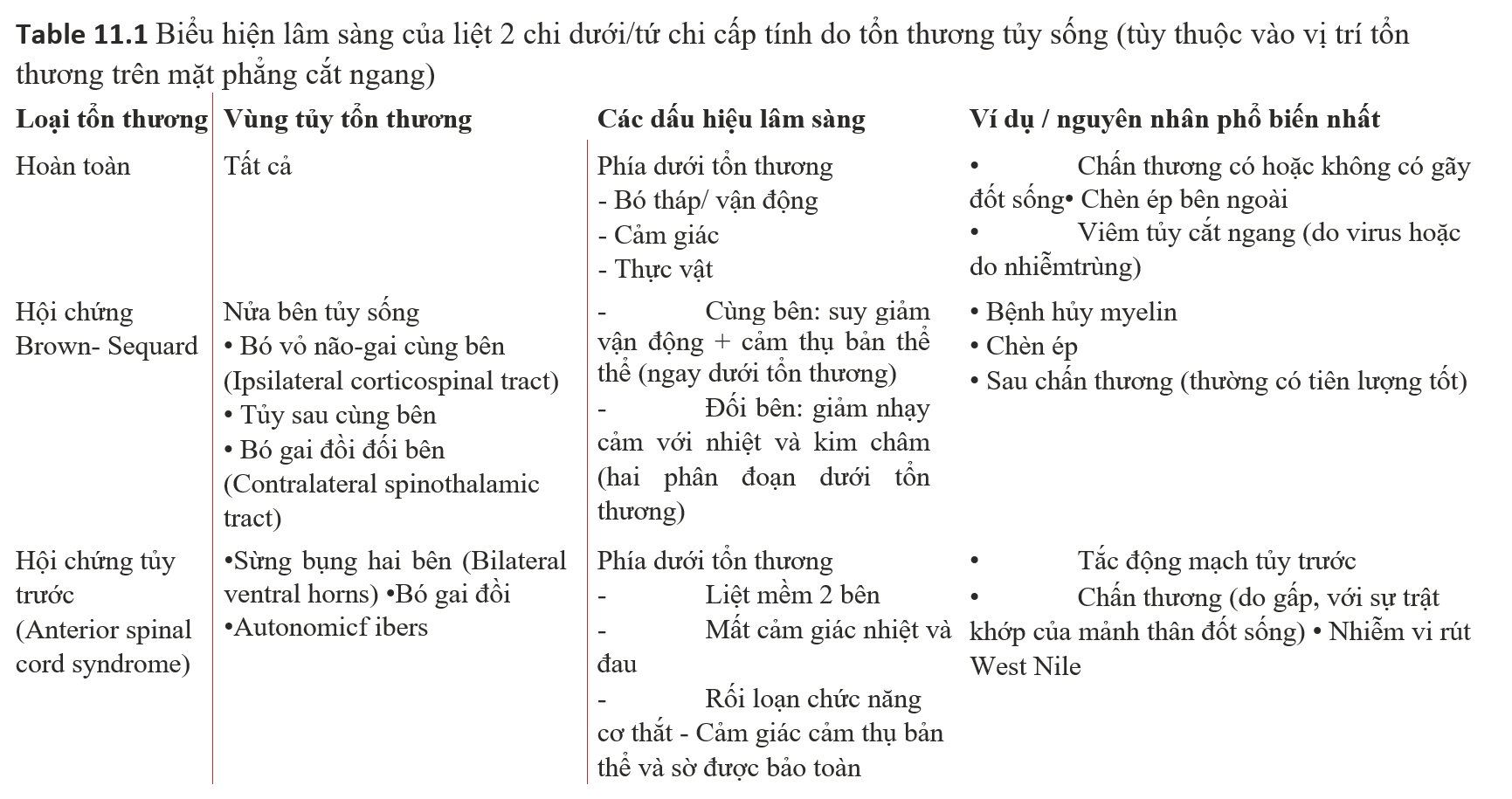
4. Có những trường hợp khi PAOP đánh giá quá cao hoặc quá thấp LVEDP.
Quá cao:
(a) Nhịp nhanh (rút ngắn thời gian đổ đầy tâm trương). Ở tần số trên 115/min, áp lực động mạch phổi cuối kì tâm trương (PAEDP) lớn hơn PAOP.
(b) Tăng kháng trở mạch phổi (sepsis, bệnh phổi, tắc hồi lưu tĩnh mạch)
(c) Hẹp 2 lá, u nhầy nhĩ myxoma
(d) Tăng áp lực trong lồng ngực (u trung thất).
(e) Những trường hợp có sóng v lớn (sóng v lớn che lấp sóng mao mạch phổi bít cho thấy nguy có vỡ động mạch phổi – nguy cơ thực sự). Dạng sóng PA bình thường có sóng động mạch với dạng dốc lên, dốc xuống và khuyết dội đôi (dicrotic notch) liên quan tới đóng van động mạch phổi. Trong khi đỉnh của sóng tâm thu trên PA tương ứng với sóng T trên ECG, ngược lại, sóng v lớn xảy ra sau sóng T trên ECG. Sóng v lớn trên PAC gặp trong hở van 2 lá, VSD và CHF
Quá thấp:
(a) Hở van động mạch chủ
(b) Áp lực đổ đầy thất trái và LVEDP không tuân theo quy luật đường cong, do đó thay đổi LVEDV sẽ làm thay đổi LVEDP dựa theo vị trí trên đường cong. Lưu ý, độ giãn nở tâm thất ảnh hưởng bởi thuốc vận mạch và beta blocker.
(c) Thuyên tắc phổi.
(d) RBBB (làm chậm thời gian tâm thu thất phải).
(e) Phù phổi
5.
Sóng v lớn gặp trong (1) thiếu máu cục bộ cơ tim, (2) hở van 2 lá, (3) giảm giãn nở tâm nhĩ, (4) or tăng SVR. PAOP tâm trương xấp xỉ LVEDP khi có sóng v lớn xuất hiện
6.
PACs sợi quang có thể dùng đo bão hòa oxy máu tĩnh mạch trộn (SvO2). Bão hòa oxy máu tĩnh mạch trộn là % oxy gắn hb trở về phía bên phải của tim. Nó phản ánh lượng oxy còn lại sau khi mô đã lấy lượng oxy cần dùng. Bình thường SvO2 khoảng 60–80% xê dịch khoảng 10% [3].
SvO2 thấp có thể do các nguyên nhân sau:
• Giảm lượng oxy cấp vào
– Cung lượng tim thấp
– Giảm bão hòa oxy máu động mạch (SaO2)
– Giảm nồng độ hb máu
• Tăng tiêu thụ oxy
– Tăng thân nhiệt
– Dùng giãn cơ trong gây mê
SvO2 cao do nguyên nhân dưới đây:
• Tăng cung cấp O2 (FiO2 cao)
• Giảm nhu cầu dùng O2 (hạ thân nhiệt, dùng giãn cơ)
• Trạng thái cần oxy cao (sepsis, bệnh gan)
Những thay đổi về SvO2 sẽ đến sớm hơn thay đổi về huyết động. Một chỉ số đại diện cho SvO2 là SvcO2 (thường là trên 70%) lấy được từ tĩnh mạch cảnh trong hoặc dưới đòn dùng để xác định trạng thái thay đổi sử dụng oxy của bệnh nhân. Tăng sử dụng oxy (tách oxy khỏi hb) là cách mô đáp ứng khi lượng oxy tới mô giảm [4].
Quan trọng là phải lưu ý SvO2 bình thường không luôn có nghĩa là phản ánh sự oxy hóa đầy đủ. Trong trường hợp ngộ độc carbon monoxide và sepsis, SvO2 có thể bình thường hoặc cao dù cơ quan đích đang thiếu oxy.
Độ chính xác của SvO2 bị ảnh hưởng bởi cường độ ánh sáng ở cuối catheter. Có thể bị ảnh hưởng bởi nhiều yếu tố như sự di chuyển của catheter, tắc hoặc máu cục. Chỉ số báo chất lượng tín hiệu được hiển thị liên tục trên monitor nên dựa vào đó để đánh giá độ chính xác của phép đo [5].
7. Chỉ định PAC bao gồm:
Vấn đề tim mạch—bệnh van tim, điều trị thiếu máu cục bộ cơ tim, bằng chứng của suy tim
Bù dịch trong shock, sepsis, bỏng cấp xử trí tăng áp động mạch phổi
Vấn đề sản khoa— nhau bong non
Chống chỉ định gồm LBBB (khi đặt vào sẽ kích thích xuất hiện block AV 3) và 1 số loạn nhịp như WPW or Epstein’s do có thể gây xuất hiện loạn nhịp nhanh
Bằng chứng, kết cục: Theo nghiên cứu của UK National Health Service PAC-Man (PAC ở bệnh nhân ICU)—không có sự khác biệt về tỷ lệ tử vong tại viện ở nhóm có hoặc không đặt PAC.
ESCAPE (nghiên cứu đánh giá PAC trên bệnh nhân CHF) —không có sự khác biệt về tỷ lệ tử vong hay thời gian nằm viện giữa 2 nhóm sài hay không sài PAC
Biến chứng: khoảng 10% theo nghiên cứu PAC-Man và 5% ở nghiên cứu ESCAPE. Việc lưu trên 48h sẽ có biến chứng loạn nhịp, cục máu đông hoặc nhiễm khuẩn, hiếm hơn là vỡ động mạch phổi [6].
Chốt lại:
Nên thận trọng khi phân tích dữ liệu thu được từ PA catheter. Ngoài những lỗi lưu ý bên trên, còn 1 vài cạm bẫy liên quan tới phân tích nhầm huyết động như:
1. Điều chỉnh SVR theo trọng lượng cơ thể hoặc sử dụng RAP để tính toán (e.g., septic shock các giường mao mạch bị “bỏ qua” ưu tiên tăng kháng trở động mạch nhưng không tăng trương lực).
2. Đánh giá cẩn thận sức co bóp (chỉ số co bóp của 2 thất) để tránh đánh giá thấp chỉ số co bóp (khi PAOP khác LVEDP)
References
1. Jean Louis Vincent A. Clinical review: update on hemodynamic monitoring – a consensus of 16. Crit Care. 2011;15(4):229.
2. Marik PE. Obituary: pulmonary artery catheters from 1970 to 2013. Ann Intensive Care. 2013;3:38.
3. Journois D, Safran D. Continuous monitoring of mixed oxygen saturation. Ann Fr Anesth Reanim. 1993;12(4):393–408.
4. Raper R, Sibbald WJ. Misled by the wedge? The Swan Ganz catheter and left ventricular pre- load. Chest. 1986;89:427.
5. Tuman KJ, Caroll GC. Pitfalls in interpretation of pulmonary artery catheter data. J Cardiothorac Anesth. 1989;3(5):625–41.
6. Hadian M, Pinsky MR. Evidence based review of the use of pulmonary artery catheter: impact data and complications. Crit Care. 2006;10(Suppl 3):S8.