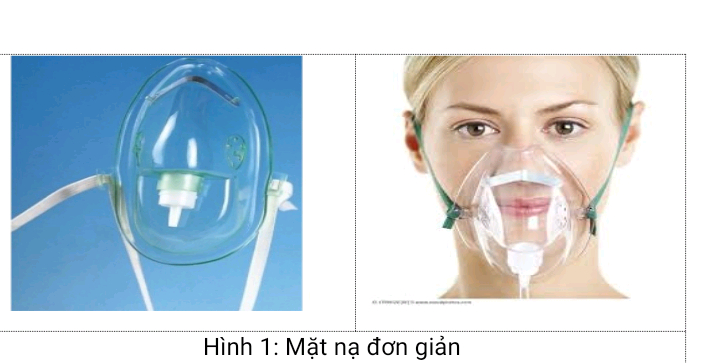
Ngộ Độc Cholinergic
THEODORE FAGRELIUS, M
Ngộ độc cholinergic gây ra bởi việc quá tải chất dẫn truyền thần kinh acetylcholine (ACh), dẫn đến kích thích quá mức các thụ thể muscarinic và nicotinic. Hội chứng này có thể gây ra bởi các chất ức chế acetylcholinesterase (ví dụ, các loại thuốc như neostigmine, rivastigmine, và physostigmine; các loại thuốc trừ sâu; khí gas độc thần kinh), các tác nhân muscarinic (ví dụ, bethanechol, pilocarpine, và nấm), và các tác nhân nicotinic (ví dụ, nicotine). Phospho hữu cơ
(Organophosphate = OP) và carbamate có trong các loại thuốc trừ sâu có thể gây nên hội chứng ngộ độc cholinergic. Carbamate là một hợp chất hóa học hiện diện trong nhiều dược phẩm ức chế men acetylcholinesterase.
Hội chứng ngộ độc cholinergic bao gồm nhiều nguyên nhân, nhưng thường gặp nhất trong bối cảnh ngộ độc thuốc trừ sâu (OPs hoặc carbamates).
Biểu hiện ban đầu của bệnh nhân ngộ độc cholinergic có thể thay đổi nhiều phụ thuộc vào mức độ ngộ độc của từng cá nhân, đường hấp thụ, phân bố mô mỡ, và quá trình chuyển hóa của thuốc. Chẩn đoán dựa chủ yếu vào lâm sàng, trong đó khai thác tiền sử phơi nhiễm hoặc uống phải chất độc là rất quan trọng (ví dụ, trường hợp ngộ độc này là do cố tình hay vô ý? có phơi nhiễm với thuốc trừ sâu hay không? khí gas độc thần kinh?).
Quá trình ức chế men acetylcholinesterase làm tăng lượng ACh gắn vào synap tại vị trí các receptor cholinergic muscarinic và nicotinic ở trung ương và ngoại biên . Có cả receptor muscarinic và nicotinic ở trong não bộ và do đó gây ra những dấu hiệu và triệu chứng: ức chế hô hấp, lơ lơ, co giật và hôn mê. Ở ngoại biên, các receptor muscarinic phân bố tại các cơ quan đích của hệ thần kinh giao cảm. Việc kích thích sẽ gây ra nhịp chậm, vã mồ hôi, co đồng tử, tăng nhu động ruột, đau bụng, tăng tiết dịch phế quản, thở rít, tăng tiết nước bọt, tiểu tiện không tự chủ và co giật. Kích thích các receptor nicotinic tại hạch tự động (autonomic ganglia) hoạt hóa cả hệ thần kinh giao cảm và phó giao cảm, với những đáp ứng không dự đoán được, thường gây ra rung giật cơ, co thắt cơ, run, tăng huyết áp và giãn đồng tử. Kích thích quá mức thường có thể gây nên tình trạng block khử cực, như trong trường hợp của succinylcholine, dẫn đến tình trạng yếu, liêt cơ. Do đó, ban đầu nhịp nhanh và tăng huyết áp có thể được theo sau bởi nhịp chậm và block tim, và rung giật có có thể được theo sau bởi tình trạng yếu liệt. Kết hợp với tình trạng tăng tiết và co thắt phế quản, yếu cơ hô hấp sẽ đưa đến tử vong do suy hô hấp.
Việc điều trị tập trung vào bảo vệ đường thở thật tốt, sử dụng thoải mái (liberal) atropin để kiểm soát tình trạng tăng tiết dịch đường thở, khử độc (decontamination) và, trong trường hợp ngộ độc OP, dùng sớm thuốc giải độc paralidoxime (2-PAM), sẽ giúp tái hoạt các men cholinesterase.
Nhận biết nhanh tình trạng ngộ độc và can thiệp sớm thường giúp hồi phục bệnh hoàn toàn. Điều trị nên hướng đến kiểm soát dịch tiết và tình trạng hô hấp. Atropine nên được dùng đường tĩnh mạch với liều 2 đến 5 mg (liều trẻ em 0.05 mg/kg ) mỗi 3 đến 5 phút, với điểm dừng (end-point)là khi đã kiểm soát được tình trạng tiết dịch đường hô hấp. Tắc nghẽn đường thở trên do nôn nửa và dịch tiết có thể xảy ra, và co thắt phế quản và yếu cơ có thể đưa đến suy hô hấp nhanh chóng, do đó, đặt nội khí quản sớm là rất quan trọng. Không sử dụng succinylcholine để đặt nội khí quản RSI (rapid sequence intubation) ở những trường hợp ngộ độc OP vì sẽ làm nặng thêm tình trạng ức chế men cholinesterase. Sử dụng các tác nhân chống khử cực thay thế. Nhịp nhanh không phải là chống chỉ định với atropine và nó sẽ xuất hiện nếu dùng atropine. Nếu nhịp nhanh đáng kể, tốc độ dùng atropine có thể chậm lại.
Ngộ độc nhẹ có thể được giải quyết chỉ với 1 đến 2 mg atropine , và ngộ độc nặng có thể sẽ phải cần > 1000mg. Liều lớn atropine có thể dấn đến ngộ độc kháng muscarinic hệ TKTW (antimuscarinic CNS toxicity) và nếu có xảy ra, glycopyrrolate (1 đến 2 mg; liều tre em 0.025 mg/kg) có thể được sử dụng để thay thế atropine.
Khử đôc (Decontamination), khi có thể, là một trong những vấn đề quan trọng trong điều trị. Áo quần bị vấy chất độc nên được cởi bỏ ngay lập tức, và khu vực cơ thể phơi nhiễm với chất độc phải được rửa sạch ngay lập tức. Khử độc ruột, thông qua súc ruột hoặc than hoạt (dưới 1h từ khi uống chất độc, 1 g/kg lên đến liều tối đa 50g ), là biện pháp điều trị bổ sung trong những trường hợp thích hợp, mặc dù cả hai đều không được khuyến cáo chính thống.
2-PAM là thuốc giải độc cho ngộ độc thuốc trừ sâu OP và nên được dung sớm khi có nghi ngờ. Mặc dù hiệu quả của nó có thể thay đổi tùy thuộc vào cấu trúc của hợp chất OP, nó nên được cho dùng ở tất cả những bệnh nhân ngộ độc OP. Nó hoạt động dựa trên việc tăng tốc độ tái tạo AChE bằng cách tách OP ra. Chúng ta thường nghĩ rằng
2-PAM không hiệu quả nếu được cho sau 24h vì khái niệm “tuổi” của AChE . Mặc dù vậy, thuốc trừ sâu OP được tìm thấy trong máu hàng tuần sau phơi nhiễm vì đặc tính phân bố vào mô mỡ của nó. Do đó, việc dùng 2-PAM trễ vẫn có thể có lợi ích. Liều người lớn 1 đến 2 g đường tĩnh mạch trong 15 – 30 phút, sau đó truyền tĩnh mạch 500 mg/h. Liều trẻ em bao gồm liều tải chứa 25-50 mg/kg, sau đó là truyền tĩnh mạch
10-20 mg/kg/giờ. 2-PAM không chỉ định cho ngộ độc carbamate (thường nhẹ và tự giới hạn), vì carbamate gắn vào acetylcholinesterase một cách có thể đảo ngược, do đó 2-PAM là không cần thiết. Ở những trường hợp ngộ độc thuốc trừ sâu không rõ tác nhân và biểu hiện triệu chứng cholinergic, 2-PAM nên được sử dụng trước khi xác định được chính xác tác nhân gây độc. Vì tốc độ tái tạo thực sự của cholinesterase chỉ khoảng 1% một ngày và với đặc tính phân bố vào mỡ của chất độc, có thể mất hàng tháng để các triệu chứng biến mất nếu cholinesterase không được tái tạo bởi 2-PAM
ĐIỂM QUAN TRỌNG
- 1. Mẹo ghi nhớ cho quá liều cholinergic là “ SLUDGE và Triple Bs”: salivation (tiết nước bọt), lacrimation (chảy nước mắt), urination (tiểu tiện), defecation (đại tiện), GI hypermotility (tăng nhu động đường tiêu hóa), emesis (nôn), bronchorrhea (dịch phế quản), bronchospasm (co thắt phế quản) and bradycardia (nhịp chậm).
- 2. Điều trị ban đầu với 2 mg atropine và 2 mg 2-PAM.
- 3. Test giá trị cholinesterase không giúp ích gì trong công tác chẩn đoán ngộ độc OP tại khoa cấp cứu. Có một sự biến động lớn về giá trị ở cả những người có bệnh và không có bệnh.
- 4. Ngộ độc carbamate ít nghiêm trọng hơn ngộ độc OP và triệu chứng TKTW ít gặp, vì không giống như OP, các thuốc này không đi qua hàng rào máu não và do đó chỉ gây ức chế cholinesterase thoáng qua.
- 5. Đến 40% bệnh nhân ngộ độc OP sẽ có biểu hiện thần kinh trong vòng vài ngày đến vài tuần sau phơi nhiễm: yếu cơ, giảm phản xạ gân sâu, bệnh lý đa thần kinh, bất thương các dây thần kinh sọ và yếu cơ hô hấp.