
BYT Hướng dẫn chẩn đoán và xử trí đột quỵ não 2020

PHẦN I : ĐẠI CƯƠNG VỀ ĐỘT QUỴ NÃO
Đột quỵ não (thường gọi là đột quỵ hay tai biến mạch não) có hai thể lâm sàng chính: đột quỵ thiếu máu não cục bộ cấp tỉnh được đặc trưng bởi sự mất lưu thông máu đột ngột đến một khu vực của não do tắc nghẽn mạch bởi huyết khối hoặc cục tắc ở động mạch não, dẫn đến mất chức năng thần kinh tương ứng. Đột quỵ thiếu máu não hay còn gọi là nhồi máu não (NMN) phổ biến hơn đột quỵ xuất huyết não (XHN) mà nguyên nhân là do nứt vỡ các động mạch trong não.
Gần 800.000 người bị đột quỵ mỗi năm tại Hoa Kỳ, trong đó 82% – 92% là ĐQTMN. Đột quỵ là một trong 5 nguyên nhân hàng đầu gây tử vong và tàn tật ở người trưởng thành, chi phí hàng năm là hơn 72 tỷ đô la [1].
Trong đột quỵ xuất huyết não, máu chảy trực tiếp vào nhu mô não. Cơ chế thường là rò rỉ từ các động mạch nội sọ nhỏ bị tổn thương do tăng huyết áp mãn tính. Các thuật ngữ xuất huyết nội sọ và đột quỵ xuất huyết được sử dụng thay thế cho nhau trong những phần trình bày dưới đây và tách biệt với xuất huyết chuyển dạng trong đột quỵ thiếu máu cục bộ.
Đột quỵ xuất huyết não ít phổ biến hơn đột quỵ do thiếu máu não. Các thống kê dịch tễ học cho biết chỉ có 8-18% đột quỵ là xuất huyết [2]. Tuy nhiên, đột quỵ xuất huyết có tỷ lệ tử vong cao hơn đột quỵ do thiếu máu não [1].
Bệnh nhân bị XHN có thể có dấu hiệu thần kinh khu trú tương tự như NMN nhưng có xu hướng trầm trọng hơn. Bệnh nhân bị chảy máu nội sọ thường có dấu hiệu đau đầu, rối loạn tâm thần, co giật, buồn nôn và nôn, và/hoặc tăng huyết áp rõ rệt.
Nhồi máu não và xuất huyết não khó có thể phân biệt được nếu như chỉ căn cứ vào các dấu hiệu và triệu chứng lâm sàng, vì vậy, cần chụp cắt lớp vi tính (CT) hoặc chụp cộng hưởng từ (MRI) não mà hiện nay là bắt buộc.
Mục tiêu xử trí NMN là hoàn thành những tiêu chí sau trong khoảng thời gian thường không quá 60 phút kể từ khi tiếp cận người bệnh: 1) đánh giá và đảm bảo an toàn đường thở, chức năng hô hấp và tuần hoàn của người bệnh; 2) hoàn thành những nhận định ban đầu và đánh giá bệnh nhân, chỉ định, tiến hành và lấy kết quả xét nghiệm cận lâm sàng, chẩn đoán hình ảnh và 3) bắt đầu điều trị tái tưới máu sau khi nghiên cứu đầy đủ chỉ định và chống chỉ định. Quyết định xử trí cấp cứu đột quỵ thiếu máu não cấp tính căn cứ vào những điểm sau: 1) xác định sự cần thiết phải khai thông đường thở; 2) kiểm soát huyết áp tối ưu và 3) xác định các phương pháp điều trị tái tưới máu tối ưu (tiêu sợi huyết đường tĩnh mạch với rt-PA (alteplase) hoặc lấy huyết khối theo đường động mạch). Các biện pháp chính trong điều trị NMN gồm: 1) điều trị tiêu sợi huyết; 2) dùng thuốc chống kết tập tiểu cầu và 3) lấy huyết khối bằng dụng cụ trong lòng mạch. Điều trị các tình trạng phối hợp gồm hạ sốt, điều chỉnh huyết áp phù hợp, điều chỉnh oxy máu, điều chỉnh đường máu, xử trí các rối loạn nhịp tim và xử trí thiếu máu cơ tim.
Việc điều trị và theo dõi bệnh nhân XHN phụ thuộc vào nguyên nhân và mức độ chảy máu. Hỗ trợ chức năng sống cơ bản, cũng như kiểm soát chảy máu, co giật, huyết áp (HA) và áp lực nội sọ là rất quan trọng. Các loại thuốc được sử dụng bao gồm: thuốc chống co giật (để ngăn ngừa tái phát cơn động kinh), thuốc chống tăng huyết áp (để giảm HA và các yếu tố nguy cơ khác của bệnh tim), thuốc lợi tiểu thẩm thấu (để giảm áp lực nội sọ trong khoang dưới nhện).
Một phương pháp điều trị tiềm năng trong XHN là phẫu thuật lấy khối máu tụ. Tuy nhiên, vai trò của điều trị phẫu thuật đối với xuất huyết nội sọ trên lều (supratentorial intracranial hemorrhage) vẫn còn đang tranh luận. Điều trị nội mạch gây thuyên tắc bằng coil ngày càng được sử dụng rất thành công, mặc dù vẫn còn nhiều tranh cãi về kết quả cuối cùng.
Dự phòng NMN gồm các biện pháp: dùng thuốc chống ngưng tập tiểu cầu, dùng thuốc Statin, tập thể dục và những can thiệp lối sống như cai thuốc lá, giảm uống rượu.
Dự phòng tiên phát XHN bao gồm các biện pháp: điều trị tăng huyết áp, ngừng hút thuốc lá, chế độ ăn ít chất béo, ăn giảm muối, tăng cường chế độ ăn giàu kali để giảm huyết áp có tác dụng dự phòng, hạn chế rượu, bia và tập thể dục là các biện pháp không dùng thuốc được khuyến cáo mạnh mẽ hiện nay.
Phần II: NHỒI MÁU NÃO
Chương 1: TỔNG QUAN
I. PHÂN LOẠI
Đột quỵ thiếu máu não cục bộ cấp tính (acute ischemic stroke) hay còn gọi là nhồi máu não là tình trạng dòng máu đột ngột không lưu thông đến một khu vực của não làm mất chức năng thần kinh tương ứng (hình 1).
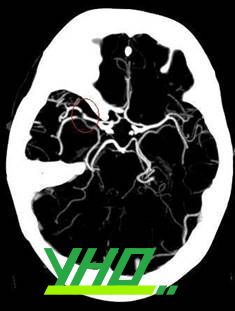 Hình 1- Hình ảnh chụp cắt lớp vi tính cho thấy huyết khối gây hẹp tắc tại động mạch não giữa đoạn M1-2 (vòng tròn màu đỏ [71])
Hình 1- Hình ảnh chụp cắt lớp vi tính cho thấy huyết khối gây hẹp tắc tại động mạch não giữa đoạn M1-2 (vòng tròn màu đỏ [71])Hệ thống phân loại đột quỵ được xây dựng dựa trên Thử nghiệm đa trung tâm điều trị đột quỵ cấp (TOAST), trong đó phân chia nhồi máu não thành 3 thể chính như sau [2]:
– Nhồi máu não động mạch lớn
– Nhồi máu não động mạch nhỏ, hoặc nhồi máu ổ khuyết
– Nhồi máu não do cục tắc di chuyển từ tim
Nhồi máu não động mạch lớn thường liên quan đến huyết khối hình thành trên thành động mạch bị vữa xơ, thường là động mạch cảnh, động mạch sống nền và động mạch não; tuy nhiên, nhồi máu não động mạch lớn cũng có thể do huyết khối hoặc cục tắc từ tim và đây cũng là nguyên nhân phổ biến nhất gây tái phát nhồi máu não.
Nhồi máu ổ khuyết do tắc mạch nhỏ (thường là những động mạch xuyên nằm sâu trong não) mà nguyên nhân thường do bệnh lý mạch máu. Nhiều khi không xác định được nguyên nhân gây nhồi máu não và được xếp vào loại nhồi máu não không rõ nguyên nhân.
II. GIẢI PHẪU BỆNH
Não là cơ quan có hoạt động chuyển hóa cao nhất trong cơ thể. Mặc dù chỉ chiếm 2% khối lượng của cơ thể, nhưng nó cần 15-20% tổng cung lượng tim lúc nghỉ để cung cấp glucose và oxy cần thiết cho quá trình trao đổi chất.
Các bán cầu não được cấp máu bởi sự kết nối của 3 động mạch chính, cần đặc biệt ghi nhớ là các động mạch não trước, não giữa và não sau.
Các động mạch não trước và giữa đảm bảo tuần hoàn phía trước, nguyên ủy là các động mạch cảnh trong. Động mạch não trước cấp máu cho phần giữa của thùy trán và thùy đỉnh và các phần trước của hạch nền và bao trong.
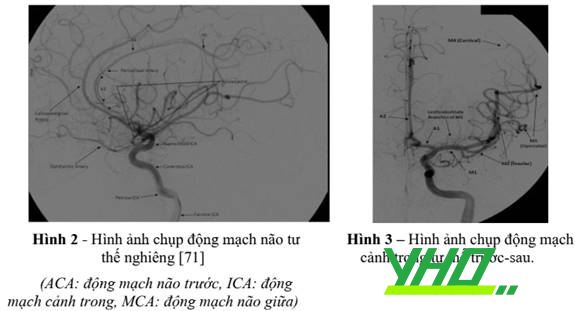
Các động mạch đốt sống tham gia tạo thành động mạch nền. Các động mạch tiểu não sau (PICAs) phát sinh từ các động mạch đốt sống xa. Các động mạch tiểu não trước dưới (AICAs) phát sinh từ đoạn gần của động mạch nền. Các động mạch tiểu não trên (SCA) phát sinh xa từ đoạn xa của động mạch nền trước khi phân chia thành các động mạch não sau (PCAs) [71].
Bảng 1 – Giải phẫu mạch máu nuôi não
| Vùng mạch máu | Cấu trúc được nuôi dưỡng |
| Tuần hoàn trước (hệ cảnh) | |
| ĐM não trước | Nhánh vỏ não: trán giữa, thùy đỉnhNhánh xiên bèo vân: đầu nhân đuôi, nhân bèo, cánh tay trước bao trong |
| ĐM não giữa | Nhánh vỏ não: Vùng trán bên, và thùy đỉnh, vùng trước va bên thùy thái dươngNhánh xiên bèo vân: Nhân bèo xấm và nhạt, bao trong |
| ĐM mạch mạc trước | Dải thị giác, thái dương trong, đồi thị, vành tia, cánh tay sau bao trong, |
| Tuần hoàn sau (hệ sống nền) | |
| ĐM não sau | Nhánh vỏ não: Tùy chẩm, phần sau, trong thùy thái dương, thùy đỉnhNhánh xiên: Tân não, đồi thị phần sau, và giữa |
| ĐM tiểu não sau dưới | Thùy nhộng dưới, phần sau dưới bán cầu tiểu não |
| ĐM tiểu não trước dưới | Phần trước dưới bán cầu tiểu não |
| ĐM tiểu não trên | Phần thùy nhộng trên, tiểu não trên |
Nhồi máu não cấp tính do huyết khối hoặc cục tắc làm thiếu máu cục bộ, dẫn đến thiếu oxy và giảm ATP tế bào, ảnh hưởng tới sự chênh lệch nồng độ ion qua màng tế bào, gây phù tế bào não.
1. Vùng trung tâm và vùng rìa ổ nhồi máu
Tắc mạch não cấp tính gây ra các vùng thiếu máu cục bộ không đồng nhất. Các vùng có lưu lượng máu não dưới 10 ml/100g mô/phút được gọi vùng lõi hay trung tâm ổ nhồi máu và ở vùng này, tế bào não sẽ hoại tử sau vài phút nhồi máu não.
Khu vực ngoại biên của ổ nhồi máu (lưu lượng máu não <25 mL/100g mô/phút) hay còn gọi là vùng rìa ổ nhồi máu mà ở đây, tế bào não có thể tồn tại trong vài giờ vì vẫn còn được tưới máu.
2. Dòng thác thiếu máu cục bộ
Tế bào thần kinh khử cực trong tình trạng thiếu oxy và không đủ ATP khi nhồi máu não gây đình trệ hệ thống vận chuyển ion qua màng tế bào, từ đó làm rối loạn hoạt động của bơm natri-kali, tăng natri nội bào, tăng thể tích nước nội bào. Hậu quả là phù não xảy ra rất sớm khi thiếu máu não.
Bên cạnh đó, hoạt động trao đổi natri-canxi qua màng tế bào cũng bị rối loạn. Các ion can xi đi vào trong tế bào, giải phóng giải phóng một số chất dẫn truyền thần kinh như glutamate, hoạt hóa N-methyl-D-aspartate (NMDA) và các thụ thể kích thích khác trên các tế bào thần kinh, từ đây tạo ra một vòng xoắn bệnh lý tạo ra một dòng canxi khổng lồ đi vào tế bào và kích hoạt các enzyme thoái hóa khác nhau, dẫn đến sự phá hủy tế bào thần kinh. Các gốc tự do, axit arachidonic và oxit nitric tạo ra làm tế bào thần kinh tổn thương nặng nề hơn.
Thiếu máu cục bộ trực tiếp phá hủy hàng rào máu não (thường xảy ra trong 4 – 6 giờ sau đột quỵ) làm protein và nước tràn vào khoảng gian bào gây phù mạch, phù não, nặng nhất thường sau 3 – 5 ngày và kéo dài nhiều tuần nếu nước và protein được tái hấp thu.
Trong vòng vài giờ đến vài ngày sau đột quỵ thiếu máu não, các cytokin được hình thành, thúc đẩy quá trình viêm và cản trở vi tuần hoàn. Vùng ngoại vi ổ nhồi máu dần dần bị thu hẹp, vùng trung tâm ổ nhồi máu lan rộng. Các tế bào hình sao, tế bào đuôi gai lớn và vi tế bào thần kinh đệm dần bị hoại tử. Nhu mô não bị nhồi máu sẽ dịch hóa và bị các đại thực bào tiêu hủy. Vùng mô hoại tử này dần mất đi, thay thế bằng các nang nước trong não.
3. Nhồi máu chuyển dạng xuất huyết
– Khoảng 5% bệnh nhân nhồi máu não không biến chứng, không điều trị bằng thuốc tiêu huyết khối có hiện tượng chảy máu trong ổ nhồi máu.
– Hình thái có thể là những chấm xuất huyết trong ổ nhồi máu hoặc một hoặc nhiều khối máu tụ, làm suy giảm thần kinh và có thể phải can thiệp phẫu thuật hoặc dẫn lưu.
– Nguyên nhân chuyển dạng xuất huyết có thể do tái tưới máu, tái thông mạch bị tắc, do tuần hoàn bàng hệ hoặc do vỡ hàng rào máu não làm hồng cầu thoát quản.
– Thường xảy ra từ 2 – 14 ngày sau đột quỵ.
– Thường gặp ở những bệnh nhân:
○ Có bệnh lý tim mạch gây huyết khối trong buồng tim
○ Sau khi dùng thuốc tiêu sợi huyết rt-PA với những bệnh nhân có những ổ giảm tỷ trọng ngay khi chụp cắt lớp không cản quang những giờ đầu.
4. Phù não và co giật sau đột quỵ
Mặc dù phù não nặng có thể xảy ra ở những bệnh nhân đột quỵ do thiếu máu hệ cảnh (tuần hoàn trước) nhưng cũng ít gặp (10-20%) [3]. Phù và thoát vị là nguyên nhân phổ biến nhất gây tử vong sớm ở bệnh nhân nhồi máu não.
Co giật xảy ra ở 2-23% bệnh nhân trong những ngày đầu tiên sau nhồi máu. Một phần nhỏ bệnh nhân sau nhồi máu não bị co giật mạn tính.
IV. NGUYÊN NHÂN
Đột quỵ thiếu máu não là hậu quả của các nguyên nhân gây giảm hoặc tắc nghẽn dòng máu (huyết khối ngoại sọ hoặc nội sọ gây lấp mạch). Thiếu máu cục bộ và tổn thương tế bào thần kinh không hồi phục khi lưu lượng máu não dưới 18 ml/100g mô não/phút, tế bào chết nhanh chóng khi lưu lượng máu dưới 10ml/100g mô não/phút.
1. Các yếu tố nguy cơ
Các yếu tố nguy cơ của nhồi máu não bao gồm các yếu tố có thể thay đổi và không thể thay đổi. Xác định các yếu tố nguy cơ ở mỗi bệnh nhân có thể giúp người thầy thuốc nhanh chóng xác định hoặc định hướng nguyên nhân gây đột quỵ và đưa ra phác đồ điều trị và phòng ngừa tái phát hợp lý.
1.1. Các yếu tố nguy cơ không thay đổi:
– Tuổi
– Chủng tộc
– Giới tính
– Tiền sử đau nửa đầu kiểu migrain
– Loạn sản xơ cơ
– Di truyền: gia đình có người bị đột quỵ hoặc bị các cơn thiếu máu não thoáng qua
1.2. Các yếu tố nguy cơ có thể thay đổi:
– Tăng huyết áp (quan trọng nhất)
– Đái tháo đường
– Bệnh tim: rung nhĩ, bệnh van tim, suy tim, hẹp van hai lá, bệnh tim bẩm sinh có luồng thông trái – phải (ví dụ lỗ bầu dục thông), giãn tâm nhĩ và tâm thất
– Rối loạn lipid máu
– Thiếu máu não thoáng qua (TIAs)
– Hẹp động mạch cảnh
– Tăng homocystine máu
– Các vấn đề về lối sống: uống rượu quá mức, hút thuốc lá, sử dụng ma túy, ít hoạt động thể lực
– Béo phì
– Dùng thuốc tránh thai hoặc dùng hormone sau mãn kinh
– Bệnh hồng cầu hình liềm
2. Tắc động mạch lớn
– Do vỡ xơ vữa động mạch: thân chung động mạch cảnh, động mạch cảnh trong
– Do huyết khối từ tim: hẹp van hai lá, rung nhĩ…
3. Đột quỵ ổ khuyết
Đột quỵ ổ khuyết chiếm 13-20% bệnh nhân đột quỵ thiếu máu não. Phần lớn đột quỵ ổ khuyết liên quan đến tăng huyết áp.
Nguyên nhân thường gặp:
– Mảnh vữa xơ nhỏ (microatheroma)
– Nhiễm lipohyalin
– Hoại tử dạng fibrin thứ phát sau tăng huyết áp hoặc viêm mạch
– Vữa xơ động mạch hyaline
– Bệnh mạch amyloid
– Bệnh lý mạch máu khác…
4. Đột quỵ do cục tắc (emboli)
Cục tắc từ tim có thể chiếm tới 20% nguyên nhân gây nhồi máu não cấp, hay gặp trong các bệnh [4]:
– Bệnh van tim (hẹp van hai lá, viêm nội tâm mạc nhiễm khuẩn, van tim nhân tạo)
– Nhồi máu cơ tim, rung nhĩ, bệnh cơ tim giãn hoặc suy tim sung huyết nặng: gây huyết khối trong buồng tim rồi di chuyển lên mạch não.
– U nhày nhĩ trái.
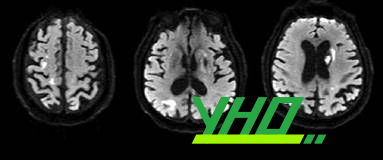 Hình 4 – Hình ảnh đột quỵ thiếu máu não đa ổ ở bệnh nhân sau nhồi máu cơ tim [71]
Hình 4 – Hình ảnh đột quỵ thiếu máu não đa ổ ở bệnh nhân sau nhồi máu cơ tim [71]5. Đột quỵ do huyết khối (thrombus)
Nguyên nhân:
– Do nứt vỡ mảng vữa xơ động mạch: tổn thương và mất các tế bào nội mô, lộ ra lớp dưới nội mạc làm hoạt hóa tiểu cầu, hoạt hóa các yếu tố đông máu, ức chế tiêu sợi huyết
– Hẹp động mạch: làm tăng tốc độ dòng máu chảy, tăng kết dính tiểu cầu, làm dễ dàng hình thành cục máu đông làm tắc nghẽn mạch.
– Ở những bệnh nhân trẻ tuổi, cần lưu ý:
○ Các bệnh lý tăng đông (kháng thể kháng phospholipid, thiếu protein C, thiếu protein S, có thai)
○ Bệnh hồng cầu hình liềm
○ Loạn sản xơ cơ
○ Lóc tách động mạch
○ Co mạch liên quan đến các chất kích thích (cocaine, amphetamine)
Đột quỵ là nguyên nhân hàng đầu gây tàn phế và là nguyên nhân hàng thứ năm gây tử vong ở Hoa Kỳ [5]. Hàng năm có khoảng 795.000 người ở Hoa Kỳ bị đột quỵ trong đó số người mới bị là 610.000 người và đột quỵ tái phát 185.000 người [1]. Các nghiên cứu dịch tễ học chỉ ra rằng 82-92% đột quỵ ở đây là nhồi máu não.
Theo Tổ chức Y tế Thế giới (WHO), mỗi năm có 15 triệu người bị đột quỵ trên toàn thế giới, trong đó 5 triệu người chết và 5 triệu người bị tàn tật vĩnh viễn [6].
Đàn ông có nguy cơ đột quỵ cao hơn phụ nữ; đàn ông da trắng có tỷ lệ đột quỵ là 62,8/100.000 dân, tử vong 26,3% trong khi phụ nữ có tỷ lệ đột quỵ là 59/100.000 dân và tỷ lệ tử vong là 39,2%.
Mặc dù đột quỵ thường được coi là bệnh lý của người có tuổi nhưng 1/3 số đột quỵ xảy ra ở người dưới 65 tuổi [5]. Nguy cơ đột quỵ tăng theo tuổi, nhất là những người trên 64 tuổi.
Chương 2: CHẨN ĐOÁN NHỒI MÁU NÃO
I. LÂM SÀNG
1. Khai thác tiền sử và hỏi bệnh
Cần khai thác các yếu tố nguy cơ xơ vữa động mạch và bệnh lý tim mạch, bao gồm:
– Tăng huyết áp
– Đái tháo đường
– Hút thuốc lá, thuốc lào
– Rối loạn lipid máu
– Tiền sử bệnh động mạch vành, bắc cầu chủ vành, rung nhĩ…
Những bệnh nhân trẻ tuổi hơn cần khai thác thêm:
– Tiền sử chấn thương
– Các bệnh về đông máu
– Dùng chất kích thích (đặc biệt là cocaine)
– Đau đầu migraine
– Uống thuốc tránh thai
Cần nghĩ tới đột quỵ khi bệnh nhân có dấu hiệu thần kinh (khu trú hoặc lan tỏa) hoặc rối loạn ý thức đột ngột. Không có sự khác biệt rõ ràng giữa đột quỵ thiếu máu não (nhồi máu não) và đột quỵ xuất huyết não (xuất huyết não) mặc dù các triệu chứng buồn nôn, nôn, đau đầu, đột ngột thay đổi ý thức gặp nhiều hơn trong xuất huyết não.
Các dấu hiệu và triệu chứng của nhồi máu não thường xuất hiện đột ngột:
– Liệt nửa người hoặc liệt 1 phần cơ thể
– Mất hoặc giảm cảm giác một bên cơ thể
– Mất thị lực một hoặc hai mắt
– Mất hoặc giảm thị trường
– Nhìn đôi (song thị).
– Giảm hoặc không vận động được khớp xương
– Liệt mặt
– Thất điều
– Chóng mặt (hiếm khi xuất hiện đơn lẻ).
– Thất ngôn
– Rối loạn ý thức đột ngột
Các triệu chứng trên có thể đơn độc hoặc phối hợp. Người thầy thuốc cần xác định thời điểm cuối cùng bệnh nhân còn bình thường để xem xét chỉ định điều trị bằng thuốc tiêu sợi huyết đường tĩnh mạch. Có thể có nhiều yếu tố trì hoãn thời gian người bệnh đến cơ sở y tế như đột quỵ trong khi ngủ, không phát hiện ra cho đến khi tỉnh dậy; đột quỵ nhưng bệnh nhân không thể gọi sự giúp đỡ và đôi khi, bệnh nhân hoặc người chăm sóc không nhận biết được dấu hiệu đột quỵ…
2. Khám lâm sàng
2.1. Khám toàn thân và tim mạch
Mục tiêu:
– Xác nhận các triệu chứng và dấu hiệu đột quỵ (suy giảm chức năng thần kinh) trên người bệnh.
– Phân biệt đột quỵ não với những bệnh có triệu chứng giống đột quỵ.
– Đánh giá tiến triển của đột quỵ và tình trạng người bệnh.
Khám lâm sàng cần chú ý đặc biệt đến các dấu hiệu chấn thương, tình trạng nhiễm trùng vùng đầu – cổ, dấu hiệu kích thích màng não. Các dấu hiệu và triệu chứng sau gợi ý nguyên nhân tim mạch:
– Bệnh lý đáy mắt: bệnh võng mạc, tắc mạch, xuất huyết.
– Tim: loạn nhịp hoàn toàn, tiếng thổi bất thường, tiếng ngựa phi.
– Mạch máu ngoại biên: tiếng thổi hoặc rung miu động mạch cảnh, mạch quay hoặc mạch đùi bắt yếu.
– Khám toàn thân:
○ Kiểm tra đường thở, nhịp thở và tuần hoàn, các dấu hiệu sinh tồn. Chú ý bảo vệ đường thở những bệnh nhân bị rối loạn ý và phản xạ ho, nuốt.
○ Huyết áp: huyết áp có thể tăng cao sau đột quỵ và phần lớn huyết áp sẽ giảm dần về mức nền.
○ Đầu, mặt, cổ: kiểm tra để phát hiện chấn thương.
2.2. Khám thần kinh
Thầy thuốc phải đánh giá nhanh nhưng cần chính xác bệnh nhân nghi ngờ đột quỵ để xem xét điều trị tiêu sợi huyết hoặc hút huyết khối. Mục đích khám thần kinh nhằm:
– Một lần nữa xác định triệu chứng đột quỵ.
– Đánh giá mức độ thiếu hụt thần kinh và theo dõi tiến triển theo thang điểm NIHSS [2].
– Tiên lượng bệnh nhân và lựa chọn phương pháp điều trị tối ưu nhất
Các dấu hiệu cần đánh giá gồm:
– Các dây thần kinh sọ.
– Chức năng vận động, cảm giác.
– Chức năng tiểu não.
– Dáng đi.
– Ngôn ngữ: khả năng đáp ứng và nhận thức.
– Ý thức.
Ngoài ra cần đánh giá sọ não và cột sống, tình trạng nhiễm trùng hệ thần kinh trung ương.
Thang điểm NIHSS (National Institutes of Health Stroke Scale) là một công cụ hữu ích lượng giá mức độ suy giảm chức năng thần kinh, gồm 6 yếu tố chính sau đây [2]:
– Mức độ ý thức.
– Thị lực, thị trường.
– Chức năng vận động.
– Cảm giác và mức độ chú ý.
– Chức năng tiểu não.
– Ngôn ngữ.
Tổng điểm NIHSS là 42 điểm. Bệnh nhân đột quỵ nhẹ có điểm NIHSS < 5 điểm và nặng là trên 24 điểm.
3. Một số thể lâm sàng định khu
3.1. Nhồi máu não động mạch não giữa
Tắc động mạch não giữa thường gây ra các triệu chứng và dấu hiệu sau:
– Liệt nửa người đối bên.
– Tê bì nửa người đối bên.
– Bán manh cùng bên.
– Nhìn về phía tổn thương.
– Mất nhận thức.
– Thất ngôn, nếu tổn thương ở bên bán cầu ưu thế.
– Thờ ơ, giảm chú ý, thất điều gặp trong một số tổn thương ở bán cầu không ưu thế.
Động mạch não giữa cấp máu cho vùng kiểm soát vận động chi trên. Do đó, mức độ liệt mặt và tay thường nặng hơn liệt chi dưới.
3.2. Nhồi máu não động mạch não trước
Tắc động mạch não trước ảnh hưởng đến chức năng thùy trán. Các triệu chứng gồm:
– Mất ức chế và mất kiểm soát lời nói,
– Phản xạ nguyên phát (ví dụ: phản xạ nắm tay, phản xạ mút),
– Thay đổi tâm lý,
– Suy giảm khả năng tư duy,
– Liệt đối bên (liệt chi dưới nặng hơn chi trên),
– Thiếu hụt cảm giác vỏ não đối bên,
– Dáng đi bất thường,
– Tiểu tiện không tự chủ.
3.3. Nhồi máu não động mạch não sau
Tắc động mạch não sau ảnh hưởng đến thị giác và khả năng suy nghĩ. Biểu hiện lâm sàng:
– Bán manh đối bên,
– Mù vỏ não,
– Mất nhận thức thị giác,
– Thay đổi tâm lý,
– Giảm trí nhớ.
Tắc động mạch sống nền rất khó để định khu vị trí tổn thương do các triệu chứng lan tỏa như liệt các dây thần kinh sọ não, rối loạn chức năng tiểu não, các nhân xám và có thể triệu chứng không rõ ràng. Các dấu hiệu gợi ý bao gồm:
– Chóng mặt,
– Rung giật nhãn cầu,
– Nhìn đôi,
– Mất thị trường,
– Nuốt khó,
– Khó vận động khớp,
– Tê bì vùng mặt,
– Ngất,
– Thất điều.
Một dấu hiệu quan trọng của đột quỵ tuần hoàn não sau là liệt dây thần kinh sọ cùng bên kèm liệt vận động đối bên. Trong khi đó, đột quỵ tuần hoàn não trước gây ra các triệu chứng liệt cùng bên.
3.4. Nhồi máu ổ khuyết
Đột quỵ ổ khuyết do tắc các động mạch nhỏ, động mạch xuyên ở vùng dưới vỏ. Kích thước ổ nhồi máu thường từ 2-20 mm. Các hội chứng nhồi máu ổ khuyết phổ biến nhất gồm:
– Liệt vận động hoặc cảm giác đơn thuần, thất điều đối bên.
– Ít ảnh hưởng đến nhận thức, trí nhớ, lời nói, ý thức.
4. Chẩn đoán phân biệt với một số bệnh lý toàn thân
Các triệu chứng đột quỵ dễ bị nhầm lẫn trên lâm sàng với một số bệnh lý toàn thân.
Các triệu chứng dễ nhầm lẫn nhất với đột quỵ là:
– Co giật,
– Nhiễm khuẩn toàn thân,
– U não,
– Rối loạn chuyển hóa, rối loạn nước, điện giải như hạ natri máu, hạ đường máu,
– Hội chứng hố sau.
5. Chẩn đoán phân biệt với xuất huyết não
Mặc dù để chẩn đoán xác định cần phải chụp cắt lớp sọ não, tuy nhiên trên lâm sàng có thể nghĩ đến xuất huyết não nếu bệnh nhân:
– Hôn mê sâu,
– Gáy cứng,
– Co giật,
– Huyết áp tâm trương > 110 mmHg,
– Nôn,
– Đau đầu nhiều.
6. Đột quỵ thoáng qua
– Còn gọi là cơn thiếu máu não thoáng qua (TIA): suy giảm chức năng thần kinh cấp tính, tạm thời trong vòng 24h mà nguyên nhân do thiếu máu một vùng não, tủy sống hoặc hệ thống lưới.
– Khoảng 80% bệnh nhân TIA tự hồi phục trong 60 phút, cơ chế gây TIA tương tự như đột quỵ thiếu máu não.
– Khoảng 10% bệnh nhân TIA sẽ bị đột quỵ não thật sự trong thời gian 90 ngày, 50% trong số đó đột quỵ não trong vòng 2 ngày.
– Hiện nay, với sự tiến bộ của chẩn đoán hình ảnh và chuyên khoa thần kinh, nhiều trường hợp chẩn đoán TIA nhưng lại là đột quỵ não thực sự với các vùng thiếu máu não trên phim chụp. Do đó, định nghĩa TIA dựa trên sinh lý bệnh hơn là dựa vào thời gian xuất hiện và phục hồi triệu chứng [13].
II. CẬN LÂM SÀNG
1. Chụp cắt lớp vi tính sọ não
– Theo khuyến cáo năm 2019 của Hội tim mạch và đột quỵ Hoa Kỳ thì chụp cắt lớp vi tính đóng vai trò là công cụ hình ảnh quan trọng nhất trong thăm khám ban đầu ở bệnh nhân đột quỵ não nhằm phân biệt tổn thương thiếu máu và chảy máu, đồng thời xác định mức độ tổn thương, vị trí mạch tắc với kỹ thuật đa dạng. Đây là phương pháp có thể được tiến hành nhanh chóng, thuận tiện và có tính phổ biến cao, phù hợp với tính chất và yêu cầu trong cấp cứu đột quỵ não.
– Chụp cắt lớp vi tính không tiêm thuốc trước hết giúp loại trừ tổn thương chảy máu, sau đó là đánh giá mức độ nặng của tổn thương thiếu máu thông qua thang điểm ASPECTS với vòng tuần hoàn trước và Pc-ASPECTS với vòng tuần hoàn sau. Các dấu hiệu tổn thương nhu mô thường gặp là giảm tỷ trọng các nhân xám, xóa ranh giới chất trắng-chất xám hay tăng đậm của huyết khối tại vị trí động mạch tắc.
– Chụp MSCT mạch máu não giúp chẩn đoán chính xác vị trí động mạch tắc qua đó quyết định phương pháp điều trị lấy huyết khối. Ngoài ra, nhiều ứng dụng hiện đại trong MSCT như chụp cắt lớp vi tính nhiều pha, đánh giá tính thấm thành mạch, chụp tưới máu não giúp bổ sung các thông tin cần thiết, xác định một số yếu tố nguy cơ, tiên lượng khả năng chảy máu cũng như tính toán thể tích vùng lõi nhồi máu, thể tích vùng nguy cơ nhằm mở rộng cửa sổ điều trị với các bệnh nhân đến viện sau cửa sổ điều trị thông thường (6 tiếng với tắc mạch vòng tuần hoàn trước và 8 tiếng với tắc mạch vòng tuần hoàn sau).
2. Chụp cộng hưởng từ não
Ưu điểm:
– Là kỹ thuật hiện đại, mang lại nhiều thông tin bổ sung ở bệnh nhân đột quỵ.
– Có thể phát hiện tổn thương thiếu máu hay chảy máu não ngay ở giai đoạn rất sớm sau đột quỵ.
– Đánh giá chi tiết các cấu trúc giải phẫu của não nhờ độ phân giải không gian tốt.
Nhược điểm:
– Không được trang bị ở mọi cơ sở y tế.
– Thời gian chụp kéo dài, chất lượng hình ảnh bị ảnh hưởng nếu bệnh nhân kích thích trong bệnh cảnh đột quỵ não.
– Một số bệnh nhân không chụp được MRI do có chống chỉ định (mang máy tạo nhịp vĩnh viễn, van cơ học ).
Hình ảnh khuếch tán DWI (diffusion weighted imaging) trên phim chụp MRI có độ nhạy cao trong phát hiện tổn thương thiếu máu não sớm. [3; 14; 15]. Bên cạnh đó, chụp cộng hưởng từ cũng giúp xác định vị trí mạch tắc (xung TOF 3D), đánh giá tình tưới máu não (perfusion) tương tự các chức năng của chụp cắt lớp vi tính. Chụp cộng hưởng từ được ưu tiên sử dụng trong các trường hợp đột quỵ não thức giấc (wake-up stroke) hoặc không xác định được chính xác thời điểm khởi phát. Khi đó, tổn thương không phù hợp (mismatch) trên ảnh cộng hưởng từ giữa xung FLAIR và DWI giúp bệnh nhân có cơ hội được chỉ định điều trị thuốc tiêu sợi huyết đường tĩnh mạch ở giai đoạn cấp.
3. Các phương pháp chẩn đoán hình ảnh khác
– Siêu âm Doppler xuyên sọ là công cụ hữu ích đánh giá các mạch máu đoạn gần như động mạch não giữa, động mạch cảnh đoạn trong sọ, động mạch sống nền.
– Siêu âm tim: khi nghi ngờ huyết khối từ tim gây tắc mạch.
– Chụp XQ ngực cũng có ích trong đột quỵ cấp, tuy nhiên không được làm ảnh hưởng đến thời gian chỉ định thuốc tiêu sợi huyết.
– Chụp động mạch não qua da: giúp làm rõ các dấu hiệu nghi ngờ hoặc để xác định và điều trị.
4. Xét nghiệm máu
Chỉ nên xét nghiệm cấp các thông số như đường máu, đông máu cơ bản (nếu bệnh nhân đang dùng heparin, warfarin, hoặc các thuốc chống đông trực tiếp), công thức máu, sinh hóa máu cơ bản. Các chỉ định xét nghiệm khác tùy thuộc vào lâm sàng của từng người bệnh:
– Troponin tim: để phát hiện nhồi máu cơ tim không ST chênh.
– Xét nghiệm độc chất: khi nghi ngờ bệnh nhân có triệu chứng giả đột quỵ và để phát hiện chất gây cường giao cảm (cocain) có thể gây đột quỵ.
– Xét nghiệm lipid máu lúc đói
– Máu lắng
– Thử thai
– Kháng thể kháng nhân
– Yếu tố dạng thấp
– Nồng độ homocystein máu
– Xét nghiệm giang mai (RPR)
Không nên trì hoãn điều trị bằng thuốc tiêu sợi huyết với những bệnh nhân có chỉ định mà không dùng thuốc chống đông máu và không có dấu hiệu nghi ngờ rối loạn đông máu.
Nếu bệnh nhân suy hô hấp, thiếu oxy máu cần làm xét nghiệm khí máu động mạch và đánh giá rối loạn toan kiềm, tuy nhiên cần hạn chế tối đa lấy máu động mạch ở các bệnh nhân chuẩn bị điều trị bằng thuốc tiêu sợi huyết.
Chương 3: XỬ TRÍ, ĐIỀU TRỊ VÀ TIÊN LƯỢNG
I. NGUYÊN TẮC
Khi phát hiện bệnh nhân đột quỵ, cấp cứu 115 nên nhanh chóng vận chuyển bệnh nhân an toàn đến cơ sở y tế được trang bị máy chụp CT sọ não và có khả năng điều trị bằng thuốc tiêu sợi huyết để đem lại cho bệnh nhân đột quỵ cơ hội tốt nhất.
Đột quỵ là một tình trạng cấp cứu ưu tiên, đòi hỏi nhân viên y tế phải phản ứng một cách nhanh chóng. Người trả lời cuộc gọi cấp cứu phải hỏi bệnh ngắn gọn, thu thập nhanh các thông tin quan trọng như thời gian khởi phát triệu chứng, thời gian gần nhất nhìn thấy bệnh nhân bình thường, tiền sử bệnh, mức đường huyết và thông báo cho người có trách nhiệm để kịp thời chuẩn bị các phương án phù hợp.
Mục tiêu trung tâm trong xử trí, điều trị đột quỵ thiếu máu não cấp là bảo tồn nhu mô não ở vùng giảm tưới máu nhưng bị hoại tử. Tế bào não trong khu vực này có thể được bảo tồn bằng cách khôi phục lưu lượng máu đến và tối ưu hóa tuần hoàn bàng hệ khu vực bị tổn thương. Chiến lược tái tưới máu cần nhanh chóng được triển khai, bao gồm cả việc sử dụng chất kích hoạt plasminogen mô đường tĩnh mạch (rt-PA) và các phương pháp tiếp cận trong động mạch nhằm mục tiêu tái thông mạch máu để có thể cứu sống được các tế bào trong vùng tranh tối tranh sáng trước khi chúng tổn thương không hồi phục.
Bên cạnh đó cần có chiến lược hạn chế mức độ nghiêm trọng của tổn thương não, bảo vệ tế bào thần kinh. Các phương pháp bảo vệ thần kinh được sử dụng để bảo tồn nhu mô não vùng tranh tối tranh sáng và mở rộng cửa sổ thời gian cho các kỹ thuật tái thông mạch. Tuy nhiên, tại thời điểm hiện tại, chưa có phương pháp bảo vệ thần kinh nào được chứng minh là thực sự có hiệu quả.
II. XỬ TRÍ VÀ ĐIỀU TRỊ CỤ THỂ
1. Đánh giá tình trạng hô hấp, tuần hoàn
– Mục tiêu trong việc xử trí đột quỵ là đánh giá đường thở, hô hấp và tuần hoàn theo các bước ABC (A: airway, B: breathing, C: circulation)
– Ổn định tình trạng người bệnh
– Hoàn thành chẩn đoán và đánh giá ban đầu, bao gồm chẩn đoán hình ảnh và xét nghiệm cận lâm sàng càng nhanh càng tốt (thường không quá 60 phút) sau khi tiếp nhận bệnh nhân [17].
2. Bổ sung oxy
Chỉ định thở oxy qua sonde mũi với cung lượng thấp khoảng 2l/phút khi bệnh nhân khó thở, da niêm mạc xanh tái, tím hoặc độ bão hòa oxy SaO2 <95.
3. Kiểm soát đường máu
Cần xét nghiệm đường máu mao mạch tại giường ngay cho bệnh nhân khi tiếp nhận cấp cứu.
Nếu nghi ngờ bệnh nhân hạ đường huyết mà chưa có kết quả xét nghiệm có thể tiêm truyền tĩnh mạch 50ml glucoza ưu trương
4. Kiểm soát huyết áp
4.1. Nếu bệnh nhân có tăng huyết áp (<72h từ khi phát hiện đột quỵ) [18]
– Nếu bệnh nhân có chỉ định điều trị bằng thuốc tiêu sợi huyết đường tĩnh mạch:
● Hạ HA tâm thu < 185 mmHg và HA tâm trương < 110 mmHg trước khi dùng thuốc tiêu sợi huyết
● Duy trì HA <180/105 mmHg trong 24h đầu tiên sau khi điều trị bằng thuốc tiêu huyết khối đường tĩnh mạch
– Nếu bệnh nhân không có chỉ định dùng thuốc tiêu sợi huyết:
● Nếu HA <= 220/110 mmHg: Bắt đầu điều trị hoặc điều trị lại trong thời gian 48-72h hoặc sau khi ổn định những triệu chứng thần kinh
● Nếu HA > 220/110 mmHg: giảm 15% số đo HA trong 24h đầu tiên (xin xem thêm phụ lục III).
4.2. Nếu bệnh nhân bị tụt huyết áp (HATT < 90 mmHg hoặc thấp hơn 30 mmHg so với huyết áp nền)
– Truyền dung dịch đẳng trương theo áp lực tĩnh mạch trung tâm nếu bệnh nhân mất nước, thiếu dịch.
– Khi đã đủ khối lượng tuần hoàn mà huyết áp vẫn không nâng lên được thì dùng các thuốc vận mạch như Dubutamin và/hoặc Noradrenalin.
5. Tái tưới máu bằng thuốc tiêu sợi huyết và/hoặc bằng dụng cụ trong lòng mạch
(xem chương IV)
6. Điều trị với thuốc kháng kết tập tiểu cầu
Các hướng dẫn của AHA/ASA khuyến cáo uống aspirin 81 – 325 mg trong vòng 24 – 48h kể từ khi bắt đầu đột quỵ do thiếu máu não. Lợi ích của aspirin rất khiêm tốn nhưng có ý nghĩa thống kê và chủ yếu liên quan đến việc giảm đột quỵ tái phát [18].
7. Kiểm soát thân nhiệt
Tăng thân nhiệt không thường xuyên liên quan đến đột quỵ nhưng có thể làm tăng tỷ lệ tử vong ở bệnh nhân đột quỵ.
Nếu bệnh nhân sốt > 38° C thì dùng acetaminophen (đường uống hoặc viên đặt hậu môn). Nếu bệnh nhân không uống được hoặc không có acetaminophen đặt trực tràng thì dùng Paracetamol truyền tĩnh mạch.
Các nghiên cứu thực nghiệm cho thấy rằng hạ thân nhiệt nhẹ có tác dụng bảo vệ thần kinh. Việc sử dụng hạ thân nhiệt hiện đang được đánh giá trong giai đoạn II các thử nghiệm lâm sàng [40; 41].
8. Chống phù não
Phù não đáng kể sau đột quỵ thiếu máu não khá hiếm (10 – 20%) và thường xảy ra vào khoảng 72 – 96 giờ sau khi khởi phát đột quỵ.
Các phương pháp làm giảm phù não:
– Truyền dung dịch Manitol ngắt quãng
– Phẫu thuật mở sọ giảm áp với những bệnh nhân bị nhồi máu lớn có phù não đe dọa tính mạng.
Hiệp hội Tim mạch Hoa Kỳ và Hiệp hội Đột quỵ Hoa Kỳ đã đưa ra một hướng dẫn để xử trí phù não trong nhồi máu não và tiểu não; các khuyến nghị bao gồm:
– Với những bệnh nhân không có chống chỉ định và phù hợp, mở sọ giải áp có thể có lợi, nhất là với những bệnh nhân trẻ tuổi và cân nhắc thật kĩ với những bệnh nhân trên 60 tuổi,
– Xuất hiện các dấu hiệu và triệu chứng lâm sàng của phù não như suy giảm ý thức hoặc nặng hơn như tụt kẹt não, thay đổi kích thước đồng tử,
– Bệnh nhân phù não do nhồi máu não, rối loạn ý thức do chèn ép não: mất phản xạ giác mạc, đồng tử co nhỏ,
– Ở những bệnh nhân phù não do nhồi máu trên lều bán cầu não (supratentorial hemispheric ischemic strocke): không nhất thiết phải theo dõi áp lực nội sọ thường quy hoặc chọc dịch não tủy không được chỉ định, nhưng nếu tiếp tục tiến triển xấu đi về chức năng thần kinh, nên mở sọ giải áp,
– Ở những bệnh nhân phù não do đột quỵ tiểu não có suy giảm về chức năng thần kinh, phẫu thuật mở sọ và mở màng cứng nên được chỉ định,
– Sau nhồi máu tiểu não, phẫu thuật dẫn lưu não thất để làm giảm áp lực dịch não tủy do tắc nghẽn phải được đi kèm với phẫu thuật mở sọ.
9. Chống động kinh
Động kinh xảy ra ở 2 – 23% bệnh nhân trong những ngày đầu tiên sau đột quỵ thiếu máu não, thường là động kinh cục bộ, nhưng cũng có thể là những cơn toàn thể.
Mặc dù điều trị dự phòng tiên phát cơn động kinh sau đột quỵ không có chỉ định, nhưng nên ngăn ngừa các cơn động kinh tiếp theo bằng thuốc chống động kinh.
Một phần nhỏ bệnh nhân đột quỵ bị động kinh mạn tính. Động kinh thứ phát sau đột quỵ thiếu máu não được xử trí theo cách tương tự như do tổn thương thần kinh [3].
10. Thuốc chống đông máu và dự phòng huyết khối
– Nếu bệnh nhân bị đột quỵ do thuyên tắc (ví dụ rung nhĩ) có thể được điều trị thuốc chống đông với mục tiêu ngăn ngừa bệnh lý tắc mạch; tuy nhiên, cần cân nhắc trước nguy cơ xuất huyết chuyển dạng [3].
– Thường dùng Enoxaparin với liều điều trị là 1mg/kg/12h trong trường hợp chức năng thận bình thường. Liều dự phòng huyết khối tĩnh mạch chi dưới của Enoxaparin là 40mg/24h.
– Xoa bóp chi dưới bắt đầu trong 3 ngày đầu nằm viện giảm được nguy cơ bị huyết khối tĩnh mạch sâu ở bệnh nhân nằm lâu do đột quỵ cấp tính [42].
11. Bảo vệ tế bào thần kinh
Lý do căn bản của việc sử dụng các thuốc bảo vệ thần kinh là làm giảm giải phóng các chất dẫn truyền thần kinh bị kích thích bởi các tế bào thần kinh ở vùng não thiếu máu để tăng cường khả năng sống sót của các tế bào thần kinh này. Mặc dù kết quả rất đáng khích lệ trong một số nghiên cứu trên động vật, tuy nhiên, chưa có thuốc bảo vệ thần kinh nào được ủng hộ bởi các nghiên cứu ngẫu nhiên, có đối chứng giả dược. Tuy nhiên, một lượng nghiên cứu đáng kể đang được triển khai để đánh giá các chiến lược bảo vệ thần kinh khác nhau.
Hạ thân nhiệt rất hứa hẹn cho việc điều trị cho bệnh nhân sống sót sau ngừng tim do nhịp nhanh thất hoặc rung thất. Tuy nhiên, chưa có nghiên cứu lâm sàng lớn nào chứng minh vai trò của hạ thân nhiệt trong điều trị sớm đột quỵ não do thiếu máu [3].
III. THEO DÕI
Chú ý trong quá trình theo dõi và điều trị, bệnh nhân có thể đột ngột nặng lên với những biểu hiện suy giảm nhanh chóng chức năng thần kinh hoặc tình trạng tuần hoàn, hô hấp suy sụp đột ngột.
Người thầy thuốc cần đánh giá bệnh nhân từng bước theo quy tắc ABC, hỗ trợ tuần hoàn, hô hấp và nếu có thể, nên chỉ định chụp cắt lớp hoặc chụp MRI để đánh giá tiến triển của ổ nhồi máu cũng như phù não có thể xảy ra.
IV. THAM VẤN VÀ HỘI CHẨN
Nên có một nhóm chuyên sâu về đột quỵ hoặc một chuyên gia có kinh nghiệm nên sẵn sàng có mặt trong vòng 15 phút sau khi bệnh nhân vào viện. Các hình thức tham vấn, hội chẩn khác căn cứ trên từng bệnh nhân cụ thể. Nên thực hiện sớm liệu pháp vật lý trị liệu, ngôn ngữ trị liệu và phục hồi chức năng tư vấn trong ngày đầu tiên bệnh nhân nhập viện.
Hội chẩn tư vấn về tim mạch, phẫu thuật mạch máu hoặc phẫu thuật thần kinh có thể được đưa ra dựa trên kết quả của siêu âm doppler động mạch cảnh, chẩn đoán hình ảnh, siêu âm tim qua thành ngực và thực quản, và khám lâm sàng.
V. DINH DƯỠNG
Đột quỵ thiếu máu cục bộ có liên quan đến chứng sa sút trí tuệ do nguyên nhân mạch não. Những người sống sót sau đột quỵ có tỷ lệ mắc chứng sa sút trí tuệ gần gấp đôi so với dân số nói chung.
Theo một nghiên cứu năm 2018, bệnh nhân có thể được giúp đỡ bằng cách tuân theo chế độ ăn Địa Trung Hải (DASH). Chế độ ăn uống cũng có thể giúp ngăn ngừa chứng mất trí nhớ ở bệnh nhân đột quỵ.
Theo các chuyên gia dinh dưỡng nên có chế độ ăn uống có ít nhất ba phần tinh bột mỗi ngày và sáu phần rau xanh và hai phần trái cây mỗi tuần, khuyến khích sử dụng thường xuyên các loại rau, cá, thịt gia cầm, đậu và các loại hạt khác, hạn chế ăn thịt đỏ, thức ăn nhanh, phô mai, bơ.
VI. TIÊN LƯỢNG
Trong các nghiên cứu đột quỵ Framingham và Rochester, tỷ lệ tử vong chung ở 30 ngày sau đột quỵ là 28%, tỷ lệ tử vong ở 30 ngày sau nhồi máu não là 19% và tỷ lệ sống sót sau 1 năm đối với bệnh nhân nhồi máu não là 77%. Tuy nhiên, tiên lượng sau nhồi máu khác nhau giữa các bệnh nhân, tùy thuộc vào mức độ nhồi máu và những bệnh lý kèm theo, tuổi cũng như các biến chứng sau nhồi máu [2].
Các yếu tố chính làm gia tăng nguy cơ liên quan đến tử vong sớm sau nhồi máu bao gồm: tuổi, điểm NIHSS cao, điểm Rankin sửa đổi > 0, tiền sử có bệnh tim, tiểu đường.
Nhồi máu não do suy tim cấp và rối loạn nhịp tim có tiên lượng xấu sau 3 tháng điều trị. Tăng đường huyết nặng có liên quan độc lập với tiên lượng xấu và giảm kết quả tái tưới máu bằng thuốc tiêu sợi huyết, cũng như lan rộng khu vực nhồi máu [11].
Chương 4: ĐIỀU TRỊ BẰNG PHƯƠNG PHÁP TÁI TƯỚI MÁU
I. TÁI TƯỚI MÁU BẰNG THUỐC TIÊU SỢI HUYẾT ĐƯỜNG TĨNH MẠCH
Thuốc tiêu sợi huyết duy nhất đã được chứng minh là có lợi cho những bệnh nhân bị đột quỵ thiếu máu não cấp tính là alteplase (rt-PA).
Tiêu sợi huyết (ví dụ: rt-PA) phục hồi lưu lượng máu não ở các bệnh nhân nhồi máu não cấp và có thể giúp cải thiện hoặc giải quyết các khiếm khuyết thần kinh. Tuy nhiên, tiêu sợi huyết cũng có thể gây xuất huyết nội sọ. Các biến chứng khác bao gồm xuất huyết ngoại sọ và phù mạch hoặc dị ứng.
1. Tiêu chuẩn lựa chọn bệnh nhân
Khi lựa chọn bệnh nhân điều trị bằng thuốc tiêu sợi huyết đường tĩnh mạch, phải đánh giá kỹ các tiêu chuẩn thu nhận và loại trừ bệnh nhân. Hướng dẫn lựa chọn bệnh nhân của Hội Tim mạch Hoa Kỳ/Hội Đột quỵ Hoa Kỳ (AHA/ASA) để điều trị bằng thuốc tiêu sợi huyết đường tĩnh mạch rt-PA, cụ thể như sau:
– Chẩn đoán xác định nhồi máu não là nguyên nhân các triệu chứng và dấu hiệu thần kinh khu trú
– Khởi phát triệu chứng < 4.5 giờ trước khi bắt đầu điều trị; nếu không biết chính xác thì đó là thời gian bình thường cuối cùng của người bệnh tính đến thời điểm bắt đầu điều trị.
– Dấu hiệu thần kinh rõ ràng
– Dấu hiệu thần kinh không kín đáo và đơn độc
– Các triệu chứng không gợi ý xuất huyết dưới nhện
– Không có chấn thương đầu hoặc đột quỵ trong 3 tháng vừa qua
– Không bị nhồi máu cơ tim trong 3 tháng vừa qua
– Không xuất huyết tiêu hóa, sinh dục trong 21 ngày vừa qua
– Không có tổn thương động mạch tại vị trí không ép cầm máu được trong 7 ngày vừa qua
– Không trải qua đại phẫu thuật trong 14 ngày vừa qua
– Không có tiền sử chảy máu nội sọ
– Huyết áp tâm thu dưới 185 mm Hg, huyết áp tâm trương dưới 110 mm Hg
– Không có bằng chứng chấn thương cấp tính hoặc chảy máu cấp tính
– Không dùng thuốc chống đông đường uống, hoặc nếu uống, INR phải dưới 1,7
– Nếu dùng heparin trong vòng 48 giờ, thời gian hoạt hóa prothrombin được (aPT) phải bình thường
– Số lượng tiểu cầu trên 100.000 / L
– Đường huyết trên 2,7 mmol/L (> 50 mg/dL)
– CT scan không thấy dấu hiệu nhồi máu não diện rộng (giảm tỷ trọng trên 1/3 bán cầu) hoặc xuất huyết nội sọ
– Bệnh nhân và gia đình đồng ý điều trị sau khi được giải thích về lợi ích và những rủi ro tiềm tàng của thuốc khi sử dụng.
2. Tiêu chuẩn loại trừ
Các tiêu chuẩn loại trừ chủ yếu tập trung vào việc xác định nguy cơ biến chứng xuất huyết sau khi dùng thuốc tiêu sợi huyết.
Xem chi tiết tại phụ lục IV.
3. Nguy cơ xuất huyết
Mặc dù thuốc chống kết tập tiểu cầu có thể làm tăng nguy cơ xuất huyết nội sọ khi dùng thuốc tiêu sợi huyết nhưng qua tổng kết người ta đi đến kết luận rằng không nên coi những bệnh nhân đã được điều trị bằng thuốc chống kết tập tiểu cầu là bị chống chỉ định với thuốc tiêu sợi huyết, mặc dù cần thận trọng ở những bệnh nhân sử dụng kết hợp aspirin và clopidogrel [22; 23].
4. Phối hợp siêu âm trị liệu
Các nhà nghiên cứu đã nghiên cứu việc sử dụng siêu âm xuyên sọ như một phương tiện hỗ trợ rt-PA trong điều trị tiêu sợi huyết [24]. Bằng cách cung cấp sóng áp lực đến huyết khối, siêu âm về mặt lý thuyết có thể gia tăng bề mặt tiếp xúc của huyết khối với thuốc tiêu sợi huyết trong máu. Cần có nhiều nghiên cứu sâu hơn để xác định vai trò chính xác của siêu âm Doppler xuyên sọ trong việc hỗ trợ tiêu sợi huyết trong đột quỵ thiếu máu não cấp tính.
II. LẤY HUYẾT KHỐI BẰNG DỤNG CỤ
Bắt đầu được nghiên cứu áp dụng từ 15 năm trước với việc sử dụng các thế hệ 1 và 2, kỹ thuật can thiệp lấy huyết khối bằng dụng cụ qua đường động mạch sau đó được cải tiến vượt bậc với thế hệ thứ 3 từ năm 2012 và được khuyến cáo sử dụng rộng rãi trong các hướng dẫn của Hội Tim mạch và Đột quỵ Hoa Kỳ từ năm 2016 sau kết quả tích cực tại 5 nghiên cứu ngẫu nhiên không đối chứng ở các bệnh nhân nhồi máu não cấp do tắc động mạch lớn. Cho đến hiện tại, kỹ thuật lấy huyết khối cơ học là phương pháp điều trị cơ bản, được sử dụng kết hợp ngay sau khi dùng thuốc tiêu sợi huyết tĩnh mạch (với cửa sổ 4,5 giờ và không có chống chỉ định rt-PA) hoặc điều trị đơn thuần khi bệnh nhân tới cơ sở y tế ngoài cửa sổ 4,5 giờ sau khi đột quỵ não do tắc mạch lớn.
Về mặt lý thuyết, làm tan cục huyết khối bằng kỹ thuật cơ học ít gây ra các nguy cơ chảy máu hơn trong và sau tái tưới máu so với dùng thuốc tiêu sợi huyết đường tĩnh mạch. Về cơ chế tác động, các dụng cụ lấy huyết khối cơ học cũng có thể chia thành 2 nhóm chính, tùy thuộc vào vị trí tạo lực lên đầu gần hay đầu xa cục huyết khối. Nhóm tạo lực đầu gần bao gồm các ống thông hút huyết khối rất mềm, chắc có khả năng tiếp cận dễ dàng đầu gần của cục huyết khối và tiến hành thủ thuật nhanh với tỷ lệ biến chứng thấp, ít tổn thương thành mạch. Một số ống thông được sử dụng thường xuyên là: Sofia Plus (microvention), Jet7 (Penumbra), React (Medtronic), Catalyst (Stryker). Nhóm tạo lực đầu xa, bao gồm các dụng cụ lấy huyết khối, thường là stent với các hình dạng khác nhau (hình thòng lọng, hình rổ hay hình vòng xoắn) sẽ tiếp cận đầu xa cục huyết khối qua một vi ống thông được đưa qua khoảng trống giữa huyết khối và lòng mạch. Nhóm này có tỷ lệ lấy huyết khối thành công cao hơn nhưng sẽ làm tăng nguy cơ tắc một số nhánh xa do mảnh vụn của huyết khối di trú. Bên cạnh đó, kéo huyết khối trực tiếp bằng các dụng cụ stent kim loại trên một đoạn dài cũng dễ gây tổn thương thành mạch, có thể dẫn đến co thắt, hẹp tắc hoặc bóc tách nội mạc. Một số loại stent lấy huyết khối phổ biến được chứng nhận của FDA trong can thiệp nội mạch: Solitaire (Medtronic), Trevo (Stryker) [35; 36; 37; 38; 39].
Từ năm 2018, thành công của nghiên cứu DAWN và DEFUSE 3 đã giúp mở rộng cửa sổ điều trị đột quỵ thiếu máu não cấp bằng dụng cụ cơ học từ 6 giờ lên đến 24 giờ ở một số bệnh nhân phù hợp các tiêu chuẩn lựa chọn. Các hướng dẫn mới của Hội tim mạch và đột quỵ Hoa Kỳ năm 2018, 2019 đưa ra khuyến nghị lấy huyết khối ở bệnh nhân đủ điều kiện trong cửa sổ 6 đến 16 giờ sau đột quỵ, cụ thể là đối với những bệnh nhân có một cục máu đông lớn ở một trong những mạch lớn ở nền não và đáp ứng các tiêu chí sau:
– Điểm số Rankin sửa đổi (mRS) từ 0 – 1;
– Tắc động mạch cảnh trong hoặc động mạch não giữa phân đoạn 1 (M1);
– Tuổi trên 18 tuổi;
– Thang điểm đột quỵ NIHSS từ 6 trở lên và
– Chương trình đột quỵ của Alberta Điểm CT sớm từ 6 trở lên.
Hội đột quỵ châu Âu công bố hướng dẫn can thiệp lấy huyết khối cơ học trong đột quỵ thiếu máu cục bộ cấp tính [59] như sau:
– Lấy huyết khối cơ học và điều trị nội khoa tối ưu nên được xem xét ở bệnh nhân đột quỵ não cấp do thiếu máu trong vòng 6h khởi phát triệu chứng do tắc mạch lớn của tuần hoàn não trước
– Lấy huyết khối cơ học và điều trị nội khoa tối ưu nên được xem xét ở người trưởng thành đột quỵ não cấp do thiếu máu liên quan đến tắc mạch vòng tuần hoàn não trước xuất hiện trong khoảng từ 6 đến 24 giờ.
– Tiêu sợi huyết đường tĩnh mạch phối hợp lấy huyết khối cơ học nên được chỉ định cho bệnh nhân đột quỵ thiếu máu não do tắc mạch máu lớn. Cả hai phương pháp điều trị nên được thực hiện càng sớm càng tốt sau khi bệnh nhân đến bệnh viện.
– Lấy huyết khối cơ học và điều trị nội khoa tối ưu (bao gồm cả tiêu sợi huyết khi được chỉ định) nên được xem xét với bệnh nhân từ 80 tuổi trở lên, đột quỵ thiếu máu não cấp tính do tắc mạch máu lớn xuất hiện trong vòng 6 giờ kể từ khi khởi phát triệu chứng.
– Lấy huyết khối và điều trị nội khoa tối ưu (bao gồm cả điều trị tiêu sợi huyết khi được chỉ định) được khuyến nghị trong cửa sổ thời gian 0 – 6 giờ đối với bệnh nhân bị đột quỵ tuần hoàn não trước do tắc mạch lớn mà không có bằng chứng về nhồi máu diện rộng.
– Lấy huyết khối cơ học và điều trị nội khoa tối ưu (bao gồm cả điều trị tiêu sợi huyết khi được chỉ định) được khuyến nghị trong cửa sổ thời gian 6 – 24 giờ đối với bệnh nhân bị đột quỵ tuần hoàn não trước do tắc mạch lớn, đáp ứng các tiêu chí thu nhận trong các thử nghiệm lâm sàng DEFUSE-3 và DAWN.
– Các phương pháp chẩn đoán hình ảnh nâng cao là không cần thiết để lựa chọn bệnh nhân đột quỵ não do tắc mạch máu lớn của tuần hoàn não trước xuất hiện từ 0 – 6 giờ kể từ khi khởi phát triệu chứng.
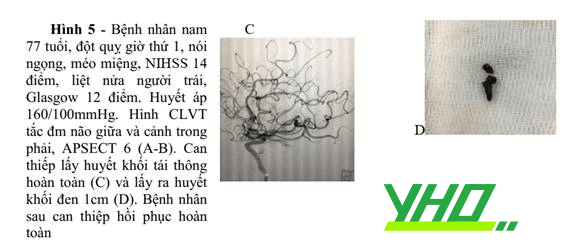
Chương 5: TRUYỀN THÔNG Y TẾ VÀ DỰ PHÒNG ĐỘT QUỴ
I. TRUYỀN THÔNG GIÁO DỤC NGƯỜI BỆNH
Hội đột quỵ Hoa Kỳ (ASA) khuyến cáo người dân nhận biết được các dấu hiệu thường gặp, đơn giản của đột quỵ và gọi ngay cấp cứu khi xuất hiện đột ngột của một trong các dấu hiệu sau:
– Tê hoặc yếu mặt, tay, chân, đặc biệt là ở một bên cơ thể
– Rối loạn ý thức
– Khó nói hoặc không hiểu được câu lệnh
– Mất thị lực một hoặc hai mắt
– Khó đi lại, chóng mặt, mất thăng bằng hoặc thất điều
– Đau đầu dữ dội không rõ ngyên nhân
Năm 2013, ASA đưa ra thuật ngữ FAST để mô tả các dấu hiệu cảnh báo đột quỵ cho người dân:
– F (face): mặt bị liệt (méo, lệch)
– A (arm): tay cử động khó khăn (yếu tay)
– S (speech): nói khó
– T (time): khi có 3 dấu hiệu trên, thời gian (time) lúc này quý hơn vàng, cần gọi ngay cấp cứu.
II. DỰ PHÒNG ĐỘT QUỴ
1. Dự phòng tiên phát
Dự phòng tiên phát đối với những người chưa bị đột quỵ, gồm những biện pháp như dùng thuốc kháng kết tập tiểu cầu, điều trị rối loạn lipid máu bằng statin, cai thuốc lá và tập thể dục. Hướng dẫn AHA/ASA năm 2011 về dự phòng đột quỵ tiên phát nhấn mạnh tầm quan trọng của biện pháp thay đổi lối sống để làm giảm các yếu tố nguy cơ có thể thay đổi được, những người theo lối sống lành mạnh có nguy cơ đột quỵ thấp hơn 80% so với những người không theo lối sống nói trên [4; 8].
Nhìn chung, giá trị của aspirin trong dự phòng tiên phát dường như không chắc chắn nên không khuyến cáo đối với những người có nguy cơ thấp và chỉ dùng cho những người có ít nhất 6 – 10% nguy cơ mắc các biến cố tim mạch trong vòng 10 năm [8].
Tuy nhiên, aspirin liều thấp có thể có lợi trong dự phòng đột quỵ cho phụ nữ. Một thử nghiệm ngẫu nhiên, có đối chứng giả dược đã chứng minh rằng 100 mg aspirin mỗi ngày giúp giảm 24% nguy cơ đột quỵ não do thiếu máu và không làm tăng đáng kể nguy cơ đột quỵ do xuất huyết [46].
2. Dự phòng thứ phát
– Bệnh nhân bị đột quỵ hoặc cơn thiếu máu não thoáng qua (TIA) nên kiểm tra bệnh tiểu đường và béo phì và hội chứng ngưng thở khi ngủ,
– Bệnh nhân bị đột quỵ không rõ nguyên nhân nên theo dõi lâu dài để xác định cơn rung nhĩ,
– Với bệnh nhân rung nhĩ không do bệnh van tim phải dùng thuốc chống đông kháng vitamin K: nếu có điều kiện thì thay thế bằng các thuốc chống đông đường uống mới như dabigatran, apixaban, rivaroxaban,
– Không cần thiết phải đóng lỗ bầu dục ở những người không bị huyết khối tĩnh mạch sâu chi dưới (để đề phòng tắc mạch nghịch thường),
– Không có bằng chứng làm tăng HDL-C của niacin, fibrat nên không khuyến cáo sử dụng.
– Điều trị kháng tiểu cầu kép (aspirin và clopidogrel) an toàn và hiệu quả trong việc giảm tái phát đột quỵ và các biến cố mạch máu khác (cơn thiếu máu não thoáng qua [TIA], hội chứng mạch vành cấp, nhồi máu cơ tim) ở những bệnh nhân bị đột quỵ thiếu máu cục bộ cấp tính hoặc TIA và không làm tăng có ý nghĩa biến cố chảy máu nặng [48; 49; 50].
– Đối với những bệnh nhân có nguy cơ bị đột quỵ do hẹp động mạch cảnh không có triệu chứng: tùy thuộc vào bệnh lý đi kèm, tuổi thọ và mong muốn của từng bệnh nhân để xác định liệu điều trị nội khoa đơn thuần hay tái thông động mạch cảnh bằng can thiệp hoặc phẫu thuật.
Phần III: XUẤT HUYẾT NÃO
Chương I: TỔNG QUAN
I. SINH LÝ BỆNH HỌC
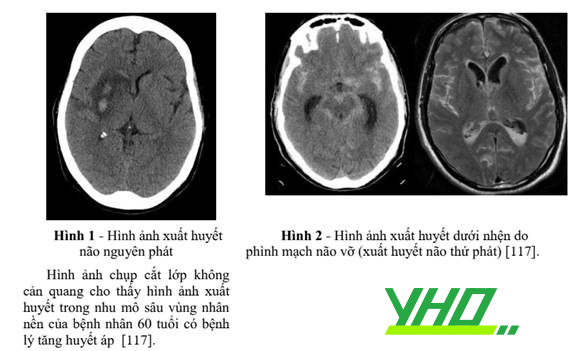
Xuất huyết não được chia làm hai loại là xuất huyết não nguyên phát và xuất huyết não thứ phát.
Xuất huyết não nguyên phát điển hình là do căn nguyên của bệnh lý mạch máu nhỏ. Thứ nhất, quá trình tăng huyết áp kéo dài dẫn tới các bệnh lý mạch máu do tăng áp lực gây ra các thoái hóa vi thể của thành mạch máu nhỏ tới mạch máu xiên được biết đến như là sự thoái hóa mỡ kính (lipohyalinosis) [117]. Thứ hai, sự lắng đọng vi tinh bột (amyloid) vào thành mạch máu nhỏ màng mềm hay mạch máu vỏ não gây ra mất các tế bào cơ trơn, gây dày thành mạch làm hẹp lòng dẫn tới hình thành các vi phình mạch nhỏ và chảy máu nhỏ [118]. Theo sau sự vỡ của thành mạch, máu chảy ra gây cơ chế chấn thương trực tiếp cho nhu mô não liền kề. Sự phù xung quanh khối máu phát triển trong vòng 3 giờ đầu kể từ khi xuất hiện triệu chứng và đạt đỉnh trong khoảng giữa 10 tới 20 ngày [119]. Tiếp đó, máu và huyết tương thúc đẩy các tiến trình gây tổn thương thứ phát bao gồm phản ứng viêm, sự hoạt hóa chu trình đông máu, và lắng đọng sắt từ sự thoái hóa hemoglobin [119]. Cuối cùng, khối máu có thể tiếp tục to ra trong khoảng 38% các bệnh nhân trong vòng 24 giờ đầu [120]. Khi khối máu đủ lớn có thể gây ra hiệu ứng khối chèn ép gây các thoát vị não, giãn hệ thống não thất hay tăng áp lực nội sọ. Khi có chảy máu trong khoang dưới nhện, máu có thể gây ra tình trạng co mạch cấp tính, kết tập tiểu cầu vi mạch dẫn tới giảm tưới máu và thiếu máu não [75].
Xuất huyết não thứ phát là do các căn nguyên dị dạng mạch máu (phình mạch, thông động-tĩnh mạch, rò động-tĩnh mạch màng cứng, dị dạng mạch thể hang), chuyển dạng chảy máu sau nhồi máu, bệnh lý đông máu, các khối u…
Về mặt vị trí, chảy máu trong não không do chấn thương được chia thành chảy máu dưới màng cứng, chảy máu ở khoang dưới nhện, chảy máu trong nhu mô não và chảy máu trong não thất. Vị trí của chảy máu trong não gợi ý một phần nào đó về nguyên nhân gây chảy máu. Chảy máu não nguyên phát thường hay trong bệnh cảnh tăng huyết áp thì vị trí chảy máu hay gặp là ở trong nhu mô não sâu bao gồm nhân nền, thân não và tiểu não. Chảy máu do căn nguyên thứ phát được nghĩ đến khi vị trí chảy máu không điển hình ở vùng của chảy máu nguyên phát như xuất huyết dưới nhện, chảy máu trong nhu mô thùy não, chảy máu trong não thất và dưới màng cứng. Trong xuất huyết dưới nhện, nguyên nhân thường gặp là phình mạch não vỡ chiếm 85%. Trong xuất huyết nhu mô thùy não hoặc xuất huyết não thất, nguyên nhân thường gặp là dị dạng thông động-tĩnh mạch não (AVM). Còn trong xuất huyết dưới màng cứng, có thể đi kèm xuất huyết nhu mô thùy não, nguyên nhân có thể do rò động-tĩnh mạch màng cứng.
II. NGUYÊN NHÂN
1. Các yếu tố nguy cơ
Nguy cơ đột quỵ xuất huyết tăng lên khi có một trong các yếu tố sau:
– Tuổi cao
– Tiền sử đột quỵ
– Nghiện rượu
– Nghiện ma túy (cocaine, heroine)
2. Nguyên nhân
– Tăng huyết áp.
– Bệnh amyloidosis não.
– Các bệnh rối loạn đông máu.
– Điều trị thuốc chống đông máu.
– Liệu pháp tiêu sợi huyết trong điều trị nhồi máu cơ tim cấp hoặc đột quỵ thiếu máu não cấp tính (có thể gây xuất huyết não).
– Dị dạng động tĩnh mạch, phình động mạch và các dị tật mạch máu khác (u tĩnh mạch và xoang hang).
– Viêm mạch.
– Khối tân sinh trong sọ.
Chương 2: CHẨN ĐOÁN XUẤT HUYẾT NÃO
I. LÂM SÀNG
1. Khai thác tiền sử
Cần khai thác được một tiền sử đầy đủ bao gồm thời gian khởi phát và tiến triển của các triệu chứng, cũng như đánh giá các yếu tố nguy cơ và các nguyên nhân có thể. Chú ý tiền sử chấn thương của người bệnh ngay cả khi còn nhỏ.
2. Khám lâm sàng
2.1. Khám toàn thân
Thăm khám bệnh nhân XHN phải chú ý đánh giá các dấu hiệu sinh tồn. Khám toàn thân và tập trung vào đầu, tim, phổi, bụng, tứ chi và khám thần kinh kỹ lưỡng nhưng nhanh chóng [1].
Tăng huyết áp (đặc biệt HA tâm thu lớn > 220 mm Hg) thường gặp đột quỵ xuất huyết. Huyết áp cao nhiều kèm theo sốt thường là biểu hiện tổn thương thần kinh nặng, tiên lượng xấu [72].
2.2. Phát hiện các dấu hiệu thần kinh khu trú
Dấu hiệu thần kinh khu trú phụ thuộc vào khu vực não bị tổn thương. Nếu tổn thương bán cầu chiếm ưu thế (thường là bên trái), thăm khám lâm sàng có thể thấy những dấu hiệu và triệu chứng sau:
– Liệt nửa người phải
– Mất cảm giác nửa người phải
– Nhìn sang trái
– Mất thị trường phải
– Thất ngôn
– Quên nửa thân bên liệt (không điển hình)
Nếu tổn thương bán cầu không chiếm ưu thế (thường là bên phải), người bệnh có thể có:
– Liệt nửa người trái
– Mất cảm giác nửa người trái
– Mắt nhìn sang phải
– Mất thị trường bên trái
Nếu tiểu não bị tổn thương, bệnh nhân có nguy cơ cao bị thoát vị và chèn ép não. Thoát vị có thể làm giảm nhanh mức độ ý thức và có thể dẫn đến ngừng thở hoặc tử vong.
Các các vị trí đặc hiệu liên quan đến những dấu hiệu thần kinh khu trú trong xuất huyết não bao gồm:
– Nhân bèo: liệt nửa người bên đối diện, mất cảm giác bên đối diện, liệt vận động nhãn cầu bên đối diện, bán manh cùng bên, thất ngôn, quên nửa bên liệt, hoặc mất vận động tự chủ bên liệt
– Đồi thị: mất cảm giác bên đối diện, liệt nửa người bên đối diện, liệt vận nhãn, bán manh cùng bên, co đồng tử, thất ngôn, hoặc nhầm lẫn
– Xuất huyết thùy não: liệt, mất cảm giác nửa người bên đối diện, liệt vận nhãn bên đối diện, bán manh cùng bên, thất ngôn, quên nửa người bên liệt, hoặc mất vận động tự chủ bên liệt
– Nhân đuôi: liệt nửa người bên đối diện, liệt vận nhãn, hoặc nhầm lẫn
– Cuống đại não: liệt tứ chi, liệt mặt, giảm ý thức, liệt vân nhãn, co đồng tử
– Tiểu não: liệt mặt, mất cảm giác; liệt vân nhãn, co đồng tử, hoặc giảm mức độ ý thức
Các dấu hiệu khác của của tiểu não hoặc thân não gồm:
– Dáng đi hoặc vận động tay chân mất điều hòa
– Chóng mặt hoặc ù tai
– Buồn nôn và nôn
– Liệt nửa người hoặc liệt tứ chi
– Mất cảm giác nửa người hoặc mất cảm giác của cả 4 chi
– Bất thường vận nhãn dẫn đến nhìn đôi hoặc chứng rung giật nhãn cầu
– Suy giảm chức năng hầu họng hoặc khó nuốt
– Dấu hiệu bắt chéo (mặt cùng bên và cơ thể đối bên) Các triệu chứng xuất huyết dưới nhện:
– Đột ngột đau đầu dữ dội
– Dấu hiệu màng não với gáy cứng
– Chứng sợ ánh sáng và đau khi cử động mắt
– Buồn nôn và nôn
– Ngất: kéo dài hoặc không điển hình
Nhiều hội chứng đột quỵ khác có liên quan đến xuất huyết nội sọ, từ đau đầu nhẹ đến suy giảm nặng nề chức năng thần kinh. Đôi khi, xuất huyết não có thể biểu hiện bằng một cơn động kinh mới khởi phát.
II. CẬN LÂM SÀNG
Các dấu hiệu lâm sàng thì không đặc hiệu để chẩn đoán phân biệt xuất huyết não với nhồi máu não hay với các bệnh lý khác có biểu hiện giống đột quỵ bởi vậy chẩn đoán xác định xuất huyết não phải dựa vào hình ảnh học thần kinh (chụp cắt lớp vi tính hoặc chụp cộng hưởng từ sọ não) [73] .
1. Chụp cắt lớp vi tính (CLVT) sọ não
CLVT sọ não không tiêm thuốc cản quang là một kỹ thuật nhanh với độ nhạy rất cao để xác định xuất huyết não cấp tính, và do tính khả dụng cao của nó mà đây được coi như tiêu chuẩn vàng để chẩn đoán xác định xuất huyết não trong các khoa cấp cứu [73].
CLVT sọ não ngoài việc chẩn đoán xác định xuất huyết não, còn cung cấp thêm các thông tin hữu ích khác bao gồm vị trí, lan rộng vào não thất, giãn não thất, sự xuất hiện và mức độ phù não, và sự đè đẩy đường giữa cũng như thân não thứ phát do hiệu ứng khối của khối máu. Thể tích khối máu nội sọ là yếu tố dự báo mạnh mẽ đầu ra lâm sàng của bệnh nhân [74] và có thể xác định được nhanh chóng ở khoa cấp cứu dựa vào kỹ thuật đo ABC/2 (hình 6).
Hình ảnh xuất huyết não cấp tính trên CLVT sọ não thì dễ nhận biết do đặc trưng bởi hình ảnh tăng tỷ trọng so với nhu mô não (trừ khi số lượng máu quá ít). Sự thoái triển của khối máu được đánh dấu bởi sự giảm tỷ trọng dần của khối máu cho tới khi bị dịch hóa hoàn toàn ở giai đoạn mạn tính.
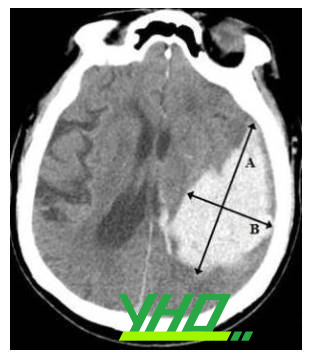 | ● Chọn lát cắt ngang của CLVT có vùng chảy máu lớn nhất ● Đo đường kính lớn nhất (A) và đường kính vuông góc với nó (B) ● Đường kính C được tính bằng độ dày lát cắt của phim chụp nhân với số lát cắt quan sát thấy khối máu ● A, B, C được đo theo cm. Thể tích khối máu V=ABC/2 có đơn vị cm3 hay mL. |
Hình 3: Cách ước lượng thể tích khối máu trên CLVT
2. Chụp mạch não (CT mạch não)
Đây là kỹ thuật chẩn đoán không xâm lấn hữu ích trong bệnh cảnh xuất huyết não cấp giúp phát hiện các bất thường mạch máu là nguyên nhân của xuất huyết não.
Các yếu tố nên đặt ra nghi ngờ có bất thường mạch não bao gồm: xuất huyết dưới nhện, xuất huyết não ở thùy não, xuất huyết não thất nhiều, tuổi trẻ và không có các yếu tố nguy cơ bệnh lý mạch não (như tăng huyết áp) [73].
Ngoài phát hiện nguyên nhân bất thường mạch máu thì dấu hiệu thoát thuốc cản quang bên trong khối máu trên CT mạch não là một dấu hiệu chỉ điểm dự báo sự lan rộng của khối máu và đầu ra lâm sàng kém cho bệnh nhân. Dấu hiệu thoát thuốc rất có ích giúp định hướng cho phẫu thuật viên trong quá trình phẫu thuật lấy khối máu tụ.
Một số điểm bất lợi của phương pháp này là nguy cơ nhiễm xạ tăng lên cũng như là nguy cơ của thuốc cản quang gây dị ứng hay suy thận tăng lên.
Một số nguyên nhân mạch máu gây xuất huyết não thường gặp trong thực hành lâm sàng bao gồm: phình động mạch não, dị dạng thông động tĩnh mạch não (AVM), dị dạng rò động tĩnh mạch màng cứng (dAVF), huyết khối xoang tĩnh mạch não.
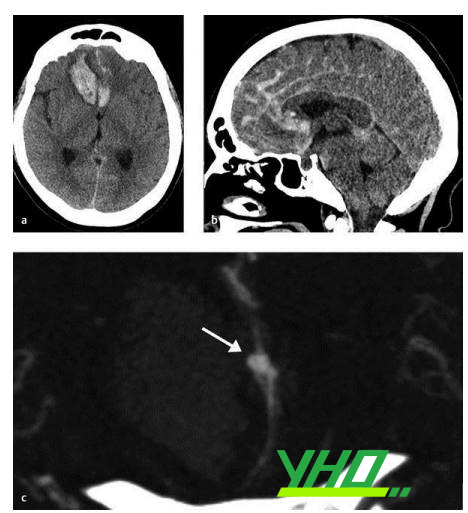
Hình 4: Hình ảnh xuất huyết dưới nhện và trong nhu mô não do phình mạch não vỡ (hình mũi tên chỉ trên CT mạch).
3. Chụp cộng hưởng từ sọ não
Cộng hưởng từ (CHT) có độ nhạy để chẩn đoán xuất huyết não tương đương với CT sọ não không tiêm. CHT có thể phát hiện các nguyên nhân gây xuất huyết não như các u não chảy máu hay nhồi máu chuyển dạng chảy máu [75]. Ở các bệnh nhân suy thận hay dị ứng thuốc cản quang thì việc đánh giá mạch não có thể thực hiện được thông qua CHT mạch máu mà không cần tiêm chất tương phản. Tuy nhiên, do giá thành cao, việc thăm khám kéo dài và tính khả dụng thấp hơn CT sọ não nên CHT ít khi được sử dụng để chẩn đoán xuất huyết não trong bệnh cảnh cấp cứu [73].
Hình ảnh xuất huyết não trên CHT có thể đặt ra nhiều thách thức do biểu hiện của máu thay đổi theo các chuỗi xung, thời gian kể từ lúc bắt đầu chảy máu, kích thước và vị trí chảy máu.
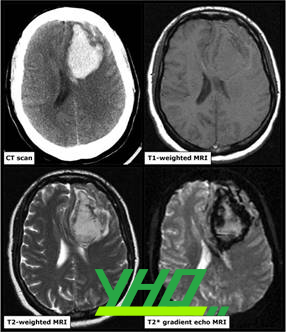
Hình 5 – Hình ảnh CT và MRI của một bệnh nhân xuất huyết não cấp trong thời gian 6 giờ kể từ khi xuất hiện triệu chứng. Hình ảnh CT sọ não thấy ổ tăng tỷ trọng nằm trong nhu mô thùy trán trái so với nhu mô não giúp khẳng định chẩn đoán xuất huyết não cấp. Trên MRI hình ảnh ổ xuất huyết này thay đổi trên các chuỗi xung: đồng tín hiệu trên xung T1 và tăng tín hiệu trên xung T2W và vùng viền giảm tín hiệu trên T2*.[125].
4. Các xét nghiệm huyết học và sinh hóa máu được tiến hành lấy mẫu ngay khi bệnh nhân nhập viện và qua khám lâm sàng, người thầy thuốc nghi ngờ bệnh nhân bị đột quỵ XHN, bao gồm:
– Công thức máu, sinh hóa máu: điện giải đồ, urê máu, creatinine và glucose
– Đông máu cơ bản: thời gian prothrombin, INR, APTT cho tất cả bệnh nhân
– Troponin tim
– Sàng lọc độc tính để phát hiện cocaine và các loại thuốc kích thích giao cảm khác
– Tổng phân tích nước tiểu và cấy nước tiểu
– Thử thai ở phụ nữ trong độ tuổi sinh đẻ.
Chương 3: ĐIỀU TRỊ VÀ TIÊN LƯỢNG
I. ĐIỀU TRỊ NỘI KHOA
1. Nguyên tắc chung
Điều trị bệnh nhân XHN phụ thuộc vào nguyên nhân và mức độ xuất huyết. Kiểm soát các dấu hiệu sinh tồn, chảy máu, co giật, huyết áp và áp lực nội sọ. Các thuốc sử dụng trong điều trị đột quỵ cấp bao gồm:
– Thuốc chống động kinh: dự phòng co giật.
– Thuốc hạ áp: kiểm soát huyết áp và các yếu tố nguy cơ bệnh tim mạch.
– Lợi tiểu thẩm thấu: giảm áp lực nội sọ trong khoang dưới nhện.
Xử trí bắt đầu bằng ổn định các dấu hiệu sinh tồn: đặt ống nội khí quản kiểm soát đường thở nếu bệnh nhân suy giảm ý thức, có nguy cơ suy hô hấp, thở máy kiểu tăng thông khí kết hợp truyền mannitol tĩnh mạch nếu có tăng áp lực nội sọ, đồng thời chụp CT sọ não cấp cứu. Theo dõi đường máu và dự phòng viêm loét dạ dày tá tràng [72].
2. Điều trị cụ thể
2.1. Kiểm soát cơn co giật
Triệu chứng co giật sớm xảy ra ở 4-28% bệnh nhân xuất huyết não, thường không phải là cơn động kinh [92].
Các thuốc thường dùng là nhóm benzodiazepin như lorazepam hoặc diazepam. Có thể dùng thêm liều nạp phenytoin hoặc fosphenytoin để kiểm soát lâu dài.
2.2. Dự phòng động kinh
Chỉ định:
– Bệnh nhân xuất huyết thùy não để giảm nguy cơ co giật.
– Bệnh nhân xuất huyết dưới nhện do vỡ phình mạch.
Không khuyến cáo dùng kéo dài thuốc dự phòng động kinh nhưng có thể cân nhắc ở các bệnh nhân có tiền sử co giật, tụ máu trong não, tăng huyết áp khó kiểm soát, nhồi máu hoặc phình động mạch não giữa.
2.3. Kiểm soát huyết áp
– Nếu huyết áp tâm thu >200 mmHg hoặc huyết áp trung bình > 150 mmHg: hạ áp bằng thuốc truyền tĩnh mạch, theo dõi huyết áp cứ mỗi 5 phút/lần.
– Nếu huyết áp tâm thu >180 mmHg hoặc huyết áp trung bình > 130 mmHg kèm theo tăng áp lực nội sọ: theo dõi áp lực nội sọ và hạ áp bằng thuốc truyền tĩnh mạch, duy trì áp lực tưới máu não ≥ 60 mmHg.
– Nếu huyết áp tâm thu >180 mmHg hoặc huyết áp trung bình > 130 mmHg và không có triệu chứng tăng áp lực nội sọ: hạ huyết áp tối thiểu (đích huyết áp 160/90 mmHg hoặc huyết áp trung bình 110 mmHg) bằng thuốc truyền tĩnh mạch, theo dõi tình trạng lâm sàng, huyết áp mỗi 15 phút.
– Với các bệnh nhân xuất huyết dưới nhện do vỡ phình mạch, AHA/ASA 2012 khuyến cáo hạ huyết áp xuống dưới 160 mmHg để giảm nguy cơ chảy máu tái phát [93].
– Theo ACP (American College of Physicians) và AAFP (American Academy of Family Physicians) 2017: có thể xem xét bắt đầu điều trị cho các bệnh nhân có huyết áp tâm thu ≥ 150 mmHg đưa về đích huyết áp < 150 mmHg để giảm thiểu nguy cơ đột quỵ, các biến cố tim và tử vong [94].
(xem thêm phụ lục III về các thuốc hạ áp dùng theo đường tĩnh mạch).
2.4. Kiểm soát áp lực nội sọ
– Nâng đầu cao 30 độ, không nằm nghiêng giúp cải thiện dòng trở về tĩnh mạch trung tâm, làm giảm áp lực nội sọ.
– Có thể cho an thần, gây mê nếu cần thiết. Sử dụng thuốc bảo vệ dạ dày dự phòng loét dạ dày ở bệnh nhân XHN. Các điều trị hỗ trợ khác bao gồm: truyền mannitol hoặc muối ưu trương, gây mê bằng barbiturat, dùng thuốc ức chế thần kinh cơ, theo dõi liên tục áp lực nội sọ và huyết áp để đảm bảo áp lực tưới máu não ≥ 70 mmHg.
26. Điều trị xuất huyết não liên quan tới thuốc chống đông
Bệnh nhân dùng thuốc chống đông warfarin bị XHN nhiều hơn và hơn 50% bệnh nhân tử vong trong vòng 30 ngày. Cần bình ổn tỷ lệ Prothrombin để ngăn chặn XHN tiến triển bằng:
– Tiêm tĩnh mạch thuốc vitamin K.
– Truyền huyết tương tươi đông lạnh (FFP).
– Truyền phức hợp prothombin cô đặc (PCC).
– Truyền tĩnh mạch rFVIIa.
Dùng vitamin K cần thời gian ít nhất 6 giờ để đưa INR về bình thường, do đó nên kết hợp thêm với FFP hoặc PCC. (xin xem phụ lục VI).
Các bệnh nhân đang dùng heparin (trọng lượng phân tử thấp hoặc không phân đoạn) bị xuất huyết não cần được tiêm protamin trung hòa. Liều protamin phụ thuộc vào liều heparin và thời điểm cuối dùng heparin trước đó. Các bệnh nhân thiếu hụt nặng yếu tố đông máu có thể bị xuất huyết não tự phát nên được truyền bổ sung các yếu tố thay thế [72;99].
2.7. Điều trị xuất huyết não liên quan đến thuốc kháng kết tập tiểu cầu
Khuyến cáo AHA/ASA 2010 về xử trí xuất huyết não tự phát khuyến cáo chỉ truyền tiểu cầu khi xuất huyết não kèm giảm tiểu cầu nặng [72].
2.8. Phối hợp thuốc Statin
Nhiều nghiên cứu chứng minh bệnh nhân xuất huyết não được dùng statin có kết quả tốt hơn về kết cục lâm sàng sau xuất huyết não [101]. Trên lâm sàng hay chỉ định:
– Atorvastatin 10 – 40 mg/ngày
– Rosuvastatin 10 – 20 mg/ngày
II. ĐIỀU TRỊ PHẪU THUẬT
Vai trò của phẫu thuật đối với xuất huyết nội sọ vùng trên lều vẫn còn đang tranh luận. Một phân tích gộp [103] về phẫu thuật trong xuất huyết não cho thấy có bằng chứng cải thiện lâm sàng ở những bệnh nhân:
– Phẫu thuật trong thời gian 8h sau khởi phát.
– Thể tích khối máu tụ 20-50 ml.
– Điểm Glasgow 9-12 điểm.
– Bệnh nhân 50-69 tuổi.
– Bệnh nhân tụ máu trong nhu mô mà không có chảy máu não thất có thể can thiệp an toàn [104].
– Phẫu thuật có hiệu quả ở các bệnh nhân xuất huyết nhu mô não nếu đường kính khối máu tụ > 3cm, nhằm dự phòng tụt kẹt thân não [105].
III. ĐIỀU TRỊ CAN THIỆP NỘI MẠCH
Điều trị can thiệp mạch được đặt ra đối với xuất huyết não có nguyên nhân thứ phát do bất thường mạch máu bao gồm phình động mạch não, dị dạng thông động-tĩnh mạch não, rò động tĩnh mạch màng cứng não.
1. Phình động mạch não
Phình động mạch não vỡ là nguyên nhân của 85% các ca chảy máu dưới nhện không do chấn thương [106].
Phình động mạch não được phân loại theo hình dạng bao gồm phình hình túi (saccular aneurysm), phình hình thoi (fusiform aneurysm), phình do lóc tách mạch (dissecting aneurysm), phình dạng fusi-sacciform trong bệnh lý giãn phình (dolichoectasia), phình dạng bọng nước (blister aneurysm). Phình hình túi chiếm phần lớn trong số phình mạch não. Phình hình túi được chia làm hai loại liên quan đến việc điều trị bao gồm phình cổ hẹp và phình cổ rộng. Phình cổ rộng được định nghĩa là túi phình có cổ ≥4mm hoặc tỉ lệ đường kính đáy/cổ <1.5.
Việc chẩn đoán và điều trị gây tắc phình động mạch não vỡ được thực hiện theo các khuyến cáo của hiệp hội đột quỵ Châu Âu và Mỹ [107,108]. Chẩn đoán phình mạch não vỡ dựa vào chụp CT mạch máu, cộng hưởng từ mạch máu hoặc chụp mạch số hóa xóa nền (DSA) trong đó chụp DSA là tiêu chuẩn vàng để chẩn đoán.
Hai phương pháp được lựa chọn bao gồm phẫu thuật hoặc can thiệp nội mạch. Việc lựa chọn phương pháp điều trị tùy thuộc vào hình dạng, vị trí, kích thước túi phình cũng như tuổi, các bệnh lý đi kèm cũng như là lựa chọn của bệnh nhân. Thử nghiệm lâm sàng ISAT (International Subarachonoid Aneurysm Trial) khuyên chọn can thiệp nội mạch nút coils nếu túi phình vỡ có thể được điều trị bởi cả hai phương pháp là như nhau [109]. Hơn nữa, các túi phình có cổ nhỏ hay ở vòng tuần hoàn sau, bệnh nhân cao tuổi thì nên điều trị bằng nút coils [107]. Các yếu tố ủng hộ phẫu thuật bao gồm các túi phình có cổ rộng, có nhánh mạch tách từ túi phình, phình động mạch não giữa, phình quanh trai hoặc bệnh nhân có khối máu tụ nhu mô đi kèm [107].
Trong can thiệp nội mạch, phương pháp nút coils đơn thuần được ưu tiên lựa chọn đối với phình hình túi cổ hẹp. Đối với phình hình túi cổ rộng thì có thể lựa chọn can thiệp nút coils có bóng chẹn cổ hoặc nút coils có stent hỗ trợ hoặc đặt lồng WEB. Đối với phình hình thoi, phình lóc tách đã vỡ thì phương pháp bảo tồn (bằng đặt stent chuyển hướng dòng chảy) hoặc phương pháp gây tắc mạch nuôi có hiệu quả gây tắc túi phình tương tự nhau tuy nhiên phương pháp bảo tồn nên được ưu tiên nếu có khả năng thực hiện. Đối với phình hình bọng nước (blister aneurysm), việc điều trị hiện nay còn gặp nhiều khó khăn và còn nhiều tranh cãi thì đặt stent chuyển dòng hiện đang là phương pháp được cân nhắc đầu tay để điều trị.
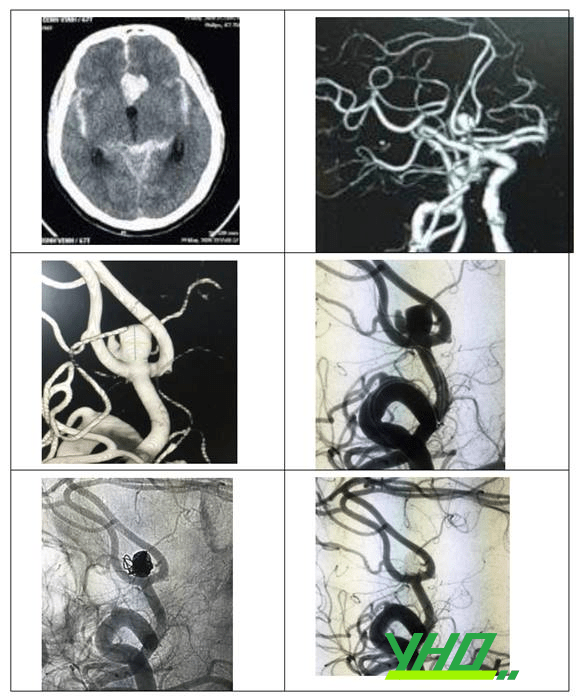
Hình 6: Bệnh nhân nam 67 tuổi có xuất huyết dưới nhện lan tỏa (Fisher 4) do vỡ túi phình thông trước (phát hiện bằng CT mạch máu). Túi phình sau đó được can thiệp nút tắc hoàn toàn bằng coils có bóng hỗ trợ.
2. Thông động-tĩnh mạch não (AVM)
Thái độ xử trí đối với dị dạng thông động-tĩnh mạch não đã được hiệp hội Tim mạch và đột quỵ Hoa Kỳ đưa ra vào năm 2017 [110]. Nút mạch đối với dị dạng AVM có xuất huyết não cấp thường đặt ra để điều trị chảy máu do phình mạch cạnh ổ nidus dị dạng hoặc nút tắc chọn lọc điểm chảy máu giảm nguy cơ chảy máu tái phát. Sau giai đoạn cấp khi mà khối máu tụ đã tiêu hết (khoảng 4-6 tuần), thì việc nút mạch điều trị dị dạng AVM tùy thuộc vào mục tiêu cụ thể cho từng bệnh nhân bao gồm nút mạch triệt để dị dạng (qua đường động mạch hoặc tĩnh mạch), nút mạch giảm một phần thể tích nidus trước mổ giúp giảm nguy cơ phẫu thuật hoặc nút mạch một phần dị dạng phối hợp với xạ phẫu.
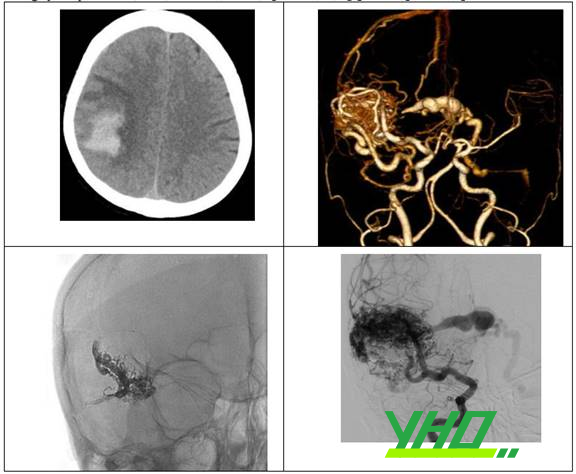
Hình 7: Bệnh nhân nữ 67 tuổi có xuất huyết lớn trong nhu mô thái dương-phải do dị dạng AVM vỡ. Dị dạng mạch này được can thiệp nút tắc chọn lọc một phần chảy máu bằng Onyx.
3. Rò động-tĩnh mạch màng cứng não (dAVF)
Thái độ xử trí đối với rò động tĩnh mạch màng cứng có xuất huyết nội sọ được hướng dẫn theo khuyến cáo của hiệp hội Tim mạch và đột quỵ Hoa Kỳ năm 2015 [111]. Can thiệp mạch là điều trị đầu tay được lựa chọn để điều trị thông động tĩnh mạch màng cứng não [112]. Tuy nhiên, thời điểm điều trị thường không được đặt ra trong pha cấp mà thường được tiến hành sau khi khối máu tụ đã tiêu đi (khoảng 4 đến 6 tuần).
IV. DẪN LƯU NÃO THẤT
Dẫn lưu não thất thường được thực hiện trong trường hợp não úng thủy do biến chứng xuất huyết gây chèn ép não thất ba hoặc não thất bốn. Dẫn lưu não thất có thể làm tăng nguy cơ nhiễm khuẩn bao gồm cả viêm màng não do vi khuẩn.
V. TIÊN LƯỢNG
Tiên lượng ở bệnh nhân đột quỵ xuất huyết thay đổi tùy theo mức độ nghiêm trọng của đột quỵ, vị trí và kích thước của xuất huyết. Thang điểm Glasgow (GCS) thấp có liên quan đến tiên lượng kém hơn và tỷ lệ tử vong cao hơn. Kích thước vùng xuất huyết lớn có liên quan đến tiên lượng kém hơn. Tăng kích thước của khối lượng máu tụ có liên quan đến kết quả chức năng kém hơn và tỷ lệ tử vong tăng.
Điểm xuất huyết nội sọ là công cụ phổ biến nhất được sử dụng để dự đoán kết quả trong đột quỵ xuất huyết. Điểm số được tính như sau:
– Điểm GCS 3 – 4: 2 điểm
– Điểm GCS 5 – 12: 1 điểm
– Điểm GCS 13 – 15: 0 điểm
– Tuổi ≥ 80: 1 điểm
– Xuất huyết dưới lều: 1 điểm
– Thể tích khối máu tụ ≥30 cm3: 1 điểm
– Thể tích khối máu tụ <30 cm3: 0 điểm
– Có xuất huyết não thất: 1 điểm.
Trong một nghiên cứu của Hemphill và cộng sự, tất cả các bệnh nhân có điểm xuất huyết nội sọ là 0 đều sống sót và tất cả những người có điểm 5 đều đã chết; Tỷ lệ tử vong trong 30 ngày tăng theo số điểm [90].
Các yếu tố tiên lượng khác bao gồm:
– Đột quỵ xuất huyết quanh cuống não có tiên lượng tốt hơn
– Xuất hiện của máu trong não thất có liên quan đến tỷ lệ tử vong cao hơn; trong một nghiên cứu, sự xuất hiện của máu trong não thất có liên quan đến sự gia tăng tỷ lệ tử vong hơn 2 lần
– Bệnh nhân bị xuất huyết nội sọ liên quan đến thuốc chống đông đường uống có tỷ lệ tử vong cao hơn và kết quả chức năng kém hơn.
Chương 4: DỰ PHÒNG XUẤT HUYẾT NÃO
I. ĐIỀU TRỊ TĂNG HUYẾT ÁP
AHA/ASA năm 2010 khuyến cáo các bệnh nhân xuất huyết não tự phát mà không có chỉ định dùng thuốc hạ huyết áp thì vẫn cần kiểm soát huyết áp chặt chẽ, nhất là ở những bệnh nhân có vị trí xuất huyết não điển hình do tăng huyết áp [72]. Ngoài ra, khuyến cáo duy trì huyết áp mục tiêu < 140/90 mmHg để dự phòng cơn đột quỵ đầu tiên. Các bệnh nhân tăng huyết áp kèm đái tháo đường hoặc bệnh thận, mục tiêu huyết áp < 130/80 mmHg [110]. Các thuốc hạ áp bao gồm: lợi tiểu thiazid, chẹn kênh canxi, ức chế men chuyển, ức chế thụ thể. Các bệnh nhân có đái tháo đường, sử dụng ức chế men chuyển/ ức chế thụ thể là khuyến cáo IA theo AHA/ASA 2011 [72]. Chẹn beta giao cảm thuộc hàng thứ 2 do tác dụng dự phòng các biến cố mạch máu thấp hơn mặc dù tác dụng hạ áp tương đương.
Tuy statin được khuyến cáo dự phòng đột quỵ thiếu máu tiên phát (mức bằng chứng IA) đặc biệt nếu kèm yếu tố nguy cơ khác nhưng một số nghiên cứu cho thấy có thể tăng nguy cơ xuất huyết não khi dùng statin. Tuy nhiên, một phân tích meta-analysis trên 31 thử nghiệm ngẫu nhiên có kiểm soát cho thấy điều trị statin không liên quan đến tăng có ý nghĩa xuất huyết não [111].
Trong nghiên cứu HOPE (Heart Outcomes Prevention Evaluation), thêm ramipril vào các điều trị nội khoa khác bao gồm kháng kết tập tiểu cầu, làm giảm nguy cơ tương đối đột quỵ, tử vong và nhồi máu cơ tim 32% so với giả dược [112]. Chỉ 40% hiệu quả của ramipril là do tác dụng hạ áp của thuốc, các cơ chế khác liên quan đến tác dụng bảo vệ nội mạc.
Nghiên cứu PROGRESS (Perindopril Protection Against Recurrent Stroke Study) cho thấy perindopril có tác dụng vượt trội so với placebo. Mặc dù bản thân thuốc không ưu thế hơn nhưng khi kết hợp với indapamid giúp làm giảm đột quỵ tái phát, phần lớn hiệu quả này đến từ tác dụng hạ áp, ngược với kết quả của nghiên cứu HOPE về ramipril [113].
Nghiên cứu ALLHAT (Antihypertensive and Lipid-Lowering Treatment to Prevent Heart Attack Trial) cho thấy chlorthalidone hiệu quả hơn một chút so với lisinopril trong dự phòng đột quỵ [114].
Nghiên cứu LIFE (Losartan Intervention for Endpoint Reduction in Hypertension Study) chứng minh rằng ức chế thụ thể (losartan) giảm nguy cơ đột quỵ ưu thế hơn chẹn beta giao cảm (atenolol) [115].
Nghiên cứu MOSES (Morbidity and Mortality after Stroke, Eprosartan Compared With Nitrendipine for Secondary Prevention) cho thấy eprosartan ưu thế hơn chẹn kênh canxi nitrendipin trong dự phòng thứ phát đột quỵ và tai biến mạch não thoáng qua. Nghiên cứu này tương đối nhỏ và phần lớn các biến cố là tai biến mạch não thoáng qua [116].
II. CÁC BIỆN PHÁP DỰ PHÒNG KHÔNG DÙNG THUỐC
Ngừng hút thuốc, chế độ ăn ít chất béo, giảm cân, hạn chế ăn muối, tăng cường chế độ ăn giàu kali để giảm huyết áp có tác dụng dự phòng. Ngừng uống rượu, bia do làm tăng nguy cơ xuất huyết não.
Tập thể dục là các biện pháp không dùng thuốc được khuyến khích rất mạnh mẽ. Người bình thường nên tập thể dục với cường độ trung bình ít nhất 150 phút mỗi tuần, biện pháp này đã được AHA/ASA nhấn mạnh từ năm 2011 [110].
Phần IV: PHỤC HỒI CHỨC NĂNG SAU ĐỘT QUỴ
I. MỤC TIÊU VÀ NGUYÊN TẮC CHUNG
Vật lý trị liệu và phục hồi chức năng nên được thực hiện sớm, ngay khi bệnh nhân còn đang nằm trên giường bệnh, thường 24-48h sau đột quỵ. Bệnh nhân sau đột quỵ được phục hồi chức năng tại bệnh phòng điều trị, tại khoa phục hồi chức năng trong viện và khi được ra viện, công tác phục hồi chức năng được tiến hành tại các đơn vị phục hồi chức năng ngoại trú, các cơ sở điều dưỡng và rất quan trọng là có chương trình phục hồi chức năng tại nhà đối với người bệnh.
Bước đầu tiên phục hồi chức năng là thúc đẩy các vận động chủ động của người bệnh. Do nhiều bệnh nhân bị liệt hoặc yếu cơ nên phải thay đổi tư thế bệnh nhân thường xuyên trong khi nằm trên giường và tham gia vào các bài tập vận động thụ động hoặc chủ động để tăng cơ lực chi bị liệt (vận động thụ động là các vận động do bác sỹ thực hiện còn vận động chủ động do bản thân bệnh nhân tự thực hiện).
Vật lý trị liệu và phục hồi chức năng tiến hành phụ thuộc vào nhiều yếu tố bao gồm mức độ tổn thương ban đầu, bệnh nhân có thể ngồi dậy, di chuyển giữa các giường, đứng lên, đi bộ có hoặc không có sự trợ giúp. Nhân viên phục hồi chức năng giúp bệnh nhân có khả năng thực hiện các động tác phức tạp hơn như tắm, mặc quần áo, sử dụng toilet, hỗ trợ vận động chi bị liệt trong khi thực hiện các kỹ năng. Bắt đầu thực hiện các hoạt động cơ bản trong cuộc sống hàng ngày là bước đầu tiên giúp bệnh nhân tự lập.
II. NHỮNG KHIẾM KHUYẾT CẦN ĐƯỢC PHỤC HỒI CHỨC NĂNG
Đột quỵ có thể gây ra 5 loại khuyết tật và cần được phục hồi chức năng sớm: liệt và các vấn đề vận động; rối loạn cảm giác bao gồm cả đau; ngôn ngữ và chữ viết; tư duy và trí nhớ; rối loạn cảm xúc.
1. Liệt hoặc các vấn đề vận động
Liệt là một trong các khuyết tật phổ biến nhất sau đột quỵ. Liệt thường xảy ra ở một bên cơ thể đối diện với bên não bị tổn thương, có thể ảnh hưởng ở mặt, tay, chân hoặc toàn bộ một bên cơ thể. Liệt hoàn toàn khi bệnh nhân mất hoàn toàn vận động, liệt bán phần khi bệnh nhân còn khả năng vận động một phần. Bệnh nhân đột quỵ bị liệt có thể gặp khó khăn khi thực hiện các vận động hàng ngày, một số gặp khó khăn khi nuốt (gọi là nuốt khó) do tổn thương phần não kiểm soát các cơ nuốt. Tổn thương tiểu não ảnh hưởng đến khả năng giữ thăng bằng và tư thế của cơ thể.
2. Rối loạn cảm giác
Bệnh nhân đột quỵ có thể mất khả năng cảm giác sờ, đau, nhiệt độ hoặc vị trí. Bệnh nhân rối loạn cảm giác nặng có thể mất khả năng nhận biết một phần cơ thể. Một số bệnh nhân có cảm giác đau, tê, ngứa hoặc như bị châm chích, được gọi là các dị cảm.
Mất cảm giác tiểu tiện ngay sau đột quỵ khá thường gặp. Một số bệnh nhân mất khả năng đi tiểu hoặc kiểm soát cơ bàng quang, trong khi một số mất khả năng nhịn tiểu trước khi đến phòng vệ sinh.
Mất kiểm soát nhu động ruột hoặc táo bón cũng hay gặp. Ngoài ra, đôi khi xuất hiện hội chứng đau mạn tính do tổn thương hệ thần kinh (bệnh lý đau do thần kinh). Ở một số bệnh nhân, con đường dẫn truyền cảm giác trong não bị tổn thương dẫn tới dẫn truyền tín hiệu sai lạc gây ra cảm giác đau ở chi hoặc một bên cơ thể bị rối loạn cảm giác. Hội chứng đau phổ biến nhất là hội chứng đau vùng đồi thị (do tổn thương vùng đồi thị – là vị trí trung gian dẫn truyền cảm giác đau từ cơ thể đến não). Đau cũng có thể xảy ra mà không có tổn thương hệ thần kinh, thường do tình trạng yếu liệt cơ gây ra, phổ biến nhất là đau do mất vận động của khớp bị bất động trong thời gian dài cùng với tổn thương gân và dây chằng quanh khớp. Hiện tượng này thường được gọi là “khớp đông cứng”, cần dự phòng bằng cách tập vận động thụ động sớm.
3. Vấn đề ngôn ngữ và chữ viết
Ít nhất 1/4 số bệnh nhân đột quỵ bị rối loạn ngôn ngữ, liên quan đến khả năng nói, viết và hiểu ngôn ngữ. Trung tâm chính kiểm soát ngôn ngữ nằm ở bán cầu não trái của những người thuận tay phải và nhiều người thuận tay trái. Tổn thương trung tâm ngôn ngữ ở vùng bán cầu ưu thế (vùng Broca) gây chứng mất vận ngôn. Những người bị tổn thương vùng này gặp khó khăn khi thể hiện suy nghĩ của họ do mất khả năng nói những từ ngữ họ nghĩ và viết câu không hoàn chỉnh. Trái lại, tổn thương một vùng ngôn ngữ khác là vùng Wernicke làm cho người bệnh nói không lưu loát, khó hiểu người khác nói gì hoặc viết gì. Dạng nặng nhất của mất ngôn ngữ là mất ngôn ngữ toàn thể do tổn thương rộng vùng não kiểm soát ngôn ngữ, bệnh nhân mất khả năng nói, nghe hiểu, đọc, viết.
4. Vấn đề về tư duy và trí nhớ
Đột quỵ có thể gây tổn thương các phần não kiểm soát trí nhớ, khả năng học hỏi và nhận thức. Bệnh nhân có thể mất trí nhớ ngắn hạn hoặc giảm sự chú ý, mất khả năng lập kế hoạch, hiểu ý nghĩa, học thứ mới và các hoạt động tinh thần phức tạp khác.
5. Rối loạn cảm xúc
Nhiều bệnh nhân sau đột quỵ xuất hiện cảm giác sợ hãi, lo lắng, thất vọng, giận dữ, buồn bã, và một cảm giác đau buồn do suy giảm thể chất và tinh thần. Các cảm giác này là phản ứng tự nhiên với sang chấn tâm lý do đột quỵ. Một số rối loạn cảm xúc và thay đổi tính tình là do tác động vật lý của tổn thương não. Trầm cảm là rối loạn hay gặp nhất, với các biểu hiện như rối loạn giấc ngủ, thay đổi cảm giác ngon miệng dẫn tới sụt cân hoặc tăng cân, thờ ơ, hạn chế giao tiếp xã hội, hay cáu gắt, mệt mỏi, tự ti, suy nghĩ tự tử. Trầm cảm sau đột quỵ có thể điều trị bằng thuốc chống trầm cảm và tư vấn tâm lý.
III. VAI TRÒ CỦA NHÂN VIÊN Y TẾ
Phục hồi chức năng sau đột quỵ bao gồm: bác sỹ, điều dưỡng phục hồi chức năng; vật lý trị liệu, chức năng nghề nghiệp, ngôn ngữ – lời nói; chuyên gia sức khỏe tinh thần.
1. Bác sỹ
Bác sỹ có vai trò hàng đầu trong quản lý và điều phối việc chăm sóc dài hạn bệnh nhân sau đột quỵ, bao gồm khuyến cáo chương trình phục hồi chức năng cho từng bệnh nhân. Bác sĩ cũng chịu trách nhiệm chăm sóc các vấn đề sức khỏe chung của bệnh nhân và hướng dẫn biện pháp ngăn ngừa đột quỵ thứ phát, ví dụ kiểm soát huyết áp, tiểu đường và loại bỏ các yếu tố nguy cơ như hút thuốc lá, thừa cân/béo phì, chế độ ăn nhiều cholesterol, uống rượu. Bác sỹ chuyên ngành thần kinh điều phối đội ngũ nhân viên chăm sóc bệnh nhân trong thời gian nằm viện. Các bác sỹ chuyên ngành khác, đặc biệt là phục hồi chức năng, có vai trò trong các giai đoạn khác nhau sau đột quỵ.
2. Điều dưỡng phục hồi chức năng
Điều dưỡng có vai trò hướng dẫn bệnh nhân thực hiện các hoạt động cơ bản hàng ngày và giáo dục các biện pháp bảo vệ sức khỏe như dùng thuốc theo đơn, cách chăm sóc da, cách di chuyển từ giường đến ghế ngồi và những điều cần biết ở một bệnh nhân tiểu đường. Đặc biệt là các sinh hoạt cá nhân như tắm, vệ sinh tự chủ. Nếu bệnh nhân không tự chủ đại tiểu tiện, điều dưỡng có thể hướng dẫn người chăm sóc cách đặt sonde và theo dõi.
3. Chuyên gia vật lý trị liệu
Chuyên gia vật lý trị liệu chuyên điều trị các khuyết tật liên quan đến suy giảm vận động và cảm giác. Đội ngũ này cần được đào tạo về giải phẫu và sinh lý liên quan đến chức năng bình thường, đặc biệt là vận động.
Các chuyên gia vật lý trị liệu đánh giá năng lực của các bệnh nhân đột quỵ, độ bền, phạm vi vận động, dáng đi bất thường và các khiếm khuyết cảm giác để thiết kế chương trình phục hồi chức năng phù hợp với từng cá nhân nhằm phục hồi công dụng chi bị đột quỵ và thiết lập việc học các kỹ năng mới. Các bài tập bao gồm kích thích cảm giác chọn lọc như ấn hoặc sờ, bài tập vận động chủ động và thụ động có đối kháng. Nói chung, vật lý trị liệu chú trọng thực hành các vận động chuyên biệt, lặp đi lặp lại nhiều lần, các bài tập phức tạp đòi hỏi nhiều sự phối hợp và cân bằng, chẳng hạn như đi lên hoặc đi xuống cầu thang hoặc di chuyển an toàn giữa các chướng ngại vật. Những bệnh nhân quá yếu có thể thực hiện các động tác trong nước (nước tạo ra kích thích cảm giác đồng thời hỗ trợ trọng lực) hoặc được hỗ trợ một phần bằng dây buộc. Một xu hướng gần đây trong vật lý trị liệu nhấn mạnh hiệu quả của việc tham gia vào các hoạt động có mục tiêu (những chơi trò chơi), để thúc đẩy khả năng phối hợp. Vật lý trị liệu thường sử dụng kích thích cảm giác chọn lọc để tăng cường sử dụng các chi bị suy yếu và giúp bệnh nhân có nhận thức phần cơ thể bị “lãng quên”.
4. Vật lý trị liệu và thư giãn
Phương pháp này giúp bệnh nhân học lại các kỹ năng cần thiết để thực hiện các hoạt động tự chủ như chải chuốt bản thân, chuẩn bị bữa ăn, lau dọn nhà cửa. Ngoài ra, nó còn giúp bệnh nhân biết cách chia các hoạt động phức tạp thành các phần nhỏ để thực hiện đồng thời phát triển các hoạt động bù trừ nhằm cải thiện điều kiện môi trường sống, loại bỏ các rào chắn, tăng tính an toàn, hỗ trợ các hoạt động chức năng.
5. Chuyên gia trị liệu ngôn ngữ – lời nói
Trị liệu ngôn ngữ – lời nói giúp bệnh nhân học lại cách sử dụng ngôn ngữ hoặc phát triển các kỹ năng giao tiếp, góp phần cải thiện khả năng nuốt và các kỹ năng xã hội sau đột quỵ. Các bài tập tích cực như lặp lại lời của bác sỹ, thực hành theo hướng dẫn, kỹ năng đọc hoặc viết là nền tảng của phục hồi ngôn ngữ. Một số chuyên gia dùng bảng ký hiệu hoặc các cử chỉ ngôn ngữ, các tiến bộ khoa học máy tính phát triển các dụng cụ mới để tăng cường khả năng giao tiếp. Các chuyên gia sử dụng kỹ thuật chẩn đoán hình ảnh đặc biệt để nghiên cứu quá trình nuốt ở bệnh nhân, từ đó tìm ra nguyên nhân gây suy giảm khả năng nuốt. Có nhiều nguyên nhân dẫn tới nuốt khó như: rối loạn phản xạ nuốt, lưỡi mất khả năng nhào trộn thức ăn, mất cảm giác nhận biết thức ăn tồn dư trong miệng sau khi nuốt. Đôi khi, chỉ cần thay đổi tư thế cũng mang lại hiệu quả. Thay đổi thức ăn và cách thức ăn như thức ăn lỏng, ăn ít một, nhai chậm có thể giảm bớt chứng khó nuốt.
6. Trung tâm dạy nghề và tái hoạt động nghề nghiệp
Khoảng 1/4 số bệnh nhân đột quỵ trong độ tuổi 45 – 65, phần lớn trong số này quay trở lại công việc rất khó khăn. Các Trung tâm dạy nghề có thể giúp bệnh nhân sau đột quỵ phát hiện và phát huy thế mạnh nghề nghiệp cá nhân, hỗ trợ tìm kiếm công việc phù hợp.
Phần V: TÓM TẮT NHỮNG ĐIỂM THIẾT YẾU
TRONG THỰC HÀNH LÂM SÀNG ĐỘT QUỴ NÃO
1. Đột quỵ não, trong đó có tới 80% bệnh nhân đột quỵ thiếu máu não (hay còn gọi là nhồi máu não), số còn lại là đột quỵ xuất huyết não là một trong những biến cố tim mạch quan trọng, đặc biệt ở những bệnh nhân tim mạch có nguy cơ cao như tăng huyết áp, tiểu đường, rối loạn lipid máu…
2. Mục tiêu chính của xử trí ban đầu bệnh nhân đột quỵ não là đảm bảo sự ổn định của người bệnh, nhanh chóng khôi phục những tổn thương mấu chốt gây ra tình trạng hiện tại của người bệnh, khẳng định bệnh nhân đột quỵ có chỉ định điều trị bằng thuốc tiêu sợi huyết đường tĩnh mạch hay không và bắt đầu tìm hiểu cơ sở sinh lý bệnh học của các dấu hiệu, triệu chứng thần kinh trên người bệnh.
3. Những đánh giá và xử trí quan trọng của đột quỵ cấp gồm những điểm sau:
a. Đánh giá các dấu hiệu sinh tồn và đảm bảo kiểm soát an toàn đường thở (A: airway), nhịp thở (B: breathing) và tuần hoàn (C: circulation);
b. Khai thác nhanh chóng nhưng chính xác tiền sử, bệnh sử và khám lâm sàng để phân biệt những biểu hiện giả đột quỵ và những bệnh lý cần phải phân biệt với đột quỵ cấp;
c. Chỉ định chụp cấp cứu CT sọ não hoặc MRI sọ não, chụp mạch não (MSCT hoặc MRA) và các xét nghiệm quan trọng khác cũng như theo dõi tình trạng tim mạch (monitoring) 24h sau đột quỵ;
d. Đánh giá tình trạng thiếu dịch và cần bù dịch cũng như chống rối loạn điện giải;
e. Kiểm soát đường máu. Đường máu thấp (<3,3 mmol/L hay 60 mg/dL) cần phải điều chỉnh nhanh chóng. Điều trị tăng đường máu khi đường máu > 10 mmol/L (180 mg/dL) và đường máu mục tiêu từ 7,8 – 10 mmol/L (140-180 mg/dL);
f. Đánh giá tình trạng nuốt và phòng tránh cho bệnh nhân không bị sặc;
g. Điều chỉnh đầu giường ở tư thế phù hợp tối ưu với người bệnh. Đối với bệnh nhân xuất huyết não, xuất huyết dưới nhện hoặc nhồi máu não dễ có nguy cơ tăng áp lực nội sọ, sặc, suy tim và suy hô hấp cấp, nên để nằm đầu bằng hoặc đầu cao 30 độ. Với những bệnh nhân đột quỵ không có những nguy cơ nói trên thì tư thế đầu giường phù hợp với thói quen của người bệnh;
h. Kiểm soát thân nhiệt và điều chỉnh nhiệt độ, đồng thời tìm hiểu nguyên nhân nếu có sốt, nhất trong những ngày đầu sau đột quỵ;
4. Kiểm soát huyết áp tùy theo thể đột quỵ:
a. Với bệnh nhân nhồi máu não cấp, có chỉ định điều trị bằng thuốc tiêu sợi huyết đường tĩnh mạch, cần điều chỉnh HA tâm thu ≤ 185 mmHg, HA tâm trương ≤ 110 mmHg trước khi dùng thuốc tiêu sợi huyết và duy trì ≤ 180/105 mmHg trong 24h đầu tiên sau tiêu sợi huyết;
b. Với bệnh nhân nhồi máu não cấp không có chỉ định điều trị bằng thuốc tiêu sợi huyết, chỉ hạ huyết áp khi tăng huyết áp nặng nề (HA tâm thu > 220 mmHg và/hoặc HA tâm trương > 120 mmHg) hoặc có những chỉ định cần thiết khác trên người bệnh như bệnh động mạch vành thiếu máu tiến triển, suy tim, phình tách động mạch chủ, bệnh não do tăng huyết áp hay tiền sản giật hoặc sản giật. Khi có chỉ định hạ áp thì nên hạ HA từ từ, hạ khoảng 15% số đo HA hiện có trong ngày đầu tiên sau đột quỵ;
c. Với bệnh nhân xuất huyết não và xuất huyết dưới nhện, điều chỉnh huyết áp cần tính đến lợi ích (giảm chảy máu thêm) và nguy cơ (giảm tưới máu não) (xem dưới);
5. Đối với bệnh nhân nhồi máu não cấp, nếu có chỉ định tiêu huyết khối thì điều trị bằng thuốc tiêu sợi huyết alteplase đường tĩnh mạch là lựa chọn hàng đầu. Điều trị bằng thuốc tiêu sợi huyết đường tĩnh mạch có thể chỉ định với những bệnh nhân bị đột quỵ trước 3 giờ (có thể xem xét với những bệnh nhân đến trước 4,5 giờ). Với những bệnh nhân bị nhồi máu não cấp do huyết khối gây tắc đoạn gần của động mạch lớn, có thể chỉ định lấy huyết khối bằng dụng cụ theo đường động mạch trong khoảng thời gian 24h kể từ khi bệnh nhân có triệu chứng đột quỵ.
6. Bên cạnh điều trị tái tưới máu, cần lưu ý đến các biện pháp điều trị phối hợp khác giúp giảm biến chứng, giảm di chứng, ngăn ngừa đột quỵ tái phát, bao gồm:
a. Chống huyết khối bằng thuốc chống kết tập tiểu cầu với aspirin, cho liều đầu trong thời gian 24h sau nhồi máu não;
b. Dự phòng huyết khối tĩnh mạch sâu chi dưới và thuyên tắc phổi;
c. Với bệnh nhân nhồi máu não cấp, cần dùng sớm thuốc statin.
7. Bệnh nhân bị xuất huyết não nên được theo dõi trong khoa hồi sức tích cực hoặc đơn vị chuyên về đột quỵ. Trong giai đoạn cấp của XHN, bệnh nhân có thể cần đặt nội khí quản và thở máy, bình ổn các yếu tố đông máu nếu bệnh nhân đang dùng các thuốc chống đông máu, kiểm soát huyết áp, can thiệp khi xuất hiện tăng áp lực nội sọ và có dấu hiệu chèn ép não (hiệu ứng khối), điều trị co giật, dẫn lưu não thất hoặc phẫu thuật lấy khối máu tụ. Cần chăm sóc tích cực đầy đủ trong ít nhất ngày đầu tiên sau xuất huyết não.
8. Tất cả các thuốc chống đông máu và thuốc chống tiểu cầu cần phải dừng sử dụng ngay khi nghĩ đến huyết não (có thể chỉ mới là chẩn đoán sơ bộ trên lâm sàng) và tác dụng chống đông máu cần phải được đảo ngược ngay lập tức với các thuốc thích hợp theo phác đồ.
9. Đối với bệnh nhân xuất huyết não cấp tính có HATT từ 150-220 mmHg thì nên hạ nhanh HATT xuống 140 mmHg. Đối với những bệnh nhân HATT > 220 mmHg thì nên giảm huyết áp tích cực bằng cách truyền tĩnh mạch liên tục thuốc hạ huyết áp và theo dõi huyết áp thường xuyên (cứ sau năm phút) để đạt được HATT mục tiêu từ 140-160 mmHg.
10. Đối với bệnh nhân bị xuất huyết não có co giật, nên sử dụng các thuốc chống co giật đường đường tĩnh mạch thích hợp để nhanh chóng kiểm soát cơn co giật.
11. Đối với những bệnh nhân xuất huyết tiểu não có đường kính > 3 cm hoặc những người bị xuất huyết tiểu não đang bị suy giảm chức năng thần kinh hoặc bị chèn ép não và/hoặc giãn não thất do tắc não thất thì nên chỉ định phẫu thuật lấy khối máu tụ. Phẫu thuật cho xuất huyết nội sọ trên lều vẫn còn đang được thảo luận. Chỉ định phẫu thuật nên áp dụng cho những bệnh nhân đang bị đe dọa tính mạng do khối máu tụ chèn ép và nên các thể hóa người bệnh khi chỉ định.
12. Điều trị tăng huyết áp là bước quan trọng nhất để giảm nguy cơ xuất huyết não và xuất huyết não tái phát. Ngừng hút thuốc, không lạm dụng rượu và không dùng ma túy, cũng như điều trị chứng ngưng thở khi ngủ là những biện pháp dự phòng có hiệu quả.
13. Tỷ lệ tử vong trong 30 ngày của bệnh nhân xuất huyết não dao động từ 35-52%. Các dấu hiệu dự báo tiên lượng xấu bao gồm cả tử vong gồm tuổi cao, điểm Glasgow thấp, mức độ xuất huyết nội sọ tăng, có xuất huyết não thất, vị trí xuất huyết ở sâu hoặc ở vị trí dưới lều và điều trị bằng thuốc chống huyết khối trước đó.
TÀI LIỆU THAM KHẢO
1. Mozaffarian D, Benjamin EJ, Go AS, Arnett DK, Blaha MJ, et al, et al. Heart disease and stroke statistics–2015 update: a report from the American Heart Association. Circulation. 2015 Jan 27. 131 (4):e29-322.
2. Adams HP Jr, Davis PH, Leira EC, Chang KC, Bendixen BH, Clarke WR, et al. Baseline NIH Stroke Scale score strongly predicts outcome after stroke: A report of the Trial of Org 10172 in Acute Stroke Treatment (TOAST). Neurology. 1999 Jul 13. 53(1):126-31.
3. [Guideline] Adams HP Jr, del Zoppo G, Alberts MJ, Bhatt DL, Brass L, Furlan A, et al. Guidelines for the early management of adults with ischemic stroke: a guideline from the American Heart Association/American Stroke Association Stroke Council, Clinical Cardiology Council, Cardiovascular Radiology and Intervention Council, and the Atherosclerotic Peripheral Vascular Disease and Quality of Care Outcomes in Research Interdisciplinary Working Groups: the American Academy of Neurology affirms the value of this guideline as an educational tool for neurologists. Stroke. 2007 May. 38(5):1655-711.
4. Witt BJ, Ballman KV, Brown RD Jr, Meverden RA, Jacobsen SJ, Roger VL. The incidence of stroke after myocardial infarction: a meta-analysis. Am J Med. 2006 Apr. 119(4):354.e1-9.
5. Towfighi A, Saver JL. Stroke declines from third to fourth leading cause of death in the United States: historical perspective and challenges ahead. Stroke. 2011 Aug. 42(8):2351-5.
6. MacKay J, Mensah GA. World Health Organization. Global Burden of Stroke. The Atlas of Heart Disease and Stroke.
Available at http://www.who.int/cardiovascular-diseases/ en/cvd-atlas-15-burden- stroke.pdf.
7. Schneider AT, Kissela B, Woo D, Kleindorfer D, Alwell K, Miller R, et al. Ischemic stroke subtypes: a population-based study of incidence rates among blacks and whites. Stroke. 2004 Jul. 35(7):1552-6.
8. [Guideline] Goldstein LB, Bushnell CD, Adams RJ, Appel LJ, Braun LT, Chaturvedi S, et al. Guidelines for the primary prevention of stroke: a guideline for healthcare professionals from the American Heart Association/American Stroke Association. Stroke. 2011 Feb. 42(2):517-84.
9. Bushnell C, McCullough LD, Awad IA, Chireau MV, Fedder WN, Furie KL, et al. Guidelines for the Prevention of Stroke in Women: A Statement for Healthcare Professionals From the American Heart Association/American Stroke Association. Stroke. 2014 Feb 6.
10. Gattringer T, Posekany A, Niederkorn K, Knoflach M, Poltrum B, Mutzenbach S, et al. Predicting Early Mortality of Acute Ischemic Stroke. Stroke. 2019 Feb. 50 (2):349-356.
11. Baird TA, Parsons MW, Phanh T, Butcher KS, Desmond PM, Tress BM, et al. Persistent poststroke hyperglycemia is independently associated with infarct expansion and worse clinical outcome. Stroke. 2003 Sep. 34(9):2208-14.
12. Mandelzweig L, Goldbourt U, Boyko V, Tanne D. Perceptual, social, and behavioral factors associated with delays in seeking medical care in patients with symptoms of acute stroke. Stroke. 2006 May. 37(5):1248-53.
13. Easton JD, Saver JL, Albers GW, Alberts MJ, Chaturvedi S, Feldmann E, et al. Definition and evaluation of transient ischemic attack: a scientific statement for healthcare professionals from the American Heart Association/American Stroke Association Stroke Council; Council on Cardiovascular Surgery and Anesthesia; Council on Cardiovascular Radiology and Intervention; Council on Cardiovascular Nursing; and the Interdisciplinary Council on Peripheral Vascular Disease. The American Academy of Neurology affirms the value of this statement as an educational tool for neurolo… Stroke. 2009 Jun. 40(6):2276-93.
14. Marks MP, Olivot JM, Kemp S, Lansberg MG, Bammer R, Wechsler LR, et al. Patients with acute stroke treated with intravenous tPA 3-6 hours after stroke onset: correlations between MR angiography findings and perfusion- and diffusion-weighted imaging in the DEFUSE study. Radiology. 2008 Nov. 249(2):614-23.
15. Schellinger PD, Bryan RN, Caplan LR, Detre JA, Edelman RR, Jaigobin C, et al. Evidence-based guideline: The role of diffusion and perfusion MRI for the diagnosis of acute ischemic stroke: report of the Therapeutics and Technology Assessment Subcommittee of the American Academy of Neurology. Neurology. 2010 Jul 13.75(2):177-85.
16. Meerwaldt R, Slart RH, van Dam GM, Luijckx GJ, Tio RA, Zeebregts CJ. PET/SPECT imaging: from carotid vulnerability to brain viability. Eur J Radiol. 2010 Apr.74(1):104-9.
17. Ford AL, Williams JA, Spencer M, McCammon C, Khoury N, Sampson TR, et al. Reducing door-to-needle times using Toyota’s lean manufacturing principles and value stream analysis. Stroke. 2012 Dec. 43(12):3395-8.
18. Jauch EC, Saver JL, Adams HP Jr, Bruno A, Connors JJ, Demaerschalk BM, et al. Guidelines for the Early Management of Patients With Acute Ischemic Stroke: A Guideline for Healthcare Professionals From the American Heart Association/American Stroke Association. Stroke. 2013 Jan 31.
19. Emberson J, Lees KR, Lyden P, Blackwell L, Albers G, Bluhmki E, et al. Effect of treatment delay, age, and stroke severity on the effects of intravenous thrombolysis with alteplase for acute ischaemic stroke: a meta-analysis of individual patient data from randomised trials. Lancet. 2014 Aug 5.
20. Strbian D, Ringleb P, Michel P,et al. Ultra-early intravenous stroke thrombolysis: do all patients benefit similarly?. Stroke. 2013 Aug 22.
21. Brooks M. Ultra-Early’ Thrombolysis Cuts Disability in Mild Stroke. Medscape Medical News. Aug 28 2013.
22. Diedler J, Ahmed N, Sykora M, Uyttenboogaart M, Overgaard K, Luijckx GJ, et al. Safety of intravenous thrombolysis for acute ischemic stroke in patients receiving antiplatelet therapy at stroke onset. Stroke. 2010 Feb. 41(2):288-94.
23. .Xian Y, Federspiel JJ, Grau-Sepulveda M, Hernandez AF, Schwamm LH, Bhatt DL, et al. Risks and Benefits Associated With Prestroke Antiplatelet Therapy Among Patients With Acute Ischemic Stroke Treated With Intravenous Tissue Plasminogen Activator. JAMA Neurol. 2015 Nov 9. 1-10.
24. Tsivgoulis G, Eggers J, Ribo M, Perren F, Saqqur M, Rubiera M, et al. Safety and efficacy of ultrasound-enhanced thrombolysis: a comprehensive review and meta-analysis of randomized and nonrandomized studies. Stroke. 2010 Feb. 41(2):280-7.
25. Broderick JP, Palesch YY, Demchuk AM, Yeatts SD, Khatri P, Hill MD, et al. Endovascular therapy after intravenous t-PA versus t-PA alone for stroke. N Engl J Med. 2013 Mar 7. 368(10):893-903.
26. Schonewille WJ, Wijman CA, Michel P, Rueckert CM, Weimar C, Mattle HP, et al. Treatment and outcomes of acute basilar artery occlusion in the Basilar Artery International Cooperation Study (BASICS): a prospective registry study. Lancet Neurol. 2009 Aug. 8(8):724-30.
27. Lindsberg PJ, Mattle HP. Therapy of basilar artery occlusion: a systematic analysis comparing intra-arterial and intravenous thrombolysis. Stroke. 2006 Mar. 37(3):922-8.
28. CAST: randomised placebo-controlled trial of early aspirin use in 20,000 patients with acute ischaemic stroke. CAST (Chinese Acute Stroke Trial) Collaborative Group. Lancet. 1997 Jun 7. 349(9066):1641-9.
29. The International Stroke Trial (IST): a randomised trial of aspirin, subcutaneous heparin, both, or neither among 19435 patients with acute ischaemic stroke. International Stroke Trial Collaborative Group. Lancet. 1997 May 31. 349(9065):1569-81.
30. Abciximab in acute ischemic stroke: a randomized, double-blind, placebo-controlled, dose-escalation study. The Abciximab in Ischemic Stroke Investigators. Stroke. 2000 Mar. 31(3):601-9.
31. Adams HP Jr, Effron MB, Torner J, Dávalos A, Frayne J, Teal P, et al. Emergency administration of abciximab for treatment of patients with acute ischemic stroke: results of an international phase III trial: Abciximab in Emergency Treatment of Stroke Trial (AbESTT-II). Stroke. 2008 Jan. 39(1):87-99.
32. Sare GM, Geeganage C, Bath PM. High blood pressure in acute ischaemic stroke– broadening therapeutic horizons. Cerebrovasc Dis. 2009. 27 Suppl 1:156-61.
33. Potter JF, Robinson TG, Ford GA, Mistri A, James M, Chernova J, et al. Controlling hypertension and hypotension immediately post-stroke (CHHIPS): a randomised, placebo-controlled, double-blind pilot trial. Lancet Neurol. 2009 Jan. 8(1):48-56.
34. Sandset EC, Bath PM, Boysen G, Jatuzis D, Kõrv J, Lüders S, et al. The angiotensin-receptor blocker candesartan for treatment of acute stroke (SCAST): a randomised, placebo-controlled, double-blind trial. Lancet. 2011 Feb 26. 377(9767):741-50.
35. Smith WS, Sung G, Starkman S, Saver JL, Kidwell CS, Gobin YP, et al. Safety and efficacy of mechanical embolectomy in acute ischemic stroke: results of the MERCI trial. Stroke. 2005 Jul. 36(7):1432-8.
36. Smith WS, Sung G, Saver J, Budzik R, Duckwiler G, Liebeskind DS, et al. Mechanical thrombectomy for acute ischemic stroke: final results of the Multi MERCI trial. Stroke. 2008 Apr. 39(4):1205-12.
37. Bose A, Henkes H, Alfke K, Reith W, Mayer TE, Berlis A. The Penumbra System: a mechanical device for the treatment of acute stroke due to thromboembolism. AJNR Am J Neuroradiol. 2008 Aug. 29(7):1409-13.
38. Saver JL, Jahan R, Levy EI, Jovin TG, Baxter B, Nogueira RG, et al. Solitaire flow restoration device versus the Merci Retriever in patients with acute ischaemic stroke (SWIFT): a randomised, parallel-group, non-inferiority trial. Lancet. 2012 Oct 6.380(9849):1241-9.
39. Nogueira RG, Lutsep HL, Gupta R, Jovin TG, Albers GW, Walker GA, et al. Trevo versus Merci retrievers for thrombectomy revascularisation of large vessel occlusions in acute ischaemic stroke (TREVO 2): a randomised trial. Lancet. 2012 Oct 6.380(9849):1231-40.
40. Hemmen TM, Raman R, Guluma KZ, Meyer BC, Gomes JA, Cruz-Flores S, et al. Intravenous thrombolysis plus hypothermia for acute treatment of ischemic stroke (ICTuS- L): final results. Stroke. 2010 Oct. 41(10):2265-70.
41. den Hertog HM, van der Worp HB, van Gemert HM, Algra A, Kappelle LJ, van Gijn J, et al. The Paracetamol (Acetaminophen) In Stroke (PAIS) trial: a multicentre, randomised, placebo-controlled, phase III trial. Lancet Neurol. 2009 May. 8(5):434-40.
42. CLOTS (Clots in Legs Or sTockings after Stroke) Trials Collaboration. Dennis M, Sandercock P, Reid J, Graham C, Forbes J, Murray G. Effectiveness of intermittent pneumatic compression in reduction of risk of deep vein thrombosis in patients who have had a stroke (CLOTS 3): a multicentre randomised controlled trial. Lancet. 2013 Aug 10.382(9891):516-24.
43. Collaborative overview of randomised trials of antiplatelet therapy–I: Prevention of death, myocardial infarction, and stroke by prolonged antiplatelet therapy in various categories of patients. Antiplatelet Trialists’ Collaboration. BMJ. 1994 Jan 8.308(6921):81-106.
44. Amarenco P, Bogousslavsky J, Callahan A 3rd, Goldstein LB, Hennerici M, Rudolph AE, et al. High-dose atorvastatin after stroke or transient ischemic attack. N Engl J Med. 2006 Aug 10. 355(6):549-59.
45. Chimowitz MI, Lynn MJ, Howlett-Smith H, Stern BJ, Hertzberg VS, Frankel MR, et al. Comparison of warfarin and aspirin for symptomatic intracranial arterial stenosis. N Engl J Med. 2005 Mar 31. 352(13):1305-16.
46. Ridker PM, Cook NR, Lee IM, Gordon D, Gaziano JM, Manson JE, et al. A randomized trial of low-dose aspirin in the primary prevention of cardiovascular disease in women. N Engl J Med. 2005 Mar 31. 352(13):1293-304.
47. [Guideline] Kernan WN, Ovbiagele B, Black HR, et al. Guidelines for the Prevention of Stroke in Patients With Stroke and Transient Ischemic Attack: A Guideline for Healthcare Professionals From the American Heart Association/American Stroke Association. Stroke. 2014 May 1.
48. Geeganage CM, Diener HC, Algra A, Chen C, Topol EJ, Dengler R, et al. Dual or mono antiplatelet therapy for patients with acute ischemic stroke or transient ischemic attack: systematic review and meta-analysis of randomized controlled trials. Stroke. 2012 Apr. 43(4):1058-66.
49. Halkes PH, van Gijn J, Kappelle LJ, Koudstaal PJ, Algra A. Aspirin plus dipyridamole versus aspirin alone after cerebral ischaemia of arterial origin (ESPRIT): randomised controlled trial. Lancet. 2006 May 20. 367(9523):1665-73.
50. Dengler R, Diener HC, Schwartz A, Grond M, Schumacher H, Machnig T, et al. Early treatment with aspirin plus extended-release dipyridamole for transient ischaemic attack or ischaemic stroke within 24 h of symptom onset (EARLY trial): a randomised, open-label, blinded-endpoint trial. Lancet Neurol. 2010 Feb. 9(2):159-66.
51. Diener HC, Bogousslavsky J, Brass LM, Cimminiello C, Csiba L, Kaste M, et al. Aspirin and clopidogrel compared with clopidogrel alone after recent ischaemic stroke or transient ischaemic attack in high-risk patients (MATCH): randomised, double-blind, placebo-controlled trial. Lancet. 2004 Jul 24-30. 364(9431):331-7.
52. Connolly S, Pogue J, Hart R, Pfeffer M, Hohnloser S, Chrolavicius S, et al. Clopidogrel plus aspirin versus oral anticoagulation for atrial fibrillation in the Atrial fibrillation Clopidogrel Trial with Irbesartan for prevention of Vascular Events (ACTIVE W): a randomised controlled trial. Lancet. 2006 Jun 10. 367(9526):1903-12.
53. [Guideline] Wann LS, Curtis AB, Ellenbogen KA, Estes NA 3rd, Ezekowitz MD, Jackman WM, et al. 2011 ACCF/AHA/HRS focused update on the management of patients with atrial fibrillation (update on Dabigatran): a report of the American College of Cardiology Foundation/American Heart Association Task Force on practice guidelines. Circulation. 2011 Mar 15. 123(10):1144-50.
54. Uchino K, Hernandez AV. Dabigatran association with higher risk of acute coronary events: meta-analysis of noninferiority randomized controlled trials. Arch Intern Med. 2012 Mar 12. 172(5):397-402.
55. Culebras A, Messé SR, Chaturvedi S, Kase CS, Gronseth G. Summary of evidence- based guideline update: prevention of stroke in nonvalvular atrial fibrillation: report of the Guideline Development Subcommittee of the American Academy of Neurology. Neurology. 2014 Feb 25. 82 (8):716-24.
56. ACTIVE Investigators., Connolly SJ, Pogue J, Hart RG, Hohnloser SH, Pfeffer M, et al. Effect of clopidogrel added to aspirin in patients with atrial fibrillation. N Engl J Med. 2009 May 14. 360 (20):2066-78.
57. Albers GW, Marks MP, Kemp S, Christensen S, Tsai JP, et al. Thrombectomy for Stroke at 6 to 16 Hours with Selection by Perfusion Imaging. N Engl J Med. 2018 Jan 24.
58. Nogueira RG, Jadhav AP, Haussen DC, Bonafe A, Budzik RF, et al. Thrombectomy 6 to 24 Hours after Stroke with a Mismatch between Deficit and Infarct. N Engl J Med. 2018 Jan 4. 378 (1):11-21.
59. Turc G, Bhogal P, Fischer U, Khatri P, Lobotesis K, Mazighi M, et al. European Stroke Organisation (ESO) – European Society for Minimally Invasive Neurological Therapy (ESMINT) Guidelines on Mechanical Thrombectomy in Acute Ischemic Stroke. J Neurointerv Surg. 2019 Feb 26.
60. [Guideline] Powers WJ, Derdeyn CP, Biller J, Coffey CS, Hoh BL, Jauch EC, et al.2015 AHA/ASA Focused Update of the 2013 Guidelines for the Early Management of Patients With Acute Ischemic Stroke Regarding Endovascular Treatment: A Guideline for Healthcare Professionals From the American Heart Association/American Stroke Association. Stroke. 2015 Jun 29.
61. Derdeyn CP, Chimowitz MI, Lynn MJ, Fiorella D, Turan TN, Janis LS, et al. Aggressive medical treatment with or without stenting in high-risk patients with intracranial artery stenosis (SAMMPRIS): the final results of a randomised trial. Lancet. 2013 Oct 25.
62. [Guideline] Furie KL, Kasner SE, Adams RJ, Albers GW, Bush RL, Fagan SC, et al. Guidelines for the prevention of stroke in patients with stroke or transient ischemic attack: a guideline for healthcare professionals from the american heart association/american stroke association. Stroke. 2011 Jan. 42(1):227-76.
63. Hacke W, Kaste M, Bluhmki E, et al. Thrombolysis with alteplase 3 to 4.5 hours after acute ischemic stroke. N Engl J Med 2008; 359:1317.
64. Del Zoppo GJ, Saver JL, Jauch EC, et al. Expansion of the time window for treatment of acute ischemic stroke with intravenous tissue plasminogen activator. A science advisory from the American Heart Association/American Stroke Association. Stroke 2009; 40:2945.
65. Re-examining Acute Eligibility for Thrombolysis (TREAT) Task Force:, Levine SR, Khatri P, et al. Review, historical context, and clarifications of the NINDS rt-PA stroke trials exclusion criteria: Part 1: rapidly improving stroke symptoms. Stroke 2013; 44:2500.
66. Demaerschalk BM, Kleindorfer DO, Adeoye OM, et al. Scientific rationale for the inclusion and exclusion criteria for intravenous alteplase in acute ischemic stroke: A statement for healthcare professionals from the American Heart Association/American Stroke Association. Stroke 2016; 47:581.
67. Powers WJ, Rabinstein AA, Ackerson T, et al. Guidelines for the Early Management of Patients With Acute Ischemic Stroke: 2019 Update to the 2018 Guidelines for the Early Management of Acute Ischemic Stroke: A Guideline for Healthcare Professionals From the American Heart Association/American Stroke Association. Stroke 2019; 50:e344.
68. Powers WJ, Rabinstein AA, Ackerson T, et al. 2018 Guidelines for the Early Management of Patients With Acute Ischemic Stroke: A Guideline for Healthcare Professionals From the American Heart Association/American Stroke Association. Stroke 2018; 49:e46.
69. Adapted with permission. Stroke. 2013: 44:870-947. Copyright © 2013 American Heart Association, Inc.
70. Van Swieten JC, Koudstaa PJ, Visser MC, et al. Interobserver agreement for the assessment of handicap in stroke patients. Stroke 1988; 19:604. Copyright © 1988 Lippincott Williams & Wilkins.
71. Edward C Jauchet et al. Ischemic Stroke. Medscape Updated: Mar 28, 2019
72. [Guideline] Morgenstern LB, Hemphill JC 3rd, Anderson C, Becker K, Broderick JP, Connolly ES Jr, et al. Guidelines for the management of spontaneous intracerebral hemorrhage: a guideline for healthcare professionals from the American Heart Association/American Stroke Association. Stroke. 2010 Sep. 41(9):2108-29.
73. Feigin VL, Lawes CM, Bennett DA, Anderson CS. Stroke epidemiology: a review of population-based studies of incidence, prevalence, and case-fatality in the late 20th century. Lancet Neurol. 2003 Jan. 2(1):43-53.
74. [Guideline] Broderick J, Connolly S, Feldmann E, Hanley D, Kase C, Krieger D, et al. Guidelines for the management of spontaneous intracerebral hemorrhage in adults: 2007 update: a guideline from the American Heart Association/American Stroke Association Stroke Council, High Blood Pressure Research Council, and the Quality of Care and Outcomes in Research Interdisciplinary Working Group. Circulation. 2007 Oct 16.116(16):e391-413. .
75. Kim EY, Na DG, Kim SS, Lee KH, Ryoo JW, Kim HK. Prediction of hemorrhagic transformation in acute ischemic stroke: role of diffusion-weighted imaging and early parenchymal enhancement. AJNR Am J Neuroradiol. 2005 May. 26(5):1050-5.
76. Roger VL, Go AS, Lloyd-Jones DM, Benjamin EJ, Berry JD, Borden WB, et al. Heart disease and stroke statistics–2012 update: a report from the American Heart Association. Circulation. 2012 Jan 3. 125(1):e2-e220.
77. Adams HP Jr, Bendixen BH, Kappelle LJ, Biller J, Love BB, Gordon DL, et al. Classification of subtype of acute ischemic stroke. Definitions for use in a multicenter clinical trial. TOAST. Trial of Org 10172 in Acute Stroke Treatment. Stroke. 1993 Jan. 24(1):35-41.
78. Thrift AG, Dewey HM, Macdonell RA, McNeil JJ, Donnan GA. Incidence of the major stroke subtypes: initial findings from the North East Melbourne stroke incidence study (NEMESIS). Stroke. 2001 Aug. 32(8):1732-8.
79. Donnan GA, Fisher M, Macleod M, Davis SM. Stroke. Lancet. 2008 May 10. 371(9624):1612-23.
80. Mullins ME, Lev MH, Schellingerhout D, Gonzalez RG, Schaefer PW. Intracranial hemorrhage complicating acute stroke: how common is hemorrhagic stroke on initial head CT scan and how often is initial clinical diagnosis of acute stroke eventually confirmed?. AJNR Am J Neuroradiol. 2005 Oct. 26(9):2207-12.
81. International Warfarin Pharmacogenetics Consortium, Klein TE, Altman RB, et al. Estimation of the warfarin dose with clinical and pharmacogenetic data. N Engl J Med. 2009 Feb 19. 360(8):753-64.
82. Rist PM, Buring JE, Ridker PM, Kase CS, Kurth T, Rexrode KM. Lipid levels and the risk of hemorrhagic stroke among women. Neurology. 2019 Apr 10.
83. Chapman AB, Rubinstein D, Hughes R, Stears JC, Earnest MP, Johnson AM, et al. Intracranial aneurysms in autosomal dominant polycystic kidney disease. N Engl J Med. 1992 Sep 24. 327(13):916-20.
84. Regalado E, Medrek S, Tran-Fadulu V, et al. Autosomal dominant inheritance of a predisposition to thoracic aortic aneurysms and dissections and intracranial saccular aneurysms. Am J Med Genet A. 2011 Sep. 155A(9):2125-30.
85. González RG. Imaging-guided acute ischemic stroke therapy: From “time is brain” to “physiology is brain”. AJNR Am J Neuroradiol. 2006 Apr. 27(4):728-35.
86. Shiber JR, Fontane E, Adewale A. Stroke registry: hemorrhagic vs ischemic strokes. Am J Emerg Med. 2010 Mar. 28(3):331-3.
87. Flaherty ML, Woo D, Haverbusch M, Sekar P, Khoury J, Sauerbeck L, et al. Racial variations in location and risk of intracerebral hemorrhage. Stroke. 2005 May. 36(5):934-7.
88. Global Burden of Stroke. The Atlas of Heart Disease and Stroke. MacKay J, Mensah GA. World Health Organization.
89. Sacco S, Marini C, Toni D, Olivieri L, Carolei A. Incidence and 10-year survival of intracerebral hemorrhage in a population-based registry. Stroke. 2009. 40:394-399.
90. Hemphill JC 3rd, Bonovich DC, Besmertis L, Manley GT, Johnston SC. The ICH score: a simple, reliable grading scale for intracerebral hemorrhage. Stroke. 2001 Apr. 32(4):891-7.
91. Hughes S. BP Control More Important in ICH Patients on Antithrombotics. Medscape Medical News. May 15 2014. Available at http://www.medscape.com/viewarticle/825206. Accessed: May 20 2014.
92. Vespa PM, O’Phelan K, Shah M, Mirabelli J, Starkman S, Kidwell C, et al. Acute seizures after intracerebral hemorrhage: a factor in progressive midline shift and outcome. Neurology. 2003 May 13. 60(9):1441-6.
93. Connolly ES Jr, Rabinstein AA, Carhuapoma JR, Derdeyn CP, Dion J, Higashida RT, et al. Guidelines for the management of aneurysmal subarachnoid hemorrhage: a guideline for healthcare professionals from the American Heart Association/american Stroke Association. Stroke. 2012 Jun. 43(6):1711-37.
94. [Guideline] Qaseem A, Wilt TJ, Rich R, Humphrey LL, Frost J, Forciea MA, et al. Pharmacologic Treatment of Hypertension in Adults Aged 60 Years or Older to Higher Versus Lower Blood Pressure Targets: A Clinical Practice Guideline From the American College of Physicians and the American Academy of Family Physicians. Ann Intern Med. January 17, 2017.
95. Misra UK, Kalita J, Ranjan P, Mandal SK. Mannitol in intracerebral hemorrhage: a randomized controlled study. J Neurol Sci. 2005 Jul 15. 234(1-2):41-5.
96. Mayer SA, Brun NC, Begtrup K, Broderick J, Davis S, Diringer MN, et al. Efficacy and safety of recombinant activated factor VII for acute intracerebral hemorrhage. N Engl J Med. 2008 May 15. 358(20):2127-37.
97. Diringer MN, Skolnick BE, Mayer SA, Steiner T, Davis SM, Brun NC, et al. Thromboembolic events with recombinant activated factor VII in spontaneous intracerebral hemorrhage: results from the Factor Seven for Acute Hemorrhagic Stroke (FAST) trial. Stroke. 2010 Jan. 41(1):48-53.
98. Sarode R, Matevosyan K, Bhagat R, Rutherford C, Madden C, Beshay JE. Rapid warfarin reversal: a 3-factor prothrombin complex concentrate and recombinant factor VIIa cocktail for intracerebral hemorrhage. J Neurosurg. 2012 Mar. 116(3):491-7.
99. Huttner HB, Schellinger PD, Hartmann M, Köhrmann M, Juettler E, Wikner J, et al. Hematoma growth and outcome in treated neurocritical care patients with intracerebral hemorrhage related to oral anticoagulant therapy: comparison of acute treatment strategies using vitamin K, fresh frozen plasma, and prothrombin complex concentrates. Stroke. 2006 Jun. 37(6):1465-70.
100. Steiner T, Freiberger A, Griebe M, Hüsing J, Ivandic B, Kollmar R, et al. International normalised ratio normalisation in patients with coumarin-related intracranial haemorrhages–the INCH trial: a randomised controlled multicentre trial to compare safety and preliminary efficacy of fresh frozen plasma and prothrombin complex–study design and protocol. Int J Stroke. 2011 Jun. 6(3):271-7.
101. Flint AC, Conell C, Rao VA, et al. Effect of statin use during hospitalization for intracerebral hemorrhage on mortality and discharge disposition. JAMA Neurol. 2014 Sep 22.
102. Mendelow AD, Gregson BA, Fernandes HM, Murray GD, Teasdale GM, Hope DT, et al. Early surgery versus initial conservative treatment in patients with spontaneous supratentorial intracerebral haematomas in the International Surgical Trial in Intracerebral Haemorrhage (STICH): a randomised trial. Lancet. 2005 Jan 29-Feb 4. 365(9457):387-97.
103. Gregson BA, Broderick JP, Auer LM, Batjer H, Chen XC, Juvela S, et al. Individual patient data subgroup meta-analysis of surgery for spontaneous supratentorial intracerebral hemorrhage. Stroke. 2012 Jun. 43(6):1496-504.
104. Steiner T, Vincent C, Morris S, Davis S, Vallejo-Torres L, Christensen MC. Neurosurgical outcomes after intracerebral hemorrhage: results of the Factor Seven for Acute Hemorrhagic Stroke Trial (FAST). J Stroke Cerebrovasc Dis. 2011 Jul-Aug. 20(4):287-94.
105. Mendelow AD, Gregson BA, Mitchell PM, Murray GD, Rowan EN, Gholkar AR. Surgical trial in lobar intracerebral haemorrhage (STICH II) protocol. Trials. 2011 May 17.12:124.
106. Molyneux AJ, Kerr RS, Yu LM, Clarke M, Sneade M, Yarnold JA, et al. International subarachnoid aneurysm trial (ISAT) of neurosurgical clipping versus endovascular coiling in 2143 patients with ruptured intracranial aneurysms: a randomised comparison of effects on survival, dependency, seizures, rebleeding, subgroups, and aneurysm occlusion. Lancet. 2005 Sep 3-9. 366(9488):809-17.
107. Byrne JV. The aneurysm “clip or coil” debate. Acta Neurochir (Wien). 2006 Feb. 148(2):115-20.
108. McDougall CG, Spetzler RF, Zabramski JM, Partovi S, Hills NK, Nakaji P, et al. The Barrow Ruptured Aneurysm Trial. J Neurosurg. 2012 Jan. 116(1):135-44.
109. Lanzino G. The Barrow Ruptured Aneurysm Trial. J Neurosurg. 2012 Jan. 116(1):133-4; discussion 134.
110. [Guideline] Goldstein LB, Bushnell CD, Adams RJ, Appel LJ, Braun LT, Chaturvedi S, et al. Guidelines for the primary prevention of stroke: a guideline for healthcare professionals from the American Heart Association/American Stroke Association. Stroke. 2011 Feb. 42(2):517-84.
111. McKinney JS, Kostis WJ. Statin therapy and the risk of intracerebral hemorrhage: a meta-analysis of 31 randomized controlled trials. Stroke. 2012 Aug. 43(8):2149-56.
112. Yusuf S, Sleight P, Pogue J, Bosch J, Davies R, Dagenais G. Effects of an angiotensin-converting-enzyme inhibitor, ramipril, on cardiovascular events in high-risk patients. The Heart Outcomes Prevention Evaluation Study Investigators. N Engl J Med. 2000 Jan 20. 342(3):145-53.
113. PROGRESS Collaborative Group. Randomised trial of a perindopril-based blood- pressure-lowering regimen among 6,105 individuals with previous stroke or transient ischaemic attack. Lancet. 2001 Sep 29. 358(9287):1033-41.
114. ALLHAT Officers and Coordinators for the ALLHAT Collaborative Research Group. Major outcomes in high-risk hypertensive patients randomized to angiotensin- converting enzyme inhibitor or calcium channel blocker vs diuretic: The Antihypertensive and Lipid-Lowering Treatment to Prevent Heart Attack Trial (ALLHAT). JAMA. 2002 Dec 18. 288(23):2981-97.
115. Dahlöf B, Devereux RB, Kjeldsen SE, Julius S, Beevers G, de Faire U, et al. Cardiovascular morbidity and mortality in the Losartan Intervention For Endpoint reduction in hypertension study (LIFE): a randomised trial against atenolol. Lancet. 2002 Mar 23. 359(9311):995-1003.
116. Schrader J, Lüders S, Kulschewski A, Hammersen F, Plate K, Berger J, et al. Morbidity and Mortality After Stroke, Eprosartan Compared with Nitrendipine for Secondary Prevention: principal results of a prospective randomized controlled study (MOSES). Stroke. 2005 Jun. 36(6):1218-26.
117. David S Liebeskind et al. Hemorrhagic Stroke Treatment & Management. Medscape Updated: Apr 22, 2019.
118. Powers WJ, Rabinstein AA, Ackerson T, et al. 2018 Guidelines for the Early Management of Patients With Acute Ischemic Stroke: A Guideline for Healthcare Professionals From the American Heart Association/American Stroke Association. Stroke 2018; 49:e46. Adapted with permission. Stroke. 2013: 44:870-947. Copyright © 2013 American Heart Association, Inc.
119. Hacke W, Kaste M, Bluhmki E, et al. Thrombolysis with alteplase 3 to 4.5 hours after acute ischemic stroke. N Engl J Med 2008; 359:1317.
120. Del Zoppo GJ, Saver JL, Jauch EC, et al. Expansion of the time window for treatment of acute ischemic stroke with intravenous tissue plasminogen activator. A science advisory from the American Heart Association/American Stroke Association. Stroke 2009; 40:2945.
121. Re-examining Acute Eligibility for Thrombolysis (TREAT) Task Force:, Levine SR, Khatri P, et al. Review, historical context, and clarifications of the NINDS rt-PA stroke trials exclusion criteria: Part 1: rapidly improving stroke symptoms. Stroke 2013; 44:2500.
122. Demaerschalk BM, Kleindorfer DO, Adeoye OM, et al. Scientific rationale for the inclusion and exclusion criteria for intravenous alteplase in acute ischemic stroke: A statement for healthcare professionals from the American Heart Association/American Stroke Association. Stroke 2016; 47:581.
123. Powers WJ, Rabinstein AA, Ackerson T, et al. Guidelines for the Early Management of Patients With Acute Ischemic Stroke: 2019 Update to the 2018 Guidelines for the Early Management of Acute Ischemic Stroke: A Guideline for Healthcare Professionals From the American Heart Association/American Stroke Association. Stroke 2019; 50:e344.
124. Van Swieten JC, Koudstaa PJ, Visser MC, et al. Interobserver agreement for the assessment of handicap in stroke patients. Stroke 1988; 19:604. Copyright © 1988 Lippincott Williams & Wilkins.
125. Linfante I, Llinas RH, Caplan LR, Warach S.: Stroke. 1999;30(11):2263.
PHỤ LỤC
PHỤ LỤC I
Thang điểm đột quỵ của Viện sức khỏe quốc gia Hoa Kỳ
[National Institutes of Health (NIH) Stroke Scale – NIHSS]
| Khám | Biểu hiện | Điểm |
|---|---|---|
| 1a. Ý thức | Tỉnh táo (hoàn toàn tỉnh táo, đáp ứng ngay khi gọi, hợp tác tốt) Lơ mơ (ngủ gà, tỉnh khi gọi hoặc lay, đáp ứng chính xác) Sững sờ (chỉ thức tỉnh khi kích thích mạnh, đáp ứng kém chính xác) Hôn mê (không đáp ứng với kích thích) | 0 1 2 3 |
| 1b. Hỏi tháng và tuổi bệnh nhân (2 câu hỏi): | Trả lời chính xác cả 2 câu Trả lời chính xác được 1 câu Không chính xác cả 2 câu | 0 1 2 |
| 1c. Yêu cầu mở/nhắm mắt + nắm chặt tay (2 yêu cầu): | Làm theo đúng cả 2 yêu cầu Làm theo đúng chỉ 1 yêu cầu Không đúng theo cả 2 yêu cầu | 0 1 2 |
| 2. Nhìn phối hợp: | Bình thường Liệt vận nhãn một phần của 1 hay 2 mắt Xoay mắt đầu sang một bên hoặc liệt đờ vận nhãn (nghiệm pháp mắt – đầu) | 0 1 2 |
| 3. Thị trường | Bình thường Bán manh một phần Bán manh hoàn toàn Bán manh 2 bên | 0 1 2 3 |
| 4. Liệt mặt: | Không liệt Liệt nhẹ (chỉ mất cân đối khi cười và nói, vận động chủ động vẫn bình thường) Liệt một phần (liệt rõ rệt, nhưng vẫn còn cử động phần nào) Liệt hoàn toàn (hoàn toàn không có chút cử động nào của nửa mặt) | 0 1 2 3 |
| 5. Vận động tay trái: (duỗi thẳng tay 90 độ nếu ngồi, hoặc 45 độ nếu nằm, trong 10 giây) | Không lệch (giữ được hơn 10 giây) Lệch (giữ được, nhưng lệch thấp xuống trước 10 giây) Không chống được trọng lực (lệch nhanh, nhưng có cố giữ lại) Rơi tự do (tay rơi hoàn toàn, cố nhưng không cưỡng lại được) Không cử động | 0 1 2 3 4 |
| 6. Vận động tay phải: | Không lệch (giữ được hơn 10 giây) Lệch (giữ được, nhưng lệch thấp xuống trước 10 giây) Không chống được trọng lực (lệch nhanh, nhưng có cố giữ lại) Rơi tự do (tay rơi hoàn toàn, cố nhưng không cưỡng lại được)Không cử động | 0 1 2 3 4 |
| 7. Vận động chân trái (nằm ngửa, giơ chân tạo góc 30 độ trong 5 giây): | Không lệch (giữ được 30 độ hơn 5 giây) Lệch (lệch xuống ở tư thế trung gian khi gần hết 5 giây) Không chống được trọng lực (rơi xuống giường trước 5 giây) Rơi tự do Không cử động | 0 1 2 3 4 |
| 8. Vận động chân phải (nằm ngửa, giơ chân tạo góc 30 độ trong 5 giây): | Không lệch (giữ được 30 độ hơn 5 giây) Lệch (lệch xuống ở tư thế trung gian khi gần hết 5 giây) Không chống được trọng lực (rơi xuống giường trước 5 giây) Rơi tự do Không cử động | 0 1 2 3 4 |
| 9. Mất điều hòa vận động(nghiệm pháp ngón trỏ mũi và gót gối): | Không có mất điều hòa Có nhưng chỉ ở tay hoặc chỉ ở chân Có ở cả tay lẫn chân | 0 1 2 |
| 10. Cảm giác: | Bình thường (không mất cảm giác) Giảm một phần Giảm nặng | 0 1 2 |
| 11. Chứng lãng quên nửa người(neglect/agnosia): | Không quên nửa người Quên thị giác hoặc xúc giác hoặc thính giác Quên ít nhất là 2 giác quan nói trên | 0 1 2 |
| 12. Loạn vận ngôn: | Nói bình thường Nhẹ/Trung bình (nói nhịu nói lắp vài từ, hiểu được nhưng có khó khăn) Nói lắp/nhịu không thể hiểu được (nhưng không loạn ngôn ngữ – dysphasia) | 0 1 2 |
| 13. Ngôn ngữ: | Bình thường Mất ngôn ngữ nhẹ/trung bình Mất ngôn ngữ nặng (đầy đủ biểu hiện thể Broca hay Wernicke, hay biến thể) Câm lặng hoặc mất ngôn ngữ toàn bộ | 0 1 2 3 |
| Tổng điểm: | 0 – 42 | |
PHỤ LỤC II
Những bệnh lý cần chẩn đoán phân biệt với nhồi máu não
| Đau nửa đầu kiểu Migraine |
| Liệt, rối loạn ngôn ngữ, thờ ơ, khó tiếp xúc sau động kinh |
| U hoặc áp xe hệ thống thần kinh trung ương |
| Huyết khối tĩnh mạch não |
| Rối loạn tâm lý |
| Bệnh não do tăng huyết áp |
| Chấn thương vùng đầu, mặt, cổ |
| Bệnh xơ cứng rải rác (multiple sclerosis) |
| Hội chứng não sau có hồi phục (posterior reversible encephalopathy syndrome [PRES]: đột ngột đau đầu, co giật, lẫn lộn, rối loạn thị giác, có thể có THA kịch phát… |
| Hội chứng co thắt mạch não có hồi phục (reversible cerebral vasoconstriction syndromes [RCVS]): đau đầu dữ dội, mạch não co thắt và có thể phục hồi trong vòng 3 tháng. |
| Bệnh lý tủy sống (ép tủy, rò động tĩnh mạch màng cứng cột sống tủy) |
| Chảy máu dưới màng cứng |
| Ngất |
| Nhiễm trùng toàn thân |
| Rối loạn chuyển hóa (hạ đường máu), rối loạn nước, điện giải, ngộ độc thuốc |
| Mất trí nhớ thoáng qua |
| Viêm não do virus (viêm não do herpes simplex) |
| Bệnh não Wernicke |
PHỤ LỤC III
Sử dụng thuốc kiểm soát tăng huyết áp trước và trong điều trị tái tưới máu ở bệnh nhân nhồi máu não [118]
| Bệnh nhân đủ tiêu chuẩn để điều trị tái tưới máu nhưng huyết áp > 185/110 mmHg* |
| Labetalol 10 to 20 mg truyền TM 1-2 phút, có thể nhắc lại 1 lần; hoặc |
| Nicardipine 5 mg/h truyền TM, điều chỉnh liều 2.5 mg/h mỗi 5-15 phút, tối đa 15 mg/h cho đến khi đạt HA mục tiêu, chỉnh liều để có HA trong giới hạn phù hợp; hoặc |
| Clevidipine 1-2 mg/h truyền TM, điều chỉnh liều tăng gấp đôi mỗi 2-5 phút, tối đa 21 mg/h cho đến khi đạt HA mục tiêu ¶; hoặc |
| Các thuốc khác (hydralazine, enalaprilat…) đều có thể sử dụng |
| Nếu HA không duy trì được ở mức ≤ 185/110 mmHg: không dùng alteplase |
| Duy trì HA ≤ 180/105 mmHg trong và sau trị liệu tái tưới máu* |
| Theo dõi HA mỗi 15 phút trong 2h từ lúc bắt đầu truyền rtPA, sau đó cứ 30 phút trong 6h tiếp theo, sau đó đo HA 1h/1 lần trong 16 tiếp theo |
| Nếu HA tâm thu >180 – 230 mmHg hoặc HA tâm trương >105-120 mmHg: |
| Labetalol 10 mg tiêm tĩnh mạch sau đó tiếp tục truyền 2 – 8 mg/phút; hoặc |
| Nicardipine 5 mg/h truyền tĩnh mạch, tăng liều dẫn để đạt HA mục tiêu 2.5 mg/h mỗi 5-15 phút, tối đa 15 mg/h; hoặc |
| Clevidipine 1-2 mg/h truyền tĩnh mạch, tăng gấp đôi liều mỗi 2-5 phút, tối đa 21 mg/h cho đến khi đạt HA mục tiêu ¶ |
| Nếu HA không kiểm soát được hoặc HA tâm trương >140 mmHg thì cần chỉ định truyền tĩnh mạch sodium nitroprusside |
* Các lựa chọn điều trị khác nhau tùy thuộc vào từng bệnh nhân, căn cứ vào các bệnh lý nền hiện có trên người bệnh mà hạ huyết áp cấp tính mang lại lợi ích như biến cố động mạch vành cấp, suy tim cấp, phình tách động mạch chủ, tiền sản giật hoặc sản giật.¶ Clevidipine được khuyến cáo năm 2018 trong xử trí sớm bệnh nhân đột quỵ thiếu máu.
PHỤ LỤC IV
Tiêu chuẩn lựa chọn, loại trừ bệnh nhân nhồi máu não cấp điều trị bằng thuốc tiêu sợi huyết đường tĩnh mạch alteplase [119-123]
| Tiêu chuẩn lựa chọn |
| Chẩn đoán lâm sàng đột quỵ thiếu máu não cấp là nguyên nhân chắc chắn của những rối loạn thần kinh trên người bệnh |
| Khởi phát triệu chứng < 4,5 giờ trước khi bắt đầu điều trị; nếu không biết chính xác thì đó là thời gian bình thường gần đây nhất của người bệnh tính đến thời điểm bắt đầu điều trị |
| Tuổi ≥18 tuổi |
| Tiêu chuẩn loại trừ |
| Bệnh sử/tiền sử |
| Đột quỵ thiếu máu não hoặc chấn thương nặng vùng đầu trong thời gian 3 tháng vừa qua |
| Tiền sử xuất huyết não |
| Khối u sọ não |
| Ung thư dạ dày – ruột hoặc chảy máu dạ dày – ruột trong thời gian 21 ngày vừa qua |
| Phẫu thuật nội sọ hoặc nội nhãn trong 3 tháng vừa qua |
| Lâm sàng |
| Triệu chứng gợi ý xuất huyết dưới nhện |
| Tăng huyết áp bền bỉ mặc dù đã được xử trí tích cực (HATT ≥ 185 mmHg hoặc HATC ≥ 110 mmHg) |
| Đang chảy máu nội tạng |
| Đang bị viêm nội tâm mạc nhiễm khuẩn |
| Đột quỵ do/nghi ngờ do phình tách quai động mạch chủ |
| Bệnh lý gây chảy máu cấp tính (huyết học hoặc các bệnh toàn thân khác) |
| Huyết học |
| Số lượng tiểu cầu <100,000/mm3* |
| Đang dùng thuốc chống đông kháng vitamin K, INR >1,7 hoặc PT >15 s hoặc aPTT >40 s hoặc PT >15 s* |
| Đang dùng liều điều trị heparin phân tử lượng thấp trong thời gian 24h (điều trị huyết khối tĩnh mạch sâu chu dưới, hội chứng động mạch vành cấp); tiêu chuẩn loại trừ này không áp dụng với liều dự phòng (dự phòng huyết khối tĩnh mạch) |
| Đang điều trị (ví dụ vừa dùng trong thời gian 48 h, chức năng thận bình thường) thuốc ức chế trực tiếp thrombin hoặc ức chế trực tiếp yếu tố Xa với hiệu quả của thuốc được chứng tỏ qua các xét nghiệm như aPTT, INR, ECT, TT, hoặc yếu tố phù hợp Xa hoạt động. |
| CT sọ Bằng chứng xuất huyết Vùng giảm tỷ trọng lan rộng hơn so với trước thể hiện tổn thương không hồi phục Cảnh giác¶ Dấu hiệu thần kinh xuất hiện rất ít, mờ nhạt và đơn độc hoặc các triệu chứng cải thiện nhanh chóngΔ Glucose máu <50 mg/dL (<2.8 mmol/L) Chấn thương nặng trong thời gian 14 ngày vừa qua Phẫu thuật lớn trong thời gian 14 ngày vừa qua Tiền sử xuất huyết tiêu hóa hoặc chảy máu tiết niệu, sinh dục Động kinh ngay khi đột quỵ kèm suy giảm chức năng thần kinh Có thai Chọc động mạch tại những vị trí không ép được trong thời gian 7 ngày gần đây Phình mạch não lớn (≥10 mm), không được điều trị, chưa vỡ Dị dạng mạch trong sọ chưa được điều trị Cảnh giác bổ sung khi chỉ định điều trị tiêu sợi huyết với khung thời gian từ 3 – 4,5 giờ từ khi khởi phát các triệu chứng đột quỵ ΔΔ Tuổi >80 tuổi Dùng thuốc chống đông đường uống, bất kể INR Đột quỵ nặng (NIHSS >25 điểm) Phối hợp tiền sử nhồi máu não và tiểu đường |
aPTT: activated partial thromboplastin time; ECT: ecarin clotting time; INR: international normalized ratio; PT: prothrombin time; NIHSS: National Institutes of Health Stroke Scale; tPA: intravenous alteplase; TT: thrombin time.* không nên chờ đợi kết quả nếu có chỉ định điều trị bằng thuốc tiêu sợi huyết, chỉ chờ đợi kết quả xét nghiệm này khi (1) nghi ngờ chảy máu bất thường trên lâm sàng hoặc có bệnh lý giảm tiểu cầu, (2) bệnh nhân đang dùng thuốc chống đông máu (heparin, warfarin, ức chế trực tiếp thrombin, hoặc ức chế trực tiếp yếu tố Xa), hoặc (3) không biết đang dùng thuốc chống đông máu như thế nào. Mặt khác, điều trị bằng tPA tĩnh mạch có thể tiến hành trước khi có kết quả xét nghiệm và ngừng ngay thuốc nếu các kết quả xét nghiệm sau đó cho thấy INR, PT, hoặc aPTT vượt quá các giới hạn ghi trong bảng hoặc nếu số lượng tiểu cầu <100000 mm3. ¶ Thận trọng, cân nhắc nguy cơ-lợi ích, nếu lợi ích nhiều hơn thì bệnh nhân vẫn có thể điều trị được bằng thuốc tiêu sợi huyết mặc dù có những cảnh báo thận trọng. Δ Những bệnh nhân có khả năng di chứng thần kinh nặng, mặc dù có cải thiện ở mức độ nào đó thì cũng nên được điều trị bằng tPA tĩnh mạch nếu không có chống chỉ định khác. Những dấu hiệu sau nên được coi là có tiềm năng di chứng nặng:
1. Bán manh hoàn toàn: NIHSS câu hỏi 3 ≥2, hoặc
2. Rối loạn ngôn ngữ nặng: NIHSS câu hỏi 9 ≥2 hoặc
3. Mù hoặc mất cảm giác hoàn toàn: NIHSS câu hỏi 11 ≥1, hoặc
4. Nghiệm pháp chống đối yếu: NIHSS câu hỏi 5 hoặc 6 ≥2 hoặc
5. Bất kỳ sự suy yếu nào làm cho tổng điểm NIHSS >5 hoặc
◊ Bệnh nhân có thể điều trị bằng alteplase đường tĩnh mạch nếu glucose máu sau đó bình thường. § Nguy cơ gây gia tăng chảy máu khi dùng alteplase trên người chấn thương nên được cân nhắc về lợi ích của thuốc có khả năng làm giảm những di chứng của đột quỵ. ¥ Tăng nguy cơ chảy máu vết mổ khi dùng alteplase nên được cân nhắc với lợi ích làm giảm di chứng thần kinh của thuốc tiêu sợi huyết. ‡ Nguy cơ gây chảy máu khi dùng alteplase ở người bệnh có tiền sử phẫu thuật dạ dày-ruột hoặc tiết niệu – sinh dục là thấp, tuy nhiên không nên dùng thuốc cho những bệnh nhân có các phẫu thuật nói trên trong thời gian 21 ngày. † Alteplase là chỉ định hợp lý cho những bệnh nhân co giật ngay khi mới đột quỵ nếu có bằng chứng cho thấy co giật do đột quỵ, không phải là co giật kiểu động kinh. ** Alteplase có thể chỉ định cho phụ nữ có thai khi thấy lợi ích đối với đột quỵ (vừa và nặng) là nhiều hơn so với nguy cơ chảy máu tử cung. ¶¶ Sự an toàn và hiệu quả của alteplase là không chắc chắn đối với các tiêu chuẩn loại trừ tương đối này. ΔΔ Mặc dù có những loại trừ qua các thử nghiệm nhưng alteplase đường tĩnh mạch tỏ ra an toàn và có thể có hiệu quả với những bệnh nhân có các tiêu chuẩn này, gồm cả những bệnh nhân có INR <1.7.
PHỤ LỤC V
Thang điểm Rankins sửa đổi [124]
| Điểm | Lâm sàng |
| 0 | Hoàn toàn không triệu chứng |
| 1 | Không có di chứng ý nghĩa; có thể thực hiện các động tác và hoạt động thông thường |
| 2 | Di chứng nhẹ; không có khả năng hoạt động như trước nhưng có thể tự thực hiện các công việc mà không cần trợ giúp |
| 3 | Di chứng vừa; cần có một số sự trợ giúp nhưng có thể đi lại không cần trợ giúp |
| 4 | Di chứng vừa-nặng; Đi lại phải có sự trợ giúp và không có khả năng thực hiện các động tác đáp ứng nhu cầu của cơ thể mà không có sự trợ giúp |
| 5 | Di chứng nặng; nằm liệt giường và cần có người phục vụ thường xuyên |
| 6 | Tử vong |
PHỤC LỤC VI
Tóm tắt xử trí cấp cứu chảy máu nặng liên quan đến thuốc chống đông kháng vitamin K
| A. Nếu có phức hợp tủa yếu tố 4 prothrombin [4-factor prothrombin complex concentrate (4F PCC)]: |
| 1. Truyền 4F PCC* 1500-2000 U ¶ trong 10 minutes. Kiểm tra INR 15 phút sau khi kết thúc truyền. Nếu INR không ≤1.5, thì truyền bổ sung. |
| 2. Tiêm vitamin K 10 mg tĩnh mạch chậm. |
| B. Nếu chỉ có 3F PCC mà không có 4F PCC: |
| 1. Truyền tĩnh mạch 3F PCC* 1500 – 2000 U¶ IV trong 10 phút. Kiểm tra INR 15 phút sau khi kết thúc truyền. Nếu INR không ≤1.5, thì truyền bổ sung 3F PCC. |
| 2. Truyền tĩnh mạch yếu tố VIIa 20 mcg/kg hoặc truyền tĩnh mạch nhanh 2 đơn vị FFP. Yếu tố VIIa có thể là lựa chọn tốt nếu bệnh nhân thừa dịch. |
| 3. Tiêm tĩnh mạch vitamin K 10 mg trong vòng 10-20 phút. |
| C. Nếu có cả 3F PCC và 4F PCC: |
| 1. Truyền tĩnh mạch nhanh 2 đơn vị FFP. Kiểm tra INR sau kết thúc truyền 15 phút. Nếu INR ≥1.5, truyền nhanh thêm 2 đơn vị. Nhắc lại cho đến khi INR ≤1.5. Có thể dùng lợi tiếu giữa các lần truyền nếu có dấu hiệu quá tải dịch. |
| 2. Tiêm tĩnh mạch vitamin K 10 mg trong vòng 10 – 20 phút. |
PCC: Phức hợp tủa prothrmbin bất hoạt (unactivated prothrombin complex concentrate); 4F PCC: PCC có các yếu tố đông máu II, VII, IX, X, protein S và protein C; 3F PCC: PCC chứa các yếu tố II, IX, X và có ít yếu tố VII; FFP: huyết tương tươi đông lạnh (fresh frozen plasma); PT: thời gian prothrombin; INR: international normalized ratio; FEIBA: factor eight inhibitor bypassing agent.
Những chế phẩm này và liều lượng nêu trên chỉ dùng khi chảy máu nặng đe dọa tính mạng bệnh nhân. Cần tìm những dấu hiệu chảy máu nặng nói trên và quá liều thuốc chống đông kháng vitamin K (ví dụ warfarin). Phản ứng phản vệ và truyền máu có thể xảy ra. Nên dã đông 4 đơn vị huyết tương tươi đông lạnh (FFP) trong khi chờ kết quả PT/INR. Đơn vị trữ máu có thể thay thế FFP bằng các chế phẩm huyết tương khác như PF24 vì những chế phẩm này có thể thay thế lẫn nhau trên lâm sàng. PCC có thể đảo ngược tác dụng chống đông của thuốc trong vài phút sử dụng; FFP có thể phải truyền hàng giờ để tránh tăng thể tích đột ngột; vitamin K có hiệu quả sau 12-24h nhưng dùng vitamin K phải tính đến nửa đời sống (half-life) của warfarin. Sau đó theo dõi PT/INR tiếp tục điều trị.
* Trước khi dùng, kiểm tra tên chế phẩm (3 hoặc 4 yếu tố) và nồng độ. Phức hợp hoạt hóa và các chế phẩm chỉ chứa yếu tố IX (như FEIBA, AlphaNine, Mononine, Immunine, BeneFix) không dùng để đảo ngược tác dụng của warfarin.
¶ PCC là chế phẩm được lựa chọn hàng đầu trong hoàn cảnh cấp cứu. Điều trị căn cứ vào INR và cân nặng bệnh nhân.
