Can thiệp tổn thương thân chung động mạch vành trái
1. MỞ ĐẦU
Thân chung động mạch vành trái (LM) có vai trò quan trọng đặc biệt vì nó cung cấp 84% lượng máu đến thất trái (LV) đối với hệ động mạch ưu thế phải (16% lượng máu được cung cấp ĐMV phải (RCA)) và 100% lượng máu đối với hệ động mạch ưu thế trái.
Tổn thương thân chung động mạch vành trái (LM) có ý nghĩa xuất hiện ở khoảng 5-7% bệnh nhân được chụp động mạch vành. Bệnh nhân tổn thương LM được điều trị nội khoa có tỷ lệ tử vong trong vòng 3 năm là 50%. Phẫu thuật bắc cầu nối động mạch vành (CABG) trước đây được coi là tiêu chuẩn vàng trong điều trị tổn thương thân chung. Những tiến bộ quan trọng trong kỹ thuật can thiệp động mạch vành qua da (PCI), liệu pháp thuốc phối hợp đã cho phép đánh giá lại vai trò của PCI trong tổn thương LM, được khuyến cáo tương tự CABG đối với bệnh nhân có độ phức tạp giải phẫu động mạch vành thấp và có thể cân nhắc ở bệnh nhân có độ phức tạp giải phẫu trung gian.
2. GIẢI PHẪU
Thân chung được chia thành 3 vùng chính; lỗ vào (ostium), đoạn giữa và đoạn xa.
Đoạn xa chia thành 2 nhánh động mạch liên thất trước (LAD) và động mạch mũ (LCx) trong 2/3 trường hợp. Chia làm 3 nhánh LAD, LCx và nhánh gian thất (Ramus) trong khoảng 1/3 trường hợp còn lại.
Lượng mô đàn hồi nhiều hơn ở LM lý giải tình trạng co hồi và tỷ lệ tái hẹp cao trong thời kỳ nong bóng.
Xơ vữa lớp nội mạc tiến triển nhanh ở vùng có lực xé thấp ở thành bên của LM (đối diện nơi dòng chảy chia nhánh – carina) gần chỗ chia đôi LAD và LCx. Ngược lại, vùng carina ít bị xơ vữa hơn do tại đây có lực xé cao.
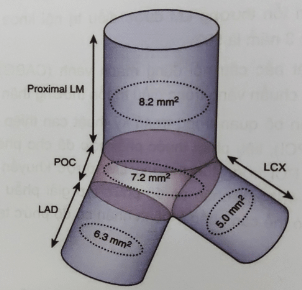
Sử dụng IVUS cho thấy rằng gánh nặng xơ vữa tại chỗ chia đôi LM thường lan tỏa hơn là khu trú. Mảng xơ vữa liên tục từ LM đến đoạn gần LAD xuất hiện trong khoảng 90% trường hợp. Diện tích stent tối thiểu trên IVUS có tương quan với mức độ tải hẹp thấp nhất là 5,0mm ở lỗ vào LCx, 6,3mm ở lỗ vào LAD, 7,2 mm ở đa giác chỗ chia nhánh và 8,2mm ở đoạn gần LM (quy luật 5-6-7-8). Thủ thuật viên cần thực hiện IVUS để đánh giá sau khi đặt stent và cố gắng để đặt được diện tích tối thiểu như trên bằng cách nong bóng áp lực cao.

Hình 9.1: Điểm cắt diện tích stent tối thiểu để dự đoán tái hẹp trong stent trên chụp mạch [2]
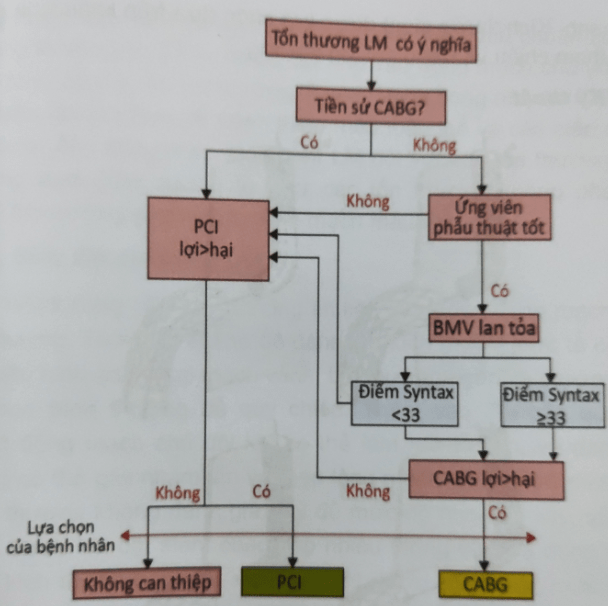
Hình 9.2: Chiến thuật can thiệp tổn thương thân chung động mạch vành trái (4)
3. KỸ THUẬT CAN THIỆP TÔN THƯƠNG THÂN CHUNG ĐỘNG MẠCH VÀNH TRÁI
3.1. Tổn thương ngắn, tổn thương lỗ vào LM
3.1.1. Lựa chọn ống thông can thiệp
Nên sử dụng các ống thông có lòng rộng, chẳng hạn như ống thông 7 F hoặc 8 F, bởi vì phần cuối của ống thông có đường kính nhỏ có thể dễ đi sâu vào tổn thương một cách đột ngột, làm bong mảng xơ vữa hoặc gây thiếu máu toàn thể. Các ống thông có lỗ bên (side hole) cũng nên được sử dụng để duy trì tưới máu trong thủ thuật.
3.1.2. Loại stent
Stent dạng ống được ưu tiên hơn stent dạng coil trong can thiệp tổn thương lỗ vào của LM do có khả năng chống đỡ lực hướng tâm mạnh. Kích thước stent được lựa chọn dựa trên khẩu kính động mạch tham chiếu và chiều dài tổn thương.
3.1.3. Kỹ thuật

Hình 9.3: Kỹ thuật đặt stent lỗ vào [4]
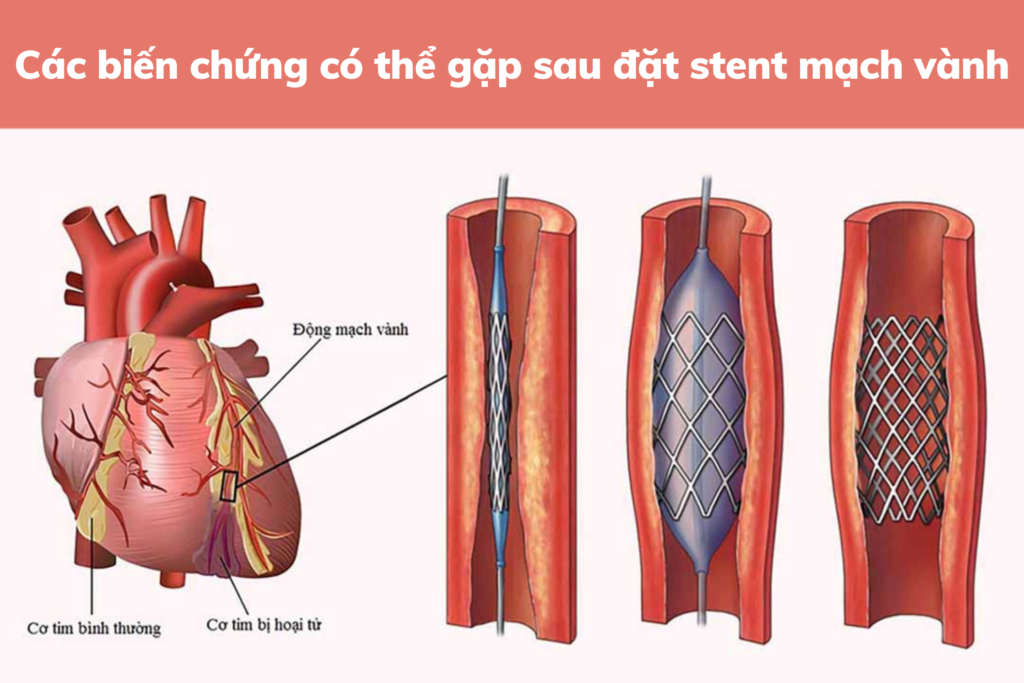
Nhìn chung, thủ thuật đặt stent có thể được thực hiện một cách an toàn, tương tự như đối với các tổn thương mạch vành khác, nếu có được sự chuẩn bị chu đáo và huyết động được theo dõi cẩn thận qua monitor. Cũng như các tổn thương mạch vành khác, việc đặt ống thông đồng trục là quan trọng để hạn chế đến tối thiểu tổn thương lỗ vào và để đặt stent chính xác. Miễn là sự đồng trục còn duy trì thì việc đưa bóng đến tổn thường đích thường sẽ tương đối dễ dàng. Khi bóng được đưa đến đúng vị trí, ống thông được nhẹ nhàng rút lại khoảng 1-2cm vào động mạch chủ bằng một lực đẩy nhẹ lên bóng. Tổn thương LM được nong và đặt stent với đầu ống thông nằm trong xoang động mạch chủ. Đầu gần của stent nhô ra ngoài lỗ vào một chút và được nong lại một lần nữa để áp vào thành động mạch chủ, như trong trường hợp đặt stent tiêu chuẩn của tổn thương lỗ vào LM. Stent được đặt nhô vào động mạch chủ (khoảng 1 – 2 mm) để điều trị tổn thương lỗ vào. Nong bóng nhanh (<30 giây) và nhiều lần (>3 lần) để tránh thiếu máu toàn thể và các biến chứng liên quan đến thiếu máu. Đặt stent LM đối với các tổn thương ngắn thường đơn giản, tương tự như các tổn thương không phải LM. ngoại trừ trường hợp đường kinh mạch máu lớn.
3.1.4. Siêu âm nội mạch (IVUS)
IUS cung cấp nhiều thông tin liên quan đến động mạch vành tổn thương. Thường rất khó để đánh giá kích thước thực tế của LM dựa vào hình ảnh chụp mạch vành. LM thường ngắn và thường ít khi có đoạn bình thường đề quy chiếu. Thêm vào đó, cản quang ở xoang động mạch chủ đôi khi có thể làm mở lỗ vào, và dòng cản quang có thể gây nhầm lẫn với hẹp lòng mạch vành. Hơn nữa, chụp ĐMV thường không đánh giá đầy đủ mức độ hẹp. Do vậy, sử dụng NUS trước khi đặt stent cung cấp nhiều thông tin hữu dụng để lựa chọn kích thước bóng và stent và biết được chính xác mức độ với hóa, điều làm thay đổi tới 40% phương thức điều trị ở những tổn thương không phải LM.
3.2. Tổn thương chỗ chia nhánh
Do kỹ thuật phức tạp, đặt stent chỗ chia nhánh của LM nên chỉ được thực hiện bởi những nhà can thiệp có kinh nghiệm, tiến hành với những bệnh nhân đã hiểu rõ lợi ích/nguy cơ của can thiệp ĐMV qua da. Trong thủ thuật, tắc nhánh bên do dịch chuyển mảng xơ vữa hoặc cấu trúc của stent cho thấy dấu hiệu của tắc đột ngột lỗ vào của LAD hoặc LCx, mà có thể gây những biến cố lâm sàng nguy hiểm.
3.2.1. Kỹ thuật một stent kèm/không kèm T-stent
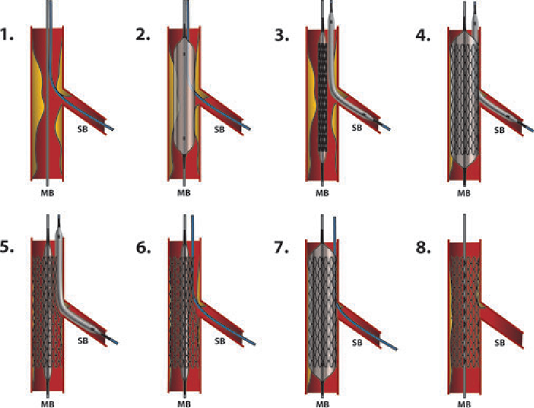
Đối với tổn thương chia nhánh, kỹ thuật một stent với stent đặt ngang qua nhánh bên (thường là LCx) khi nhánh bên nhỏ hoặc gần như bình thường. Mặc dù thủ thuật viên quyết định chọn kỹ thuật một stent, nhưng luôn có khả năng cần đặt thêm stent thứ hai trong trường hợp kết quả không tối ưu hoặc không thích hợp. Thường cần có một dây dẫn ở LCx trước khi đặt stent trong trường hợp: (1) Hẹp lỗ vào LCx; (2) Hẹp nặng nhánh chính với gánh nặng xơ vữa lớn với nguy cơ dịch chuyển mảng xơ vữa; (3) Góc xuất phát nhánh bên nhỏ và (4) Tồn thương lỗ vào nhánh bên sau khi nong nhánh chính. Nong bóng nhánh chính thường được khuyến cáo nhằm đảm bảo bóng nở tốt và đặt stent dễ dàng. Nong bóng nhánh bên chỉ thực hiện khi có hẹp nhánh bên hoặc khi có tổn thương lỗ vào nhánh bên sau khi nong nhánh chính. Nhiều nhánh bên không cần nong bóng khi không hẹp có ý nghĩa. Nếu nhánh bên không vừa ý sau khi đặt stent nhánh chính, nong nhánh bên và thực hiện nong 2 bóng đồng thời (kissing balloon). Nếu kết quả vẫn không chấp nhận được (chưa tối ưu, dịch chuyển mảng xơ vữa với mức độ hẹp tồn lưu ≥ 75% hoặc bóc tách) sau khi nong bóng thì tiến hành đặt stent nhánh bên. Tương tự như nong bỏng đồng thời, đặt stent ở LCx được lựa chọn khi nong bóng không tối ưu hoặc có bóc tách đáng kể sau khi nong bóng đồng thời. Như là một thủ thuật cửu vẫn cho kết quả chưa tối ưu, kỹ thuật provisional T-stent và kỹ thuật Crush đảo ngược thường được sử dụng. Kỹ thuật provisional T-stent bao gồm đặt T-stent ở LCx với stent thứ 2 sau khi đã đặt stent ở nhánh chính, nong bóng đồng thời sau đặt T-stent là bắt buộc để có kết quả cuối cùng tối ưu. Kỹ thuật Reverse Crush là một biến thể của kỹ thuật Crush với đặt stent ở LCx ở hình dạng chữ T sau khi đặt stent nhánh chính, tương tự kỹ thuật provisional T-stent. Tuy nhiên, sau khi lấy bỏ bóng và dây dẫn khỏi LCx, stent ở LCx được ép vào trong stent nhánh chính. Bước cuối cùng là nong bóng đồng thời sau khi lần lượt nong từng nhánh bằng bóng áp lực cao để đảm bảo kết quả tối ưu. Hơn nữa, ở cả hai kỹ thuật này, đặt stent LCx nhỏ một chút vào trong nhánh chính có thể có lợi để hạn chế sự phá hủy stent và stent không nở đủ. Cần tránh việc không phủ đủ toàn bộ tổn thương.
3.2.2. Kỹ thuật hai stent
Có nhiều kỹ thuật hai stent trong điều trị tổn thương chỗ chia nhánh LM với độ phức tạp khác nhau, được chia thành 4 nhóm: T-stent, Crush, Cullote và SKS (Simultaneous-kissing stenting – kỹ thuật đặt hai stent đồng thời). Hiện có tương đối ít dữ liệu lâm sàng để có thể kết luận kỹ thuật nào là tốt nhất. Chính bởi biến chứng tái hẹp hoặc huyết khối trong stent có thể là thảm họa đối với tồn thương LM, đánh giá để đạt được kết quả cuối cùng tối ưu nên được tiết hành ở tất cả các bệnh nhân.
3.2.2.1. Kỹ thuật T-stent cổ điển
Tiến hành đưa dây dẫn vào cả LAD và LCx, stent được đặt tại lỗ vào của nhảnh bên (thường là LCx) mà không nhô vào lòng nhánh chính (LM đến LAD). Khi đặt xong stent tại nhánh bên, bóng và dây dẫn được đưa ra khỏi nhánh bên và stent thứ hai được đặt nhánh chính (LM đến LAD). Sau đó, đưa dây dẫn vào lại nhánh bên và thực hiện nong bóng đồng thời (kissing balloon). Kỹ thuật T-stent cải tiến bao gồm đặt đồng thời 2 stent tại 2 nhánh, nhưng stent nhánh bên được đặt trước.
3.2.2.2. Kỹ thuật Crush
Cả nhánh chính và nhánh bên được lái dây dẫn vào và nóng bỏng chuẩn bị. Stent được đặt ở cả hai nhánh, với stent nhánh bên nhô một chút (2-3 mm) vào nhánh chính và stent nhánh chính cần bao phủ toàn bộ tổn thương. Tiến hành đặt stent nhánh bên trước, sau đó rút bỏ bóng và dây dẫn khỏi nhánh bên. Đặt stent nhánh chính, sau đó nhánh bên được đi dây dẫn lại và tiến hành nong bóng đồng thời.
3.2.2.3. Kỹ thuật Culotte
Nhánh có góc so với LM (thường là LCx) được đặt stent trước, với stent nhỏ vào LM; nhánh chính (thường là LAD) được đi dây dẫn xuyên qua stent nhánh bên. Mắt cáo của stent nhánh bên được nong bằng bóng và sau đó tiến hành đặt stent nhánh chính. Dây dẫn ở nhánh bên được rút và lái vào lại; tiến hành nong bóng đồng thời lần cuối. Điều bất lợi của kỹ thuật này là mật độ cấu trúc stent cao do có 2 lớp stent tại LM đoạn gần carina. Kết quả ban đầu khi sử dụng kỹ thuật này với stent trần không được tốt, tuy nhiên, kết quả đã cải thiện rất nhiều khi sử dụng stent phủ thuốc.
3.2.2.4. Kỹ thuật SKS (Simultaneous Kissing Stent)
Kỹ thuật này bao gồm kỹ thuật V-stent hoặc Y-stent. Đối với kỹ thuật V-stent, stent được đưa vào cả hai nhánh LAD và LCx và kéo dần về sau cho đến khi chúng chạm nhau, tạo thành carina ở đầu gần. Nếu stent được kéo vào đoạn gần chỗ chia nhánh trong LM, nó được gọi là kỹ thuật SKS hoặc Y stent và sẽ tạo ra hai lòng stent trong LM. Lần lượt tiến hành nong bóng trong từng nhánh và nong bóng đồng thời lần cuối để có được kết quả tối ưu. Ưu điểm chính của kỹ thuật này các nhánh can thiệp sẽ không bị mất trong quá trình can thiệp, nhưng nhược điểm là: (1) Khó đặt stent về sau (khi cần thiết) khi LM có 2 lòng; (2) Khó đưa ống thông chẩn đoán và can thiệp vào lỗ vào LM; (3) Khó lái dây dẫn lại; (4) Một phần kim loại của stent trong LM không tiếp xúc trực thiếp với thành mạch. Một biến thể khác của kỹ thuật này là kỹ thuật vạt với đặt V-stent tại lỗ vào của LAD và LCx và đặt một stent thứ ba tại đoạn xa của LM. Trong kỹ thuật Y-stent cổ điển, một stent bị ép bởi hai bóng, nhưng khoảng trống là không thể thấy được tại vùng chuyển tiếp của hai stent.
4. STENT CHUYÊN DỤNG CHO CHỖ CHIA NHÁNH
Chính bởi nguy cơ tái hẹp đáng kể sau thủ thuật đặt stent phức tạp, việc sử dụng stent chuyên dụng cho tổn thương chia nhánh hiện nay đang được nghiên cứu. Hệ thống Axxess Plus LM là một loại stent chuyên dụng cho chỗ chia nhánh như vậy.

Hình 9.4: Hệ thống stent chuyên dụng cho chỗ chia nhánh Axxess Plus LM [3]
5. KẾT LUẬN
Các bằng chứng từ các nghiên cứu sổ bộ và thử nghiệm lâm sàng cho thấy rằng can thiệp động mạch vành qua da có tỷ lệ các biến cổ như tử vong, NMCT, đột quỵ tương tự như bắc cầu nối ĐMV đối với tổn thương LM. Hiệu quả của đặt stent có thể sẽ tạo ra một cuộc cách mạng với các thế hệ stent phủ thuốc mới. Các thử nghiệm lâm sàng quy mô lớn đang được tiến hành với thời gian theo dõi dài hơn để có câu trả lời chính xác hơn về vấn đề này. Trong tương lai, với các bằng chứng thu được, các nhà tim mạch can thiệp có thể chọn can thiệp ĐMV qua da thay vì bắc cầu nối mạch vành trong điều trị bệnh nhân tổn thương LM.
TÀI LIỆU THAM KHẢO
- Rodrigo Modolo, Norihiro Kogame, Hidenori Komiyama, et al. (2020), Left main coronary disease. The PCR-EAPCI textbook of Percutaneous Interventional Cardiovascular Medicine.
- Jung-min Ahn, Duk-Woo Park, Seung-Jung Park. (2020), Percutaneous Coronary Intervention for Unprotected Left Main Coronary Artery Stenosis. Textbook of Interventional Cardiology, 8ed: 400-418e2.
- Seung-Jung Park, Duk-Woo Park. (2013), Percutaneous Intervention for Left Main Coronary Artery Disease: Treatment for Left Main Coronary Artery Disease. Catheter base Cardiovascular Interventions: 555-574.
- Emmanouil Brilakis. (2021), Left main. Manual Percutaneous Coronary Interventions: 267-301.
- Yusuf S, Zucker D, Peduzzi P, et al. (1994), Effect of coronary artery bypass graft surgery on survival: overview of 10-year results from randomised trials by the Coronary Artery Bypass Graft Surgery Trialists Collaboration. Lancet 344:563-570.
- Kushner FG, Hand M, Smith SC Jr, et al. (2009) 2009 Focused Updates: ACC/AHA Guidelines for the Management of Patients With ST-Elevation Myocardial Infarction (updating the 2004 Guideline and 2007 Focused Update) and ACC/AHA/SCAI Guidelines on Percutaneous Coronary Intervention (updating the 2005 Guideline and 2007 Focused Update): a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. Circulation 120: 2271-2306.
- Wijns W, Kolh P, Danchin N, et al, (2010) Guidelines on myocardial revascularization: The Task Force on Myocardial Revascularization of the European Society of Cardiology (ESC) and the European Association for Cardio-Thoracic Surgery (EACTS). Eur Heart J 31:2501-2555
- Baim DS, Mauri L, Cutlip DC (2006) Drug-eluting stenting for unprotected left main coronary artery disease: are we ready to replace bypass surgery? J Am Coll Cardiol 47:878-881
- Grube E, Buellesfeld L, Neumann FJ, et al. (2007) Six month clinical and angiographic results of a dedicated drug eluting stent for the treatment of coronary bifurcation narrowings. Am J Cardiol 99: 1691-1697.