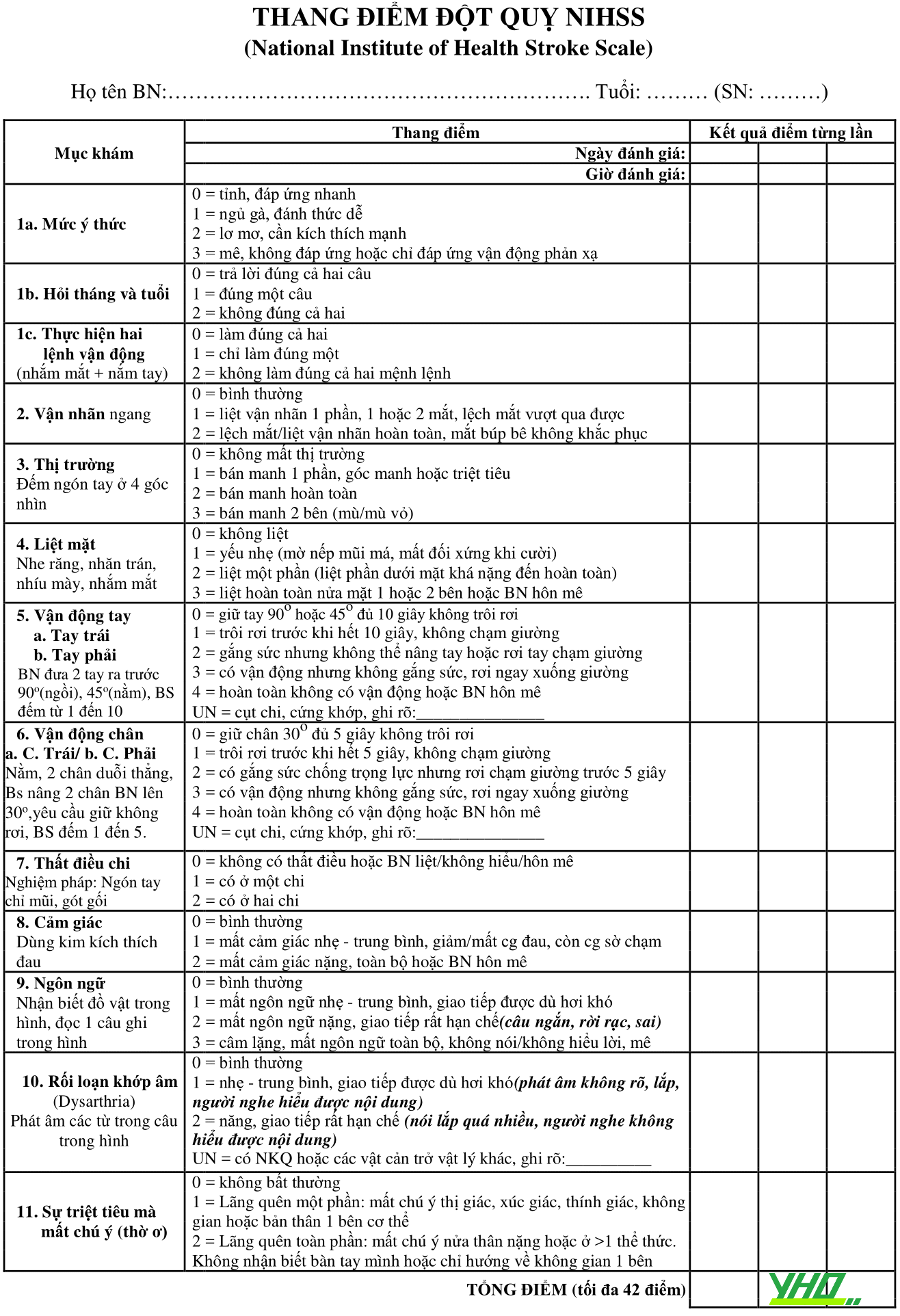
Xuất huyết tiêu hoá

Đại Cương
Định nghĩa:
XHTH là chảy máu trong ống tiêu hoá (từ thực quản đến trực tràng), thể hiện bằng:
Nôn ra máu đỏ (hoặc máu đen nếu ứ đọng lâu trong dạ dày), đôi khi có đồng thời ỉa phân đen (khi chảy máu nặng): Thường do chảy máu đường tiêu hoá trên.
Ỉa phân đen: Phân đen như bã cà phê do máu đã được tiêu hoá, hoặc phân màu mận, đỏ, nhiều và ỉa nhiều lần: thường do chảy máu đường tiêu hoá trên.
Ỉa máu tươi hoặc sẫm: do chảy máu ở đoạn cuối ống tiêu hoá (hậu môn – trực tràng).
Phân loại:
Chảy máu tiêu hoá trên: Tổn thương từ thực quản đến góc Treitz, phía trên mạc treo đại tràng: hay gặp, dễ chảy máu lớn.
Chảy máu tiêu hoá thấp: dưới mạc treo đại tràng, từ ruột non, đại tràng, trực tràng, hậu môn ít gặp hơn (khoảng 10%), ít khi chảy máu lớn.
Nguyên nhân:
Chảy máu tiêu hoá trên (gặp 90%):
Thường có hai nhóm bệnh Loét dd- tá tràng ăn mòn vào mạch máu (khoảng 50%)
*Tĩnh mạch = chảy chậm.
*Động mạch = chảy nhanh và nguy hiểm.
Tăng áp TM cửa -> dãn vỡ TM thực quản (khoảng 25%):
Nguyên nhân do xơ gan.
Chảy máu tiêu hoá thấp:
Ở tiểu tràng:
*Túi thừa Meckel bị loét.
*Loét tiểu tràng, ung thư loét, u lành (polip, Schwanome, u cơ trơn), u máu, nhồi máu mạc treo – ruột non.
*Ruột hoại tử chảy máu, “Bạn đã sử dụng từ xấu, đề nghị bạn xóa ngay” g ruột cấp (nhất là trẻ em), viêm đoạn ruột hồi tràng, lao ruột.
Ở đại tràng:
*Ung thư đại tràng, polip đại tràng, bệnh đa polip, túi thừa, viêm đại tràng nhiễm khuẩn hoặc ký sinh trùng, bệnh mạch máu (hiếm),
*Bệnh viêm loét trực – đại tràng chảy máu, bệnh Crohn, hoại tử chảy máu ở đại tràng, loét do thuốc (vincristin) ở manh tràng.
Ở hậu môn – trực tràng:
*Trĩ nội chảy máu hoặc tắc tĩnh mạch trĩ.
*Viêm đại trực tràng chảy máu.
*Loét do chấn thương, ung thư loét ở trực tràng, rìa hậu môn, polip làmh tính, bệnh đa polip.
Hiếm hơn:
Bệnh ở tụy: u tụy lành, ác tính, kén giả.
Bệnh ở gan: Chảy máu đường mật do sỏi, chấn thương, ung thư gan.
Tổn thương các mạch máu ở trong ổ bụng: Phình động mạch gan, rò động mạch chủ bụng vào tá tràng.
Bệnh máu ác tính.
Bệnh Rendu – Osler.
HC Mallory – Weiss.
Đánh Giá Mức Độ Nặng Nhẹ
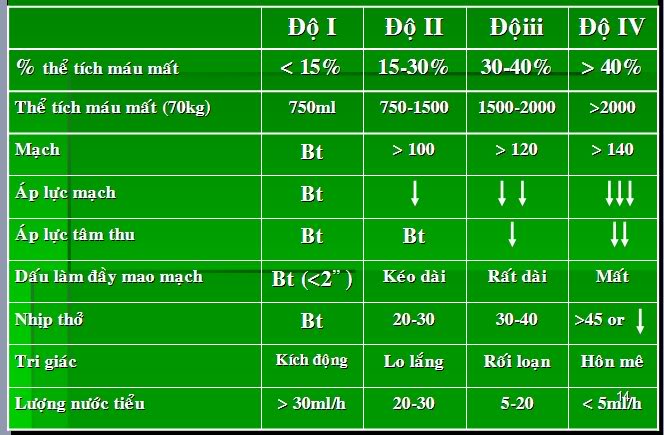
Trước một trường hợp XHTH, cần phải đánh giá mức độ mất máu. Thể tích máu bình thường:
*Người lớn (ml) = 70 x kg cân nặng.
*Trẻ em (ml) = 80 – 90 x kg cân nặng.
Độ I: Nhẹ
Giảm tưới máu các cơ quan ngoại biên, mất khoảng 10% khối lượng tuần hoàn (# 500 ml với người #70 kg): 1 kg ~70 – 75 ml máu.
*Giảm tười mô da,
*Xương, cơ, lông tóc móng.
LS:
Các dấu hiệu sinh tồn có thay đổi nhưng sau khi hồi sức bồi hoàn nước, điện giải đã trở lại bình thường.
Độ II: Trung bình
Giảm tưới máu cơ quan trung ương, mất khoảng 20% thể tích khối lượng tuần hoàn (#1000 ml), nhưng có khả năng chịu đựng được: Mô thận, ruột, gan , dạ dày, mạc treo.
LS:
*Da xanh, niêm nhợt,
*Mệt khi gằng sức, say sẩm mặt…
*Dấu hiệu sinh tồn:
+HA tối đa ≤ 90mmHg.
+M: 100 – 120 lần/ phút (có thể < 100l/p)
*Nước tiểu: giảm nhưng chưa xuất hiện thiểu niệu và vô niệu
CLS: Hematocrit: 25 – 30%.
Độ III: Chảy máu tiêu hoá nặng
Giảm tưới máu cơ quan trung ương quan trọng, mất ≥ 35% thể tích khối lượng tuần hoàn (> 1000 ml): mô não, tim, phổi…
LS: Có các triệu chứng của sốc mất máu.
*Da xanh, niêm nhợt.
*Hốt hoảng, lo âu, thoáng ngất do thiếu oxy não.
*Da ẩm, chi lạnh, nhức đầu, khát nước.
*B/n có bệnh tim mạch: cao HA->thiếu máu cơ tim->NMCT.
*Thiểu năng tuần hoàn não -> Tai biến nhũn não, hôn mê.
*Thiểu niệu và vô niệu rõ ràng trên LS (nước tiểu < 50 ml/h).
*Sốt nhẹ: 37 – 380C do tăng hấp thu đạm ở ống tiêu hoá, tăng
chuyển hoá cơ bản -> T0 tăng
*Dấu hiệu sinh tồn:
+Thở kiểu toan chuyển hoá Kausmal.
+Tụt HA < 90mmHg.
+M nhanh, nhỏ, khó bắt: 120 – 140l/p.
CLS:
*Hct ≤ 20% (ở những người có bệnh lý tim mạch ≤ 25%).
*HC ≤ 2 triệu.
*Tăng Urê máu < 1g/l, nếu Urê > 1g/l khảo sát Creatinine, nếu
Creatinine tăng -> suy thận cấp do giảm khối lượng tuần hoàn.
Xác định mức độ mất máu
Lâm sàng
Tìm nguyên nhân:
Cần xác định khi hỏi bệnh
Tiền sử có bệnh tiêu hoá (viêm, loét dạ dày tá tràng đã chảy máu tiêu hoá) hoặc bệnh gan, xơ gan, viêm gan mãn, sỏi mật.
Sử dụng các thuốc gây hại dạ dày: uống các thuốc chống viêm không Steroid, Aspirin, Corticoid, Reserpin, các thuốc chữa khớp, thuốc chống đông…
Nghiện rượu hoặc vừa mới uống rượu, bia, ăn nhiều quả chua…
Trạng thái căng thẳng thần kinh.
Khám lâm sàng tìm:
Các dấu hiệu của một số bệnh gan mãn tính: sao mạch, gan lách to, cổ chướng, tuần hoàn bàng hệ…
Khối u, hạch ở ổ bụng, ngoại vị.
Các bất thường về động tĩnh mạch (u máu, phồng động mạch).
Các dấu hiệu chấn thương “Bạn đã sử dụng từ xấu, đề nghị bạn xóa ngay” g ngực hoặc bụng.
Thăm hậu môn: xem có khối u, trĩ, nứt hậu môn…
Các tình huống phát hiện:
Nôn ra máu (chú ý phân biệt với ho ra máu, hoặc chảy máu từ vùng hàm mặt).
Đi cầu phân đen (phân biệt phân đen do dùng thuốc…).
Triệu chứng mất máu cấp tính.
Thăm khám hậu môn trực tràng.
Đặt ống thông mũi – dạ dày nhằm phát hiện máu ứ đọng bên trong.
Để chẩn đoán xuất huyết tiêu hóa
Lượng máu mất không phải dấu hiệu trung thực.
LS: biểu hiện rầm rộ dữ dội do thiếu oxy máu.
Sinh tồn: đi sau dấu hiệu LS.
Cận LS: Thường biểu hiện sau 6h, trung thực và chính xác sau 24 – 48h.
Xử trí xhth
Nguyên tắc:
Mất bao nhiêu truyền bấy nhiêu.
*Truyền cho tới khi mạch quay rõ
*HA tối đa 100 – 110mmHg.
Để b/n nằm yên đầu thấp, chân cao.
Thành lập đường truyền TM, làm các XN căn bản.
Cho thở oxy 2 – 4 l/p.
Thăm khám và đánh giá mức độ XHTH
*Nguyên nhân chảy máu.
*Đánh giá tiên lượng.
Xử trí nguyên nhân chảy máu.
Nội soi dạ dày – tá tràng cấp cứu:
*Để chẩn đoán nguyên nhân, vị trí, mức độ,
*Còn có thể thực hiện các kỹ thuật điều trị cầm máu:
+Phương pháp dùng nhiệt: Laser, đốt điện, que nhiệt, sóng ngắn.
+Phương pháp chích xơ: Adrenaline, polidocanol, alcool absolu (absolute ethanol)
Xếp loại của Forrest cải biên
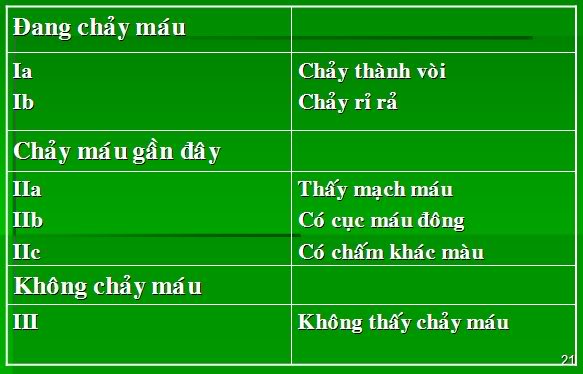
Xử trí theo các mức độ
XHTH mức độ trung bình:
Trả lại khối lượng tuần hoàn đã mất bằng dung dịch đẳng trương, ưu tiên dd mặn, có thể dùng LR.
Không được dùng các dung dịch ưu trương vì tăng độ nhớt của máu -> làm chậm tốc độ tuần hoàn -> toan máu dễ xảy ra sốc.
Không dùng các thuốc vận mạch.
Xử trí XHTH mức độ III – IV:
Trả lại thể tích khối lượng tuần hoàn: bằng dịch đẳng trương và máu. Truyền đến khi M, HA ổn định (HA ≥ 90mmHg), hết thiếu oxy não, Hct > 20%, Hồng cầu > 2 triệu.
*2/3 dịch đẳng trương.
*1/3 máu.
VD: Mất 1200ml = 2/3 dịch (800ml) + 1/3 máu (2 đơn vị).
Nếu b/n còn chảy máu, tiếp tục truyền dịch nước sẽ ra gian bào -> phù ứ nước. Lúc đó không dùng dd đẳng trương nữa mà phải dùng dd cao phân tử kéo nước vào:
*Huyết tương.
*Albumine.
*Dextrane.
*Gelatine.
Liệu pháp dịch
Các loại dịch truyền:
Theo Tổ chức y tế thế giới 2001, dung dịch tinh thể và dung dịch keo được chỉ định trong mọi trường hợp chảy máu cấp để khôi phục thể tích máu trước khi truyền máu, bởi vì:
Không thể có máu ngay để truyền.
Vẫn còn một lượng O2 dư tồn tại ở mô tế bào mặc dù Hb giảm.
Cơ chế huy động hàng loạt phản ứng đáp ứng bù trừ để duy trì cung cấp O2 đến mô.
Khi cơ chế bù trừ được sử dụng, truyền dịch thay thế sẽ làm tăng cung lượng tim do đó vẫn đảm bảo cung cấp O2 mặc dù nồng độ Hb giảm.
Truyền dịch thay thế làm pha loãng máu và các thành phần máu -> giảm độ nhớt của máu -> cải thiện lưu lượng mao mạch và cung lượng tim -> tăng cường cung cấp O2 tới mô.
Lựa chọn dịch
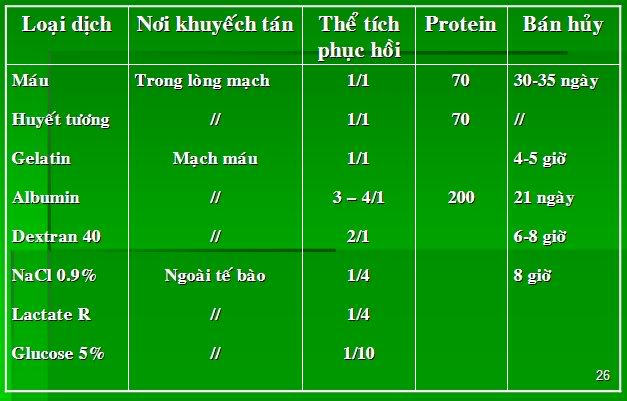
a.Dịch keo (Plasma, Albumin, HAES, Gelatin, Destran…): giữ áp lực keo huyết tương và ở lâu trong lòng mạch (thời gian nửa đời sống là 3-6g).
b.Dịch tinh thể (NaCl 0,9%, Ringer lactate): T1/2 trung bình là 20-30 phút, cân bằng và khuyếch tán khắp toàn bộ khoang ngoài tế bào.
Một số điểm đã được nhất trí:
*Dịch tinh thể được truyền đủ lượng có tác dụng bằng dịch keo trong việc khôi phục thể tích tuần hoàn.
*Bù đủ thể tích tuần hoàn bằng dịch tinh thể, cần lượng gấp 3-4 lần so với dịch keo.
*Hầu hết các b/n thiếu dịch ngoài tế bào > thiếu dịch trong lòng mạch (thể tích tuần hoàn).
*Truyền nhanh và nhiều dịch tinh thể (> 4-5 lít) thường kèm phù tổ chức.
Truyền máu và các thành phần của máu
Vận chuyển ôxy tới tổ chức phụ thuộc rất nhiều vào cung lượng tim và Hb máu, khi Hb giảm thì cơ thể bù trừ bằng tăng lưu lượng tim. Vận chuyển ôxy tới tổ chức giảm nếu thiếu máu ở bệnh nhân không thể tăng được lưu lương tim.
Hb > 10gr/dl hoặc Hct > 30% thì không truyền máu. Hb < 7gr/dl hoặc Hct < 21% thì truyền máu. Tuy nhiên còn phụ thuộc vào thời gian thiếu máu (thiếu máu từ từ bệnh nhân có thể chịu đựng được).
Khi huyết động ổn định, xem xét truyền máu:
*Bệnh nhân khỏe: giữ Hct > 18%.
*Bệnh nhân có bệnh hệ thống còn bù tốt: giữ Hct > 24%.
*Bệnh nhân tim mạch hoặc bệnh phổi có triệu chứng: giữ Hct > 30%.
Truyền máu thích hợp: truyền máu từng phần
*Bệnh nhân bị mất máu cấp: bù thể tích là chủ yếu, còn hồng cầu vân chuyển ôxy do đó không truyền hồng cầu để làm tăng thể tích.
*Hồng cầu lắng: cải thiện khả năng vận chuyển ôxy
+Chỉ định: duy trì Hb 70 – 100g/l
+Khối lượng: 1 – 2 đơn vị
Máu toàn phần:
*Chỉ định:
+Truyền dịch không đáp ứng
+Mất khối lượng máu lớn (độ III trở lên)
+Ở nơi không làm được hồng cầu lắng
*Khối lượng: 2 – 4 đơn vị, không nên truyền khối lượng lớn máu toàn phần dự trữ. Truyền máu khối lượng lớn là truyền một lượng máu dự trữ tương đương lượng máu đã mất hoặc lớn hơn thể tích máu của bệnh nhân trong thời gian < 24 giờ.
*Truyền một khối lượng lớn máu toàn phần dự trữ có thể gây một số biến chứng sau:
+Nhiễm toan
+Tăng kali máu
+Nhiễm độc citrate và hạ calci
+Hạ thân nhiệt
+Giảm fibrinogen và các yếu tố đông máu (đặc biết V và VIII), plasma đông lạnh ở t0 < -200C, các yếu tố đông máu vẫn tồn tại.
+Giảm tiều cầu (tiểu cầu giảm rất nhanh, sau 48 giờ không còn tiểu cầu).
+DIC (Disseminated Intravascular Coagulation): DIC là sự hoạt hoá của hệ thống đông máu và hệ thống tiêu Fibrin làm tiêu thụ nhiều yếu tố đông máu và tiểu cầu.
+Vi ngưng kết: do các nhóm máu phụ sẽ tạo nên các vi ngưng kết dẫn đến DIC.
+Giảm 2, 3 diphosphoglycerate (2, 3 DPG). Mà 2,3DPG giúp cho sự giải phóng O2 của Hb.
Công thức tính thể tích máu mất

Bệnh nhân không rối loạn đông máu:
*1/3 thể tích máu mất được thay thế bằng dung dịch tinh thể (Lactale, nước muối sinh lý).
*2/3 dung dịch keo (Dextran, Albumin…)
B/n có rối loạn đông máu hay Hemophie B
*1/3 máu mất = dung dịch tinh thể theo tỷ lệ 1:3
*1/3 máu mất = dung dịch keo tỷ lệ 1:1
*1/3 máu mất = huyết tương tỷ lệ 1:1
B/n có giảm tiểu cầu: bù thể tích + truyền tiểu cầu
*Tiểu cầu < 20G/l: truyền 1-2 kít tiểu cầu (1 kít = 7 khối, và có thể làm tăng số lượng tiểu cầu từ 35-50 G/l)
*Tiểu cầu 20-50G/l: truyền 1 kít tiểu cầu.
B/n Hemophilie A: bù thể tích + yếu tố VIII
*Truyền yếu tố VIII: theo công thức.

Sơ đồ chiến lược điều trị

Kết luận
XHTH là một cấp cứu nội – ngoại khoa trong bệnh tiêu hoá. Cần chẩn đoán và điệu trị nguyên nhân càng sớm càng tốt.
Dù chảy máu ít hay nhiều, việc theo dõi vẫn phải cẩn trọng như nhau vì tuy chảy máu nhỏ, ít nhưng có thể bất ngờ chảy ồ ạt, nguy kịch. Vì vậy, b/n phải được nằm viện theo dõi để điều trị và tìm nguyên nhân.
Liệu pháp truyền dịch và máu hết sức quan trọng.
Nội soi cấp cứu là phương pháp đặt lên hàng đầu, làm trước 24h là tốt nhất và an toàn.
Cách bù máu trong xhth
Một BN nam 60 Kg hb 7g/dl nhập viện. Ta cần nâng cho Hb ông ta lên 10 g/dL.vậy sẽ phải bù bao nhiêu đơn vị hồng cầu khối (250ml) biết 1 đơn vị hồng cầu khối có nồng độ Hb là 20 g/dL
Thông thường bạn sẽ tính thế này
– Một BN nam 60 Kg (# 75 mL/kg x 60 kg = 4500 mL máu) có Hb 7g/dL nhập viện. Vậy ông ta có 45 x 7 = 315 g Hb trong cơ thể. Ta cần nâng cho Hb ông ta lên 10 g/dL.
– Một đơn vị HCL 250 mL có nồng độ Hb là 20 g/dL <=> 20 x 2.5 = 50 g Hb.
– Gọi a là số đơn vị HCL cần truyền cho BN trên, vậy BN cần 50a (g) Hb. Thể tích thêm vào sẽ là 250a mL <=> 2.5a dL
– Khi đó ta có phương trình:
Hb cần đạt (g) = Hb ban đầu (g) + Hb thêm vào (g)
<=> Nồng độ Hb cần đạt (g/dL) x (thể tích máu ban đầu + thể tích máu thêm vào) = Hb ban đầu (g) + Hb thêm vào (g)
10 (45 + 2.5a) = 315 + 50a
<=> 450 + 25a = 315 + 50a
<=> 25a = 135
<=> a = 5.4
Vậy theo đại số thì ta cần đến 5 đơn vị HCL 250 mL (với Hb 20g/dL) để nâng 3 g/dL Hb cho BN. Theo các sách giáo khoa và các website uy tín thì ta cần 3 đơn vị HCL loại này. Mọi người thử giải thích xem sao.
Và thực tế thì như này
Bài toán chưa tính đến sự hằng định về thể tích của khoang nội mạch. Trên lâm sàng thiếu máu có thể chia tạm thời thành 2 loại để dễ giải thích, đó là thiếu máu ko giảm thể tích khoang nội mạch (ví dụ như tan máu) và thiếu máu có giảm thể tích khoang nội mạch (ví dụ xuất huyết).
– Trường hợp 1: (ko có giảm thể tích lòng mạch)
Ở người bình thường thể tích lòng mạch là hằng định được điều hòa bởi nhiều yếu tố như yếu tố lợi niệu nhĩ…., và đặt biệt là thận. Vì vậy, trường hợp này truyền hồng cầu khối vào thì thận sẽ lấy nước trog lòng mạch ra, vì tốc độ chuyền máu không lớn hơn tốc độ đào thải của thận nên khi truyền ađơn vị hồng cầu khối thì thể tích nội mạch ko đổi. Vì vậy thể tích sau khi truyền vẫn là 4,5l chứ không có cộng thêm 2,5a. Bài toán trở thành
Phương trình:
Hb cần đạt (g) = Hb ban đầu (g) + Hb thêm vào (g)
<=> Nồng độ Hb cần đạt (g/dL) x (thể tích máu ban đầu) = Hb ban đầu (g) + Hb thêm vào (g)
<=> 10 (45) = 315 + 50a
<=> a = 2,7 (gần bằng 3) => một đơn vị tăng được 1g%
– Trường hợp 2: (giảm thể tích lòng mạch)
Giả sử bệnh nhân mất 1lit (khoảng 25%) máu. =>
+ thể tích máu trước chuyền máu là 4,5l -1 = 3,5l
+ và nồng độ Hb trong cơ thể là 35 x 7= 245g
Trường hợp này vì thiếu thể tích lòng mạch nên thể tích truyền vào sẽ được cộng vào thể tích huyết tương hiện có. bài toán trở thành
Phương trình:
Hb cần đạt (g) = Hb ban đầu (g) + Hb thêm vào (g)
<=> Nồng độ Hb cần đạt (g/dL) x (thể tích máu ban đầu + thể tích máu thêm vào) = Hb ban đầu (g) + Hb thêm vào (g)
<=> 10 (35 + 2.5a) = 245 + 50a
<=> a = 4,2 (lớn hơn 3) => truyền một đơn vị không tăng Hb lên 1g%
===> Vậy nếu mất máu ko giảm thể tích lòng mạch thì một đơn vì hồng cầu khối có thể nâng Hb lên 1g% còn mất máu mà giảm thể tích long mạch thì một đơn vị ko đủ để nâng lên được 1g%