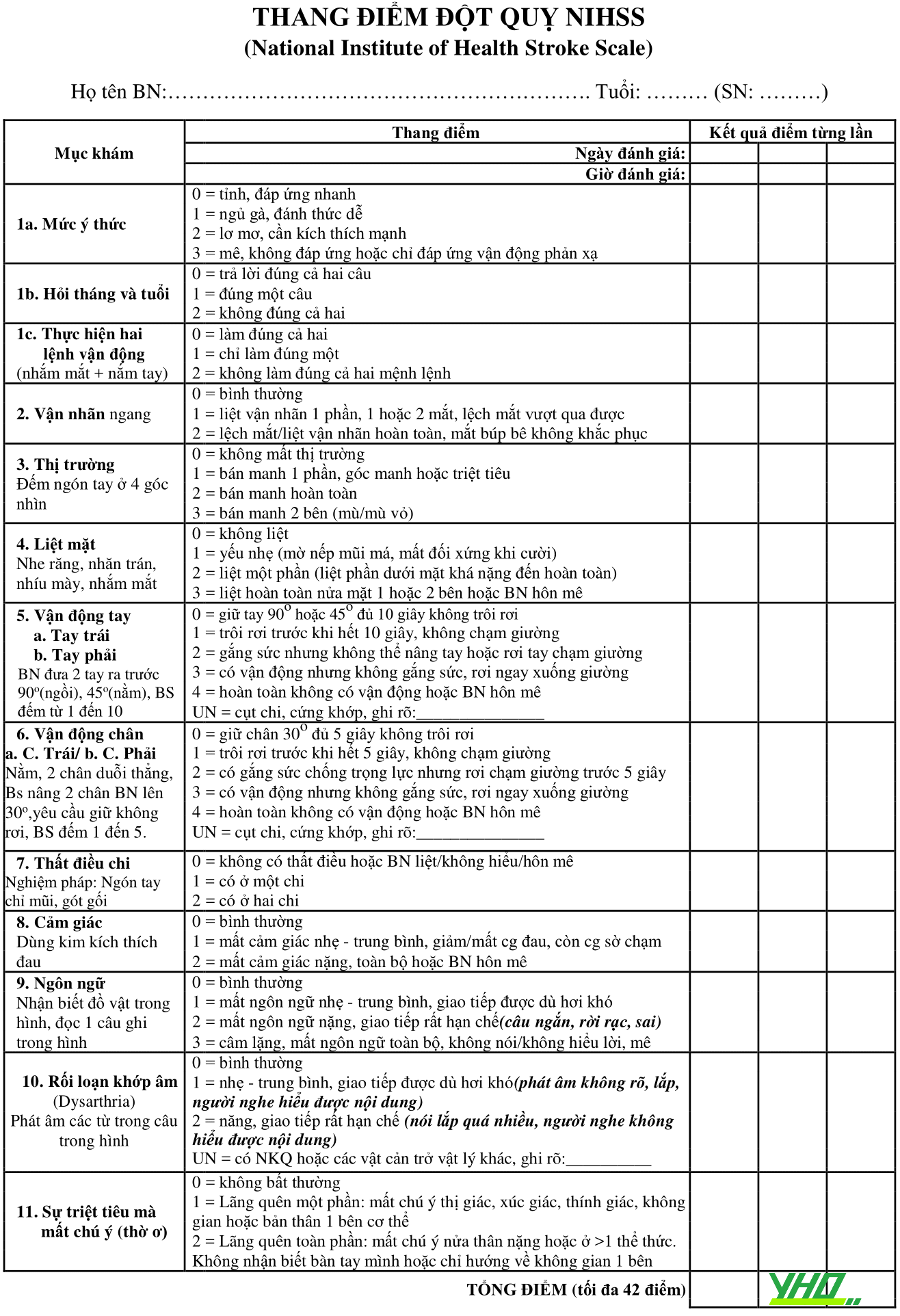
Triệu Chứng Hành Não Tại Khoa Cấp Cứu: Cảnh Giác Đường Thở
ARIEL BOWMAN, MD
Các nhóm cơ hành não (bulbar muscle) của miệng, lưỡi, khẩu cái mềm, họng, thanh quản chịu trách nhiệm phát âm, nhai, nuốt. Rối loạn chức năng của các nhóm cơ này có thể dẫn đến nói khó, nuốt khó, rối loạn
phản xạ nôn và ho ⇒ Làm tăng nguy cơ rối loạn thì hít vào và tổn thương đường thở. Những triệu chứng này có thể dễ dàng bị bỏ qua vì sự tinh vi của dấu hiệu thăm khám đi kèm và vì những than phiền này của bệnh nhân có vẻ mang tính chủ quan.
Mặc dù vậy, có khá nhiều bệnh cảnh đưa đến các triệu chứng hành não
có thể gây nguy hiểm đến tính mạng ⇒ Do đó, cần cân nhắc, xem xét kỹ các dấu hiệu sớm đe dọa tổn thương đường thở và suy hô hấp. Trong khi có rất nhiều bệnh lý có thể đưa đến các triệu chứng hành não, bao gồm đột qụy, xơ cứng cột bên teo cơ (ALS),…3 chẩn đoán chính thường thường gây khó khăn cho chúng ta đó là nhược cơ (myasthenia gravis = MG), ngộ độc thịt botulinum (botulism), và hội chứng GuillainBarré (Bảng 196.1 ).
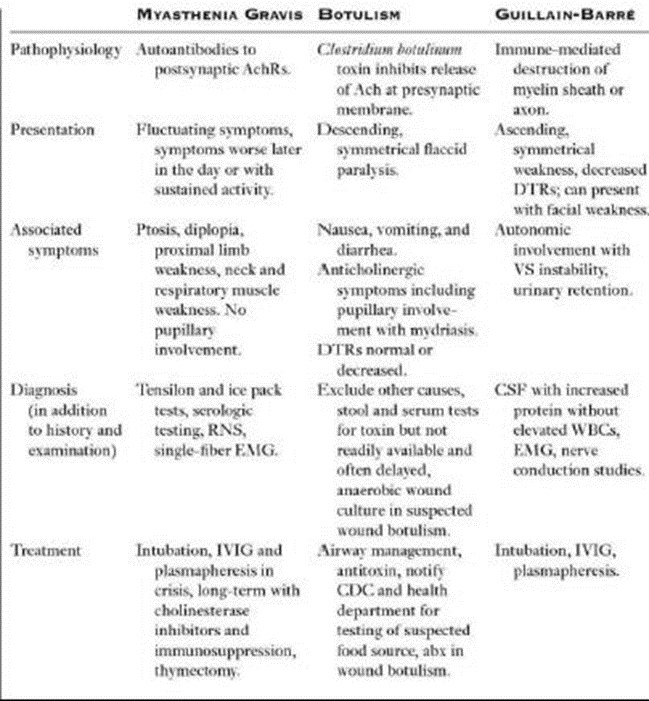
1/ MG là tình trạng rối loạn dẫn truyền thần kinh cơ hay gặp nhất. Nó thường gặp ở nữ giới trong độ tuổi từ thiếu niên đến khoảng 30, và ở nam giới từ 50 đến 70. Đây là một bệnh lý tự miễn mà trong đó, tự kháng thể (autoantibody) tấn công các receptor nicotinic acetylcholine (AChR) hậu xynap tại các khớp thần kinh cơ (Neuromuscular joint=MJ). Sự hủy hoại AChR đưa đến việc sẽ có rất ít vị trí gắn cho acetylcholine
(ACh) ⇒ và do đó sẽ biểu hiện trên lâm sàng với tình trạng yếu cơ, mệt mỏi khi hoạt động liên tục (đặc trưng của MG). Về kinh điển, bệnh nhân sẽ có các biểu hiện của mắt như sụp mi (ptosis), yếu cơ hốc mắt, nhìn đôi (diplopia), nhưng có khoảng 15% bệnh nhân sẽ có biểu hiện ban đầu là các triệu chứng hành não bao gồm các cơ vùng miệng họng (oropharyngeal), cơ khẩu cái và cơ hàm. Bệnh nhân sẽ than phiền về tình trạng nói khó hoặc nuốt khó, mỏi khi nhai, thay đổi giọng nói, tình trạng thức ăn chạy ra mũi (nasal regurgitation), và mất khả năng giữ chặt hàm. Bất kỳ nhóm cơ vân (skeletal muscle) nào cũng có thể bị ảnh hưởng, bao gồm cơ tứ chi, cơ hô hấp.
Chẩn đoán MG tại khoa cấp cứu nên tập trung vào khai thác tiền sử và thăm khám lâm sàng. Test edrophonium (là một chất ức chế acetylcholinesterase tác dụng ngắn có thể đảo ngược) hay còn được gọi là test Tensilon; hoặc test chườm đá (ice pack test) có thể được tiến hành một cách thận trọng tại khoa cấp cứu. Cả hai test này được khuyên chỉ dùng ở bệnh nhân sụp mi, vì đáp ứng sau đó có thể dễ dàng quan sát cũng như đánh giá mức độ. Xác nhận chẩn đoán tại khoa cấp cứu với test huyết thanh định lượng tự kháng thể kháng AChR cũng như test kích thích thần kinh (nerve stimulation test) và điện cơ đồ
(electromyography) được tiến hành ở bệnh nhân ngoại trú.
Quản lý bệnh nhân MG tại khoa cấp cứu nên tập trung vào đánh giá cơn nhược cơ cấp ( myasthenia crisis) và thăm khám chức năng hô hấp của bệnh nhân bằng cách đo dung tích sống gắng sức (forced vital capacity = FVC) và chỉ số áp lực âm khi hít vào gắng sức (negative inspiratory force = NIF). Đặt nội khí quản, lọc huyết tương (plasmapheresis) và sử dụng IVIG (immunoglobulin tĩnh mạch) có thể cần ở bệnh nhân có cơn nhược cơ cấp.
2/ Ngộ độc thịt botulinum là tình trạng gây ra bởi chất độc thần kinh tiết ra bởi Clostridium botulinum, một loại vi khuẩn kỵ khí gram dương dạng bào tử. Ba hình thái chính trên lâm sàng của botulism gồm: ngộ độc thực phẩm (ăn phải thức ăn có chứa độc chất), trẻ sơ sinh (do nuốt phải dạng bào tử, sau đó các bào từ này tiết ra độc tố tại ruột), và vết thương nhiễm độc (độc tố được sản xuất tại vết thương bị nhiễm C. botulinum).
Bệnh lý này gây ra bởi sự gắn không hồi phục của độc chất vào màng trước xynap tại khớp thần kinh cơ, ức chế sự phóng thích
Acetylcholine ⇒ dẫn đến tình trạng yếu cơ và các biểu hiện của hệ thần kinh tự động. Bệnh nhân biểu hiện tình trạng liệt mềm, đối xứng, từ trên xuống , bắt đầu từ các dây thần kinh sọ não, hành não, bao gồm cả các cơ hô hấp. Không có tình trạng rối loạn nhận thức hay rối loạn cảm giác. Bệnh nhân có thể có những dấu hiệu của hội chứng nhiễm độc kháng cholinergic như giãn đồng tử (mydriasis). Điều này sẽ giúp chúng ta phân biệt ngộ độc thịt với MG, là một tình trạng mà không ảnh hưởng đến đồng tử.
Ngộ độc thịt do thức ăn (food-born)có thời gian ủ bệnh từ 12 đến 36 giờ và có thể đi kèm với các biểu hiện như buồn nôn, nôn mửa, tiêu chảy.
Bệnh nhân nhiễm độc qua vết thương (wound botulism) hay có tiền sử chấn thương nhẹ hoặc sử dụng thuốc tiêm, thường gặp nhất là tiêm chính ma túy dưới da ( skinpopping), và sẽ có những biểu hiện bất thường trên da khi ta thăm khám lâm sàng. Tiền triệu kéo dài (vài ngày đến hàng tuần) và bệnh nhân có thể có sốt kèm theo, mặc dù đây có thể là sốt thứ phát do nhiễm trùng vết thương.
Ngộ độc thịt ở trẻ sơ sinh (<12 tháng tuổi), gây ra bởi việc các trẻ nuốt các bào tử (chúng không bị tiêu diệt khi đi qua môi trường acid trong hệ tiêu hóa của trẻ sơ sinh), đặt ra thách thức trong chẩn đoán. Tình trạng “trẻ yếu ớt” ( floppy baby) kinh điển với các biểu hiện: khuôn mặt vô cảm( blank facial expression), ăn kém, khóc yếu, táo bón. Những đặc điểm then chốt trong tiền sử bao gồm ăn mật ong hoặc nhà ở gần các công trường xây dựng, là yếu tố làm dễ cho sự phơi nhiễm với các bào tử từ đất bẩn. Các xét nghiệm huyết thanh và phân để tìm độc chất nên được tiến hành nhưng cũng không nên chậm trễ trong việc đưa ra chẩn đoán giả định ở những trường hợp nghi ngờ.
Kiểm soát sớm đường thở cho bệnh nhân và chăm sóc hỗ trợ là yếu tố then chốt. Hiện nay, đã có chất giải độc hiện được lưu hành tại Mỹ từ trung tâm phòng ngừa và kiểm soát bệnh tật (CDC) cho trẻ trên 1 tuổi và người trưởng thành. Cũng đã có chế phẩm globulin miễn dịch đặc hiệu cho ngộ độc thịt dạng tĩnh mạch cho trẻ sơ sinh (BabyBIG = Baby Botulism Immunoglobulin). Bệnh nhân với ngộ độc thịt do vết thương nên được dùng kháng sinh cho tình trạng nhiễm khuẩn tại chỗ, tránh nhóm aminoglycoside vì nhóm này có thể gây nên tình trạng block thần kinh cơ (neuromuscular blockade). Cắt lọc vết thương và cập nhật tình trạng tiêm chủng uốn ván của bệnh nhân được khuyến cáo. Thông báo của CDC và trung tâm sức khỏe cộng đồng tại địa phương giúp hỗ trợ trong việc cung cấp các phương pháp điều trị và kiểm soát các nguồn bệnh nghi ngờ.
3/ Hội chứng Guillain-Barré (GBS) là bệnh lý đa dây thần kinh cấp tính qua trung gian tự miễn. Biểu hiện lâm sàng hay gặp nhất là yếu liệt cơ đối xứng từ dưới lên kèm giảm phản xạ gân sâu và rối loạn cảm giác. Mặc dù đây là biểu hiện kinh điển, vẫn có nhiều biến thể trên lâm sàng, bao gồm biến thể Miller Fisher, biểu hiện với tình trạng yếu cơ vùng miệng họng, cổ, vai. Hơn nữa, ~50% bệnh nhân GBS cuối cùng cũng sẽ có biểu hiện các n hóm cơ mặt và cơ hành não . Bệnh nhân có thể khai báo về tình trạng đi chảy trước đó hoặc nhiễm trùng hô hấp. Tần suất bệnh tăng lên theo tuổi và ở nam giới hơn là nữ giới. Diễn tiến của bệnh kéo dài vài ngày đến vài tuần, với đỉnh điểm độ nặng triệu chứng vào lúc 4 tuần. Chọc dịch não tủy thường cho thấy có sự tăng protein trong dịch não tủy mà không kèm theo tình trạng tăng lympho bào (pleocytosis) (Phân ly đạm tế bào ), với tần suất gặp tăng lên theo diễn tiến của bệnh và sẽ hiện diện trên 75% trường hợp vào tuần thứ 3 của bệnh.
Điện cơ đồ (EMG) và đo tốc độ dẫn truyền thần kinh thường được sử dụng để xác định chẩn đoán cũng như giúp tiên lượng bệnh. Cũng như MG và ngộ độc thịt botulism, chìa khóa trong công tác quản lý bệnh nhân GBS tại khoa cấp cứu là bảo vệ đường thở và tình trạng hô hấp . Đặt nội khí quản sớm nên được tiến hành khi có dấu hiệu của suy cơ hô hấp. Lên đến 30% bệnh nhân GBS cần đặt nội khí quản trong suốt diễn tiến của bệnh. Chỉ số FVC < 20 mL/kg và NIF < 30 cm H2O được xem là dấu hiệu dự báo cho tình trạng suy hô hấp. Trên 20% bệnh nhân GBS có rối loạn hệ thần kinh tự động , do đó thuốc vận mạch
(vasoactive) có thể cần thiết, những chỉ dùng những nhóm có thời gian tác dụng ngắn do tiềm ẩn một tình trạng biến động sinh hiệu nhanh chóng (là hậu quả của các bệnh lý nền). Bệnh nhân dù có hoặc không có suy hô hấp nên được lọc huyết tương và/hoặc dùng IVIG. Steroids không còn được khuyến cáo.
ĐIỂM QUAN TRỌNG
- 1. Triệu chứng hành não bao gồm các cơ phát âm, nhai, nuốt
- 2. 3 trường hợp có thể có biểu hiện ban đầu với các triệu chứng hành não là nhược cơ, ngộ độc thịt và hội chứng Guillain-Barré
- 3. Bảo vệ đường thở cẩn thận là bước then chốt cần được ưu tiên trong quản lý ở những bệnh nhân này. Theo dõi sát và đặt nội khí quản sớm khi bệnh nhân có dấu hiệu suy hô hấp là vô cùng cần thiết.