Tiếp cận bệnh nhân không đáp ứng
Trường hợp
Bệnh nhân 55 tuổi được đưa vào cấp cứu vì gia đình tìm thấy trong tình trạng không đáp ứng. GSC hiện tại là 3 điểm….
Cách tiếp cận của tôi
Chẩn đoán phân biệt tình trạng này rất khó, tôi cố gắng xử trí và chẩn đoán dựa trên nguy cơ gây tử vong cho bệnh nhân
Điều gì có thể giết chết bệnh nhân của tôi ngay lập tức?
– Ngừng tim
– Tắc nghẽn đường thở
– Ngừng thở (oxy hóa)
Bước đầu tiên ngay lập tức là kiểm tra mạch. Đồng thời, điều dưỡng mắc monitor kiểm tra dấu hiệu sinh tồn. Tiếp theo đánh giá tình trạng thở và tần số thở. Nếu cần có thể tiến hành các thủ thuật đường thở cơ bản, thậm chí LMA. (Tôi không muốn đặt nội khí quản cho một bệnh nhân chỉ cần D50W hoặc narcan là đủ). Cần chú ý tổn thương cột sống cổ.
LƯU Ý: Đừng quên lấy tiền sử từ người đưa bệnh nhân vào, bệnh nhân không thể giao tiếp nên không thể có được thông tin quan trọng.
Điều gì có thể giết chết bệnh nhân của tôi trong vài phút tới?
– Hạ đường huyết
– Quá liều thuốc
– Tăng áp lực nội sọ và thoát vị não
Ưu tiên hàng đầu của tôi là kiểm tra glucose. Tiếp theo, tôi yêu cầu điều dưỡng lập đường truyền trong khi tôi thực hiện khám nhanh, tập trung vào:
– Thần kinh: đồng tử, cử động mắt, phản xạ giác mạc, cử động 4 chi, phản xạ, trương lực cơ
– Dấu hiệu thoát vị: Tăng huyết áp, nhịp tim chậm và thở không đều (tam chứng Cushing);
– Rối loạn nhịp thở: đều, không đều, Cheyne-Stokes, ngưng thở?
– Ngộ độc: Dấu hiệu sinh tồn, đồng tử, da
– Dấu hiệu sốc: Thời gian đổ đầy mao mạch, da nóng hay lạnh?
– Bụng: đau bụng hay sờ thấy khối?
– Chấn thương: Có dấu hiệu của chấn thương?
Tất cả mất khoảng 1 phút để hoàn thành. Tại thời điểm này, tôi đã sẵn sàng để can thiệp ngay lập tức nếu cần thiết:
– Hạ đường huyết: D50W 1-2 amps IV
– Ngộ độc Opioid (hoặc nghi ngờ): Naloxone 0.2-0.4mg IV mỗi 2-3phút. (Nếu bệnh nhân ổn định, tôi sẽ bắt đầu với liều thấp hơn nhiều (0.04mg IV) để tránh gây hội chứng cai opiod quá nhanh.)
– Dấu hiệu thoát vị não: Đặt ống; giảm đau và an thần; nâng đầu giường; Thở máy mục tiêu pCO2 là 35mmHg; Mannitol 0,5-1gram IV hoặc 3% NaCl 2-3ml / kg IV bolus.
Điều gì có thể giết chết bệnh nhân của tôi trong 10 phút tới?
– Bệnh nhân vẫn phải ABCs
– Tụt huyết áp
– Sốc phản vệ
– Tăng kali
– Nhồi máu cơ tim
– Thảm họa liên quan động mạch chủ
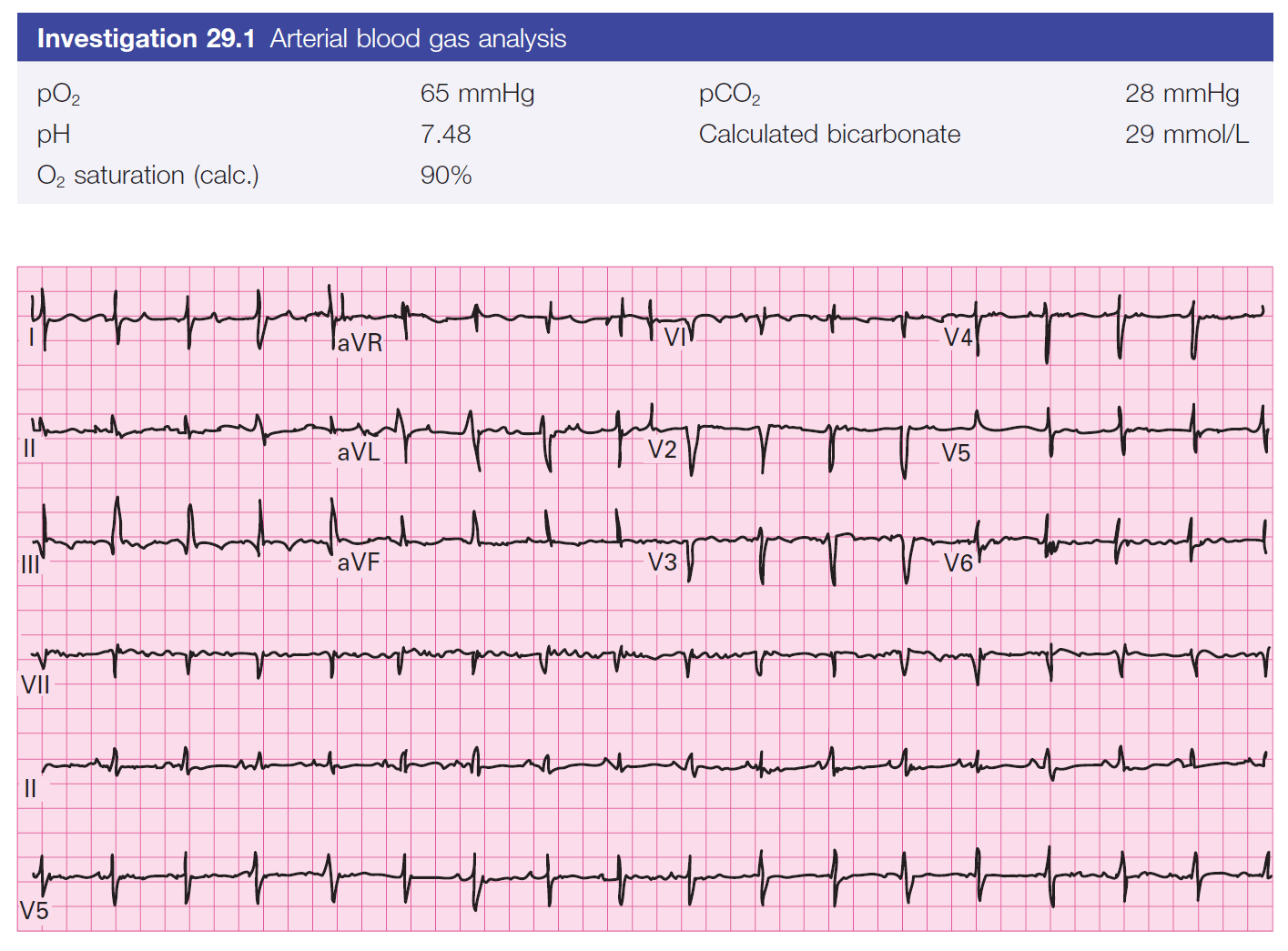
Sau khám sơ bộ ban đầu, tôi nhắc nhở bản thân phải đánh giá lại ABCs. Hai bước tiếp theo để chẩn đoán là ECG và siêu âm. ECG sẽ cung cấp thông tin về thiếu máu cơ tim, loạn nhịp, quá liều thuốc và tăng kali máu. Siêu âm tĩnh mạch chủ dưới đánh giá nguyên nhận hạ huyết áp, khám động mạch chủ…
Can thiệp vào thời điểm này: Đối với hạ huyết áp, tôi sẽ bắt đầu bolus dịch hoặc máu tùy trường hợp. Nếu có bất kỳ nghi ngờ gì về quá mẫn, tôi sẽ cho epinephrine 0.5mg IM. Nếu có lý do để nghi ngờ tăng kali máu, hoặc bất kỳ ECG nào có biến đổi bất thường, tôi sẽ cho calci (2-3 amps canxi gluconate IV).
Điều gì có thể giết chết bệnh nhân của tôi trong vài giờ tới?
– Nhiễm nấm
– Xuât huyêt nôị so
– Hội chứng cai rượu
– Trạng thái động kinh (có lẽ sẽ có co giật nếu tôi không nhận ra nó ngay lập tức)
– Hoại tử cân mạc (gặp mọi vị trí)
– Thảm họa liên quan mạch máu ổ bụng
– Rối loạn chuyển hóa (DKA, tăng áp lực thẩm thấu do tăng đường huyết, hạ natri máu, rối loạn tuyến giáp, rối loạn tuyến thượng thận)
Sau khi đánh giá nhanh và xử trí các nguy cơ đe dọa tính mạng bệnh nhân, tiếp theo cần hồi sức đầy đủ trước khi muốn cho đi chụp CT. Cần đảm bảo đường thở trước khi đi chụp. Bất cứ nguy cơ sốc nào cần bù máu, dịch hoặc vân mạch. Trừ khi có chẩn đoán thay thế rõ ràng, nếu không tôi sẽ dùng kháng sinh theo kinh nghiệm. (Acyclovir cũng có thể cân nhắc nếu nghi viêm não herpes) Tình trạng động kinh không co giật là một chẩn đoán khó khăn nhưng cần nghĩ đến
Điều quan trọng là sử dụng tất cả các nguồn thông tin có thể, bao gồm sổ sách cũ, gia đình, bạn bè và nhân viên cứu thương. Tôi cũng mất thêm vài phút để thực hiện một cuộc khám toàn diện hơn, đảm bảo rằng tôi đã nhìn thấy từng inch của da bệnh nhân. Nếu kiểm tra nhiệt độ ban đầu bằng cách đo nhiệt kế ngoại vi, giờ tôi sẽ yêu cầu đo nhiệt độ trung tâm. Tôi cũng để ý vòng tay cảnh báo thuốc, danh sách thuốc hoặc thông tin liên lạc trong tài sản của bệnh nhân. Ở bệnh nhân nặng tốt nhất nên điều trị thử và chọc dịch não tủy sau đó. Cuối cùng khi bệnh nhân ổn định tôi sẽ cho chụp CT não và các bộ phận nghi ngờ theo kết quả khám của tôi
Tôi có thể bị bỏ sót điều gì?
Sau khi loại bỏ các mối nguy cơ đe dọa tính mạng ban đầu, bắt đầu điều trị kinh nghiệm, và đưa bệnh nhân vào máy quét CT, tôi tập trung vào các chẩn đoán phân biệt lớn hơn. Nếu tôi vẫn chưa xác định được nguyên nhân tại thời điểm này, tôi sẽ rút điện thoại ra và chạy qua các nguyên nhân AEIOU TIPS:

Đây là trợ giúp về trí nhớ. Hầu như các chữ cái đều có nguyên nhân khác nhau và chữ “I” được nhắc lại 2 lần. Không có cách nào nhớ toàn bộ danh sách này khi cấp cứu nhưng khi hồi sức ban đầu xong, bạn nên chú ý đến danh sách này
Chú ý
Ngoài cho thuốc kháng sinh theo kinh nghiệm, còn có các phương pháp điều trị theo kinh nghiệm khác mà đôi khi cần được xem xét tùy thuộc vào tốc độ và tính có sẵn của xét nghiệm: thyroxine trong trường hợp loạn nhịp tim, dexamethasone trong cơn thượng thận, định lượng nồng độ thuốc benzodiazepine với trường hợp động kinh không co giật và các thuốc giải độc cho những người bị nghi ngờ ngộ độc