Khuyến cáo thực hành siêu âm tim ase năm 2021
Nội dung khuyến cáo
❮ sautiếp ❯III. THIẾT BỊ
Bác sỹ siêu âm cần nắm vững cách điều chỉnh các thông số của máy siêu âm và ảnh hưởng của các thông số này đến chất lượng hình ảnh. Một số yếu tố liên quan đến chất lượng hình ảnh do thiết kế của hệ thống máy siêu âm quyết định, bác siêu âm không điều chỉnh được. Tuy nhiên, nhiều thông số máy trong quá trình ghi hình (tiền xử lý) hoặc sau khi lưu hình (hậu xử lý) có thể điều chỉnh được để nâng cao chất lượng hình ảnh siêu âm.
Để tiết kiệm thời gian cho bác sỹ siêu âm cũng như hạn chế sai số giữa các lần đo khi làm siêu âm tim, nhiều đơn vị siêu âm tim đã cài đặt trước (preset) các thông số của máy siêu âm. Đây là cách cài đặt thông số máy siêu âm tối ưu để ghi hình cho những bệnh nhân, cấu trúc giải phẫu, dòng chảy đặc thù và được coi là khởi điểm cho việc tối ưu hóa chất lượng hình ảnh. Cách cài đặt này giúp tiết kiệm thời gian nếu có những bệnh nhân đặc thù đến làm siêu âm tim. Tất cả các phương thức (mode) siêu âm tim bao gồm: M-mode, 2D và các dạng siêu âm doppler đều có thể cài đặt trước các thông số. Phần đầu tiên trong khuyến cáo sẽ hướng dẫn bác sỹ siêu âm cách cài đặt đặt các thông số máy siêu âm.
A. Siêu âm tim 2D
1. Thang xám (Grayscale map)
Cường độ mạnh/yếu của sóng siêu âm phản hồi được máy siêu âm phát hiện và ghi lại bằng thang logarit không nhìn thấy được. Hệ thống máy siêu âm xử lý khuếch đại hoặc giảm thiểu các tín hiệu, chuyển đổi dữ liệu thô thành hình ảnh siêu âm với các mức độ xám khác nhau. Tín hiệu cường độ cao có màu trắng sáng, tín hiệu cường độ thấp thể hiện bằng màu xám tối, nếu không có tín hiệu siêu âm hình ảnh có màu đen. Bác sỹ siêu âm có thể điều chỉnh cách thể hiện tín hiệu hồi âm trên hình ảnh bằng thang xám để thu được hình ảnh siêu âm tối ưu trên mỗi bệnh nhân cụ thể. Một vài thang xám giúp thể hiện bệnh lý tốt hơn hoặc phù hợp hơn với thể trạng của bệnh nhân. Các thang xám được thiết kế để tối ưu hóa ranh giới máu – mô và thể hiện rõ sự khác biệt kín đáo của các cấu trúc gây tán xạ hồi âm yếu như cơ tim. Với sự đa dạng của các hệ thống máy siêu âm tim hiện nay, nhóm biên soạn đề xuất các đơn vị siêu âm tim nên làm việc với chuyên gia kỹ thuật hình ảnh của nhà sảng xuất để lựa chọn thang xám tối ưu. Khi đơn vị siêu âm tim đã lựa chọn được thang xám phù hợp, cần duy trì ổn định và nhất quán tùy chỉnh này để theo dõi dọc cho bệnh nhân khi so sánh với các kết quả siêu âm tim trước đó (bảng 1.1a và 1.1b).
2. B-mode màu
Ngoài thang xám, bác sỹ siêu âm có thể lựa chọn hình ảnh B-mode màu. Trong chức năng này, hình ảnh trong thang xám được chuyển đổi sang các màu khác nhau (VD: màu nâu đỏ, hồng nhạt) thay vì các sắc độ xám. Lựa chọn B-mode màu thường liên quan đến sở thích của bác sỹ siêu âm hoặc đơn vị siêu âm. Một số bác sỹ thấy hình ảnh màu giúp nhận định bệnh lý rõ nét hơn so với thang xám. Chức năng B-mode màu không làm thay đổi lượng thông tin được trình diễn trên màn ảnh mà chỉ thay đổi nhận thức thị giác của người xem (bảng 1.2a và 1.2b).
3. Dải tương phản (dynamic range)
Một thước đo quan trọng liên quan đến cách thể hiện các mức độ xám trong thang xám là dải tương phản. Trên một số hệ thống máy siêu âm, chức năng này được gọi là “compression”. Chức năng này làm thay đổi tỷ lệ giữa cường độ tối đa và tối thiểu của tín hiệu hồi âm trên hình ảnh. Đặt dải tương phản thấp làm hình ảnh có độ tương phản cao hơn (rất đen và rất trắng). Đặt dải tương phản cao làm hình ảnh có nhiều sắc độ xám hơn, tức là một phần cường độ tín hiệu hồi âm nhỏ hơn được mã hóa thành một sắc độ xám trên hình ảnh. Trong siêu âm tim, cần điều chỉnh dải tương phản đủ để thấy rõ ranh giới giữa vùng cơ tim kết bè và không kết bè. Quá ít sắc độ xám có thể làm mờ hình ảnh các cấu trúc nhỏ với tín hiệu hồi âm yếu (VD: các vùng cơ tim mỏng, huyết khối hoặc sùi). Ngược lại, quá nhiều sắc độ xám có thể làm hình ảnh siêu âm giống như bị “rửa trôi”, xóa mờ ranh giới của vùng cơ tim kết bè và không kết bè (bảng 1.3a và 1.3b).
4. Tần số đầu dò
Đầu dò siêu âm tim người lớn thường có tần số 2.0 – 5.0 MHz. Tăng tần số đầu dò làm hình ảnh siêu âm có độ phân giải cao hơn nhưng làm giảm khả năng đâm xuyên của chùm siêu âm. Với các đầu dò băng tần rộng, bác sỹ siêu âm có thể dễ dàng thay đổi tần số đầu dò. Nên bắt đầu với tần số cao sau đó giảm dần tần số nếu muốn chùm siêu âm đâm xuyên sâu hơn. Bác sỹ siêu âm nên đặt tần số đầu dò cao nhất có thể trong suốt quá trình làm siêu âm (bảng 1.4a và 1.4b).
5. Siêu âm hòa âm (harmonic imaging)
Các hệ thống máy siêu âm tim hiện đại có chức năng ghi hình hòa âm, tức là tạo ra hình ảnh siêu âm từ tín hiệu sóng hồi âm có tần số là bội số của tần số đầu dò. Tần số sóng hòa âm được tạo ra từ hiện tượng biến dạng của sóng siêu âm phát đi khi chúng đi qua các mô. Ghi hình hòa âm thường dùng sóng hòa âm bậc hai tức là sóng hồi âm có tần số gấp 2 lần tần số của sóng cơ sở. Nhiều nhà sản xuất đã hạ thấp tần số đầu dò để tăng khả năng xuyên sâu của chùm siêu âm trong khi sử dụng sóng hòa âm bậc 2 để xây dựng hình ảnh. Điều này vô cùng hữu ích để nâng cao chất lượng hình ảnh đặc biệt ở những bệnh nhân béo phì hoặc có khối cơ dày. Do bậc hòa âm tỷ lệ với cường độ tín hiệu phản hồi, tín hiệu phản xạ từ các bề mặt lớn được khuếch đại trong khi các tín hiệu yếu bị loại bỏ. Nhờ đó ghi hình hòa âm giúp tỷ lệ tín hiệu/nhiễu (signal to noise) đạt tối đa. Với các dạng sóng hòa âm cũ, độ phân giải trục bị giảm do thời gian phát xung bị kéo dài. Hiện nay, với các đầu dò băng tần rộng, vấn đề này đã được giải quyết nhờ đó vừa làm tăng độ phân giải trục vừa hạn chế hiện tượng ảnh giả (bảng 1.5a và 1.5b).
6. Chiều rộng và chiều sâu của sector
Chiều sâu của sector (depth) quyết định chiều dài quãng đường sóng siêu âm đi vào cơ thể để ghi hình cấu trúc giải phẫu. “Depth” được đo bằng đơn vị đo chiều dài (centimet hoặc milimet) và cần đặt ở mức tối đa khi khảo sát cấu trúc hoặc dòng chảy. Chiều sâu và chiều rộng của sector ảnh hưởng tới tốc độ khung hình (frame rate). Do tim là một cấu trúc động, tốc độ khung hình càng cao, độ phân giải thời gian càng lớn, nhất là khi ghi hình các cấu trúc chuyển động nhanh. Để sector quá rộng không cần thiết làm kéo dài thời gian hoàn thiện khung hình, do đó hệ thống buộc phải bù trừ lại bằng cách giảm tốc độ khung hình hoặc giảm độ phân giải hình ảnh từ việc giảm bớt mật độ đường quét của sector. Ngược lại, the hẹp sector có thể giúp nâng cao chất lượng hình ảnh trong một số trường hợp nhất định (bảng 1.6a và 1.6b).
7. Vị trí vùng hội tụ siêu âm (focus)
Một số hệ thống máy siêu âm có chức năng hội tụ động học chuyên biệt dựa trên các tùy chỉnh trước và độ sâu của hình ảnh. Bác sỹ siêu âm không điều chỉnh được chức năng này. Một số hệ thống máy khác cho phép điều chỉnh vị trí vùng hội tụ cũng như hình dạng và độ rộng của chùm siêu âm bằng tay (manual). Chùm siêu âm càng hẹp, độ phân giải ngang của hình ảnh càng cao. Vị trí hội tụ nên đặt ở độ sâu của cấu trúc cần khảo sát (bảng 1.7a và 1.7b). Lưu ý khi muốn đánh giá mỏm tim, di chuyển “focus” về phía mỏm giúp tăng độ phân giải của hình ảnh. Trong siêu âm tim thường có 1 “focus” đơn để tăng tốc độ khung hình và độ phân giải thời gian. Sử dụng nhiều vùng hội tụ (Focus) có thể làm giảm tốc độ khung hình và độ phân giải thời gian.
8. Gain tổng và TGC
Gain là chức năng giúp hình ảnh siêu âm có mật độ âm động nhất và ổn dịnh trong toàn bộ thị trường từ bệnh nhân này sang bệnh nhân khác. Điều chỉnh gain tổng làm thay đổi độ sáng của hình ảnh trong toàn bộ sector. Gain nên để đủ cao để chỉ thấy đơc một vài tín hiệu hồi âm của máu và hiện hình rõ ranh giới máu – mô (bảng 1.8a và 1.8b). Bù trừ gain theo thời gian (TGC) thường được bố trí trên máy siêu âm dưới dạng một nhóm các chốt ngang để thay đổi tín hiệu hồi âm từ một vùng nhất định của hình ảnh. TGC giúp bù trừ năng lượng siêu âm bị suy yếu khi đi sâu vào cấu trúc. Hiện tượng suy giảm cường độ và năng lượng khi sóng siêu âm đi vào trường xa dẫn tới cường độ sóng hồi âm của các cấu trúc trong trường gần mạnh hơn nhiều so với các cấu trúc ở xa. TGC giúp cân bằng tín hiệu hồi âm của cấu trúc dọc theo chiều sâu của sector (bảng 1.9a và 1.9b).
Một số hệ thống máy siêu âm có chức năng tự động điều chỉnh nhanh TGC dựa trên các thông tin sóng hồi âm phản xạ về đầu dò. Mặc dù chức năng này giúp tiết kiêm thời gian cho bác sỹ siêu âm, chỉ nên coi đây là bước đầu của quá trình tối ưu hóa hình ảnh (bảng 1.10a và 1.10b).
9. Phóng đại (Zoom/magnification)
Một chức năng khác của hệ thống máy siêu âm là phóng đại hình ảnh. Đa số các hệ thống máy siêu âm có 2 cách phóng đại hình. Phóng đại tiền xử lý (preprocessing zoom) bằng cách đặt vùng cần khảo sát (ROI) vào một diện nhỏ của sector rồi phóng đại. Mặc dù số điểm ảnh (pixel) không thay đổi, mỗi điểm ảnh lúc này thể hiện một vùng nhỏ hơn của tim. Do ROI làm 1 vùng nhỏ so với hình ảnh trước khi phóng đại, cách này làm tăng tốc độ khung hình và độ phân giải của hình ảnh. Cách thứ 2 là phóng đại hậu xử lý (postprocessing zoom). Sau khi dừng hình, bác sỹ siêu âm chọn vùng cần khảo sát và hình ảnh được phóng to. Đây là cách phóng đại đơn giản hình ảnh của cấu trúc giải phẫu. Số lượng điểm ảnh bằng với độ phân giải của sector ban đàu. Trên video được phóng đại, số lượng điểm ảnh ít hơn nhưng hình ảnh lớn hơn nên làm giảm độ phân giải của hình ảnh. Khuyến cáo nên sử dụng chức năng phóng đại tiền xử lý nếu có thể (bảng 1.11a và 1.11b).
10. Tốc độ khung hình (Frame rate)
Tăng tốc độ khung hình làm tăng độ phân giải thời gian của hình ảnh. Bác sỹ siêu âm có thể tăng tốc độ khung hình bằng cách giảm độ sâu của hình ảnh, giảm số lượng vùng hội tụ, thu hẹp sector hoặc dùng chức năng phóng đại tiền xử lý. Ngoài ra tùy thuộc từng hệ thống máy siêu âm, có thể giảm mật độ đường quét trong sector để tăng tốc độ khung hình (bảng 1.12a và 1.12b).
Bảng 1. Điều chỉnh các thông số của máy siêu âm
B. Siêu âm doppler
1. Thang vận tốc (Velocity scale)
Điều chỉnh thang vận tốc để ghi được phổ doppler với kích thước tối đa mà không bị hiện tượng aliasing (bảng 1.13a và 1.13b). Thông thường, trên siêu âm tim qua thành ngực, dòng chảy hướng về phía đầu dò có phổ doppler nằm trên đường baseline và ngược lại. Tuy nhiên, đa số các hệ thống máy siêu âm có chức năng đảo ngược tín hiệu. Đường baseline có thể dịch chuyển lên trên hoặc xuống dưới để thể hiện được toàn bộ phổ doppler với kích thước tối đa mà không bị aliasing. Tuy nhiên, bác sỹ siêu âm cần lưu ý không bỏ sót dòng chảy quan trọng ở hướng đối diện.
2. Tốc độ quét (Sweep)
Nên đặt tốc độ quét mặc định là 100 mm/giây, có thể điều chỉnh tốc độ này một cách hợp lý dựa trên tần số tim. Lý tưởng, nên để 2-3 nhát bóp trong 1 lần quét. Tốc độ này cho phép đánh giá nhiều hơn 1 nhát bóp và đo đạc chính xác các thời khoảng trong chu chuyển tim. Đôi khi cần điều chỉnh tốc độ quét phù hợp với mục đích chẩn đoán đặc hiệu. Ví dụ điều chỉnh tốc độ quét ở các mức khác nhau khi khảo sát dòng chảy qua van hai lá. Tăng tốc độ quét nếu muốn làm giãn rộng phổ doppler để đo đạc chính xác thời gian, tích phân vận tốc theo thời gian (VTI) và độ dốc. Mặt khác, nếu muốn khảo sát sự thay đổi huyết động theo hô hấp, cần đặt tốc độ quét chậm 25 mm/giây để ghi được nhiều nhát bóp đồng thời với hô hấp kế (bảng 1.14a và 1.14b). Khi đo vận tốc dòng chảy và tích phân vận tốc theo thời gian nên đặt tốc độ quét ≥ 100 mm/giây.
3. Kích thước hộp lấy mẫu
Điều chỉnh kích thước hộp lấy mẫu để tránh hiện tượng nhòe phổ doppler (do tín hiệu nhiễu lọt vào cửa sổ lấy mẫu) và ghi được phổ doppler rõ nét nhất. Nếu để hộp lấy mẫu quá lớn, tín hiệu doppler có thể bị nhiễu, khó phân biệt dòng chảy tầng và dòng chảy rối. Điều chỉnh kích thước hộp lấy mẫu cần dựa trên cấu trúc và dòng chảy cần khảo sát. Khuyến cáo cụ thể được trình bày chi tiết trong các phần tiếp theo với các tính huống cụ thể (bảng 1.15a và 1.15b).
4. Mức lọc thành và gain
Một thông số khác có thể điều chỉnh được khi ghi phổ doppler là mức lọc thành. Lọc thành là chức năng loại khỏi phổ doppler các tín hiện hồi âm có cường độ cao nhưng vận tốc thấp thường liên quan đến vận động của các thành tim và van tim. Điều chỉnh mức lọc thành hợp lý để ghi được phổ doppler sắc nét có điểm đầu và điểm cuối rõ ràng. Trong trường hợp dòng chảy có vận tốc thấp, cần giảm mức lọc thành xuống rất thấp để bắt được tín hiệu doppler của dòng chảy. Ngược lại nếu dòng chảy có vận tốc cao, cần tăng mức lọc thành để loại bỏ tín hiệu nhiễu vận tốc thấp ra khỏi phổ doppler cần khảo sát (bảng 1.16a – 1.16c).
Tương tự như hình ảnh siêu âm 2D trên thang xám, gain doppler có thể điều chỉnh được để ghi lại phổ doppler rõ thu được trọn vẹn vận tố dòng chảy. Hình ảnh phổ doppler quá nhiều mức độ xám do thiếu gain (undergaining) có thể làm mất đi các tín hiệu doppler vận tốc thấp. Ngược lại thừa gain (overgaining) làm hình ảnh phổ doppler quá sáng với rất nhiều tín hiệu nhiễu (bảng 1.17a – 1.17c). Đo vận tốc dòng chảy tại nơi phổ doppler đặc nhất.
5. Tùy chỉnh cách trình bày kết quả
Cần đặt vị trí đường baseline hợp lý dựa trên dòng chảy cần khảo sát. Trong một số trường hợp khi dùng doppler liên tục khảo sát dòng chảy qua van động mạch phổi, có thể cần thể hiện đồng thời cả dòng chảy qua van lẫn dòng hở phổi trên cùng một phổ doppler.
Một số hệ thống máy siêu âm có chức năng tự động điều chỉnh để tối ưu hóa tín hiệu phổ doppler bao gồm cả vị trí đường baseline, gain và lọc thành chỉ trong 1 thao tác. Có thể sử dung chức năng này như bước đầu để tối ưu hóa chất lượng hình ảnh (bảng 1.18a và 1.18b).
6. Siêu âm doppler xung, doppler xung có tần số lặp xung cao, siêu âm doppler liên tục
Siêu âm doppler có 3 phương thức: Siêu âm doppler xung (PW), siêu âm doppler có tần số lặp xung cao (HPRF) và siêu âm doppler liên tục. Sử dụng siêu âm doppler xung khi muốn đo vận tốc dòng chảy tại một độ sâu nhất định. Hạn chế chủ yếu của siêu âm doppler xung là hiện tượng aliasing, nghĩa là không có khả năng thể hiện toàn bộ phổ doppler của dòng chảy có vận tốc rất cao. Hiện tượng aliasing xảy ra khi vận tốc doppler vượt quá 1/2 tần số lặp xung của đầu dò. Tần số lặp xung hay ngưỡng Nyquist là yếu tố chủ yếu quyết định vận tốc tối đa có thể khảo sát được trên siêu âm doppler. Ngưỡng Nyquist lại do thang vận tốc (velocity scale) và độ sâu (depth) của hình ảnh quyết định. Khi không loại bỏ được hiện tượng aliasing trên siêu âm doppler xung dù đã điều chỉnh thang vận tốc tối đa, cần chuyển sang HPRF với nhiều cổng lấy mẫu. HPRF được sử dụng khi bác sỹ siêu âm muốn khảo sát vận tốc dòng chảy ở một độ sâu nhất định nhưng bị aliasing trên doppler xung. Ví dụ, khi có 2 cổng lấy mẫu, ngưỡng Nyquist tăng lên 2 lần, do đó có thể ghi được phổ doppler có vận tốc lớn hơn. Hạn chế của HPRF là hiện tượng sai lệch sắp đặt hồi âm trễ (range ambiguity) dẫn tới không xác định được vị trí của dòng chảy. Với HPRF có 2 công lấy mẫu, vận tốc dòng chảy thu được có thể đến từ 1 trong 2 cổng lấy mẫu này. Trên lâm sàng cần xác định dòng chảy được ghi từ cổng lấy mẫu nào nhưng đôi khi rất khó xác định do hiện tượng ảnh giả. Bác sỹ siêu âm cần hiểu rõ hệ thống máy siêu âm đang sử dụng do một số máy siêu âm có tính năng tự động chuyển sang HPRF với nhiều cổng lấy mẫu khi vận tốc dòng chảy khảo sát tăng lên (bảng 1.19a và 1.19b).
Siêu âm doppler liên tục được sử dụng để khảo sát các dòng chảy có vận tốc cao, do đó không có ngưỡng Nyquist. Do quá trình phát và nhận tín hiệu siêu âm diễn ra liên tục, hạn chế của phương thức này là hiện tượng sai lệch sắp đặt hồi âm trễ (range ambiguity). Các cổng lấy mẫu nằm trên toàn bộ đường đi của chùm siêu âm doppler liên tục, do đó không định vị được vị trí chính xác của dòng chảy. Có thể dùng đầu dò siêu âm duplex (siêu âm doppler liên tục kết hợp với hình ảnh) để xác định vị trí của dòng chảy vận tốc cao. Với độ nhạy cao nhất, đầu dò siêu âm nhỏ chuyên biệt không có chức năng ghi hình (đầu dò siêu âm doppler dòng chảy) được khuyến cáo sử dụng khi muốn ghi được phổ doppler có vận tốc tối đa.
7. Siêu âm doppler mô (DTI)
Siêu âm doppler mô (DTI) được sử dụng để khảo sát chuyển động của cơ tim tại vòng van hai lá và van ba lá. Có thể sử dụng cả doppler xung và doppler màu cùng với DTI. So với vận tốc dòng máu, mô cơ tim có vận tốc thấp (<20cm/giây) nhưng biên độ cao hơn (>40dB). Do đó, bộ lọc được điều chỉnh hoàn toàn khác với siêu âm doppler khảo sát dòng chảy. Để tối ưu hóa hình ảnh siêu âm doppler mô, nên cài đặt máy theo tùy chỉnh trước được khuyến cáo bởi nhà sản xuất. Điều này giúp tạo thuận cho quá trình ghi hình, lưu dữ liệu doppler và là khởi điểm nhanh cho quá trình tối ưu hóa tín hiệu doppler mô. Cửa sổ doppler mô được cài đặt kích thước lớn hơn so với doppler xung, thang vận tốc được cài dưới 25 cm/giây, với bộ lọc và năng lượng (power) được cài đặt chuyên biệt, cài đặt tốc độ quét đã được thảo luận trong phần trước. Vận tốc và các thời khoảng nên được đo ở tốc độ quét 100mm/giây (bảng 1.20a và 1.20b).
Bảng 1 (tiếp). Điều chỉnh các thông số của máy siêu âm
C. Siêu âm doppler màu (CDI)
Siêu âm doppler màu là siêu âm doppler xung với nhiều cổng lấy mẫu được đặt dọc theo các đường quét siêu âm trong vùng cần khảo sát. Siêu âm doppler màu thường được sử dụng cùng siêu âm 2D và bị ảnh hưởng bởi gain 2D. Hình ảnh doppler màu thể hiện thời gian, vận tốc tương đói, hướng dòng chảy và sự hiện diện của dòng chảy rối. Để thu được hình ảnh siêu âm doppler màu chất lượng tốt, cần điều chỉnh các thông số: kích thước của cửa sổ màu, kích thước của sector 2D, bản đồ màu và thang vận tốc màu.
1. Kích thước hộp màu và sector 2D
Để nâng cao tốc độ khung hình doppler màu, trước khi đặt doppler màu cần thu hẹp và giảm độ sâu (depth) của sector 2D đến mức thấp nhất mà vẫn ghi hình được cấu trúc cần khảo sát. Trong một số trường hợp, lựa chọn thay thế tốt nhất là dùng chức năng phóng đại tiền xử lý. Kích thước hộp màu xác định vị trí và kích thước vùng cần khảo sát màu trong sector 2D. Cần điều chỉnh kích thước hộp màu để lấy được toàn bộ dòng chảy cần khảo sát. Thu hẹp và giảm độ sâu của hộp màu tối đa có thể giúp tăng tốc độ khung hình và giới hạn vận tốc nhờ đó độ phân giải thời gian và vận tốc dòng chảy cần khảo sát được tối ưu (bảng 1.21a và 1.21b).
2. Gain màu
Cần tăng gain màu từ từ cho tới khi xuất hiện các đốm màu ngẫu nhiên ngoài ranh giới của vùng cần khảo sát, từ đó giảm dần gain màu đến khi các đốm này biến mất. Cần điều chỉnh gain màu thường xuyên trong quá trình làm siêu âm do hiện tượng biến thiên và thay đổi tín hiệu siêu âm truyền đi có thể làm dòng màu biến mất ngoài ý muốn khi để gain màu quá thấp.
Tương tự như siêu âm 2D và siêu âm doppler, bác sỹ siêu âm có thể điều chỉnh gain tổng để lấy được hình ảnh dòng chảy tốt nhất của cấu trúc cần khảo sát. Trong một số trường hợp, hình ảnh cấu trúc giải phẫu trên siêu âm 2D không rõ, tăng gain doppler màu giúp khẳng định sự hiện của dòng chảy trong cấu trúc, từ đó giúp xác định sự tồn tại của cấu trúc (bảng 1.22a và 1.22b).
3. Bản đồ màu (Color maps)
Bản đồ màu là thông số quyết định cách thể hiện dòng chảy trên màn hình và có thể điều chỉnh được. Bản đồ màu cơ bản nhất thể hiện hướng của dòng chảy. Thông thường, trên bản đồ màu có một đường baseline màu đen tương ứng với không có tín hiệu dòng chảy. Dòng chảy hướng về phía đầu dò được mã hóa màu đỏ còn dòng chảy đi xa khỏi đàu dò được mã hóa màu xanh trên bản đồ. Thang vận tốc ở mỗi hướng thế hiện ngưỡng Nyquist của tần số ghi hình và đầu dò đang sử dụng. Bình thường, scale được đặt ở mức 50 – 70 cm/giây. Để phân biệt vận tốc dòng chảy, bản đồ thể hiện các sắc độ khác nhau, màu sẫm thể hiện dòng có vận tốc thấp và màu sáng thể hiện dòng có vận tốc cao (VDL từ màu đỏ sẫm đến màu vàng sáng). Dòng chảy tầng có hình ảnh màu đơn sắc do vận tốc thuần nhất. Dòng chảy rối được thể hiện bằng hình ảnh khảm màu đa sắc do sự pha trộn ngẫu nhiên của các sắc độ trong thang màu tương ứng với các vận tốc khác nhau. Bác sỹ siêu âm có thể lựa chọn bản đồ màu có thêm màu vàng hoặc xanh lá cây để làm nổi bật sự thay đổi vận tốc của dòng chảy, đây cũng là một phương pháp để phân biệt dòng chảy tầng và dòng chảy rối. Mỗi nhà sản xuất máy siêu âm có một thang màu cơ bản đỏ/xanh lam cũng như hệ thống các thang màu riêng. Đơn vị siêu âm tim nên lựa chọn một thang màu hằng định trên toàn bộ hệ thống máy siêu âm (bảng 1.23a và 1.23b).
4. Thang vận tốc doppler màu (scale)
Thang vận tốc doppler màu là thông số quan trọng quyết định hình ảnh siêu âm của dòng chảy. Thang vận tốc màu được thể hiện dưới dạng trị số (thường có đơn vị cm/giây) trên bản đồ màu. Giá trị này thể hiện khoảng giới hạn vận tốc trung bình được trình bày trên hình ảnh siêu âm. Tăng giới hạn (scale) của thang vận tốc giúp ghi hình dòng chảy mà không bị hiện tượng aliasing (bảng 1.24a và 1.24b). Điều này đặc biệt đúng khi khảo sát dòng chảy tầng qua các van tim hoặc trong các mạch máu. Khuyến cáo nên đặt ngưỡng Nyquist mặc định từ 50-70 cm/giây trên mỗi hướng của bản đồ màu. Điều này rất quan trọng khi ghi hình các dòng rối do hở van tim. Kích thước dòng hở bị ảnh hưởng bởi nhiều yếu tố trong đó có ngưỡng Nyquist, cùng một thể tích hở nhưng hình ảnh dòng hở có thể lớn hơn nếu giảm scale màu (bảng 1.25a – 1.22c). Duy trì cài đặt vận tốc thang màu rất cần thiết để hạn chế sai số khi theo dõi dọc cho bệnh nhân bị bệnh van tim mạn tính. Một thông số khác cần lưu ý khi làm siêu âm và trả lời kết quả là huyết áp động mạch, do nó có ảnh hưởng phần nào đến kích thước dòng hở van trên siêu âm.
Đặt Nyquist cao có thể ảnh hưởng đáng kể đến hình ảnh của các dòng chảy vận tốc thấp trong vùng khảo sát. Trong trường hợp này, dường như không có tín hiệu màu trên hình ảnh siêu âm do vận tốc thấp của các dòng chảy bị rơi vào vùng “tối” nằm sắt đường baseline (màu đen) trên bản đồ màu. Hạ thấp ngưỡng Nyquist giúp tín hiệu vận tốc thấp được thể hiện bằng sắc độ màu sáng hơn. Khi khảo sát dòng chảy vận tốc thấp trong tâm nhĩ hoặc các tĩnh mạch phổi (bảng 1.26a và 1.26b), nên đặt ngưỡng Nyquist ở mức 30 cm/giây.
Tương tự như siêu âm 2D và phổ dopper, một số máy siêu âm có chức năng tự động điều chỉnh gain màu. Chức năng này giúp tự động điều chỉnh nhanh gain màu và ngưỡng Nyquist để nhanh chóng tối ưu hóa hình ảnh siêu âm. Bác sỹ siêu âm cần hiểu để vận dụng tính năng này một cách hợp lý.
Bảng 1 (tiếp tiếp). Điều chỉnh các thông số của máy siêu âm
D. Siêu âm M-mode
Tương tự các phương thức siêu âm khác, siêu âm tim M-mode có nhiều thông số cần hiệu chỉnh để thu được hình ảnh siêu âm chất lượng cao. Các thông số quan trọng nhất bao gồm: gain tổng, TGC và tốc độ quét. Vai trò của các thông số này tương tự như trong siêu âm 2D và doppler. Giá trị đầu tiên của siêu âm M-mode là độ phân giải thời gian vượt trội giúp ghi hình các cấu trúc chuyển động nhanh. Do đó nên đặt tốc độ quét ở mức 100-200 mm/giây để đo đạc các thông số chính xác theo thời gian. Ngược lại, giảm tốc độ quét trong trường hợp cần ghi hình nhiều nhát bóp để khảo sát các biến đối sinh ly tim. Hình ảnh siêu âm tim M-mode đặc trưng có thể xác định một số bệnh ly so với các phương thức siêu âm tim khác. Tương tự như vậy, siêu âm M-mode giúp xác định chính xác nhất thời điểm chuyển động của các cấu trúc trong chu chuyển tim.
1) Siêu âm doppler màu M-mode
Siêu âm M-mode màu kết hợp hình ảnh siêu âm doppler màu với đánh dấu M-mode. Phương thức này được sử dụng khi muốn đánh giá thời điểm của các dòng chảy trong chu chuyển tim do làm tăng độ phân giải thời gian của dòng chảy. Ví dụ: Siêu âm doppler màu M-mode rất hữu ích khi khảo sát thời điểm của các dòng hở van trong chu chuyển im hoắc đo vận tốc lan truyền dòng chảy từ vòng van hai lá đến mỏm thất trái (bảng 1.28a và 1.28b).
2) Siêu âm M-mode có chỉnh góc
Nếu chùm siêu âm M-mode cắt chéo so với cấu trúc khảo sát, các thông số đo tuyến tính bị cao hơn thực tế. Ở một số bệnh nhân (VD: những người có tư thế tim“dốc”) không thể đặt cursor M-mode vuông góc với các thành tim và buồng tim. Siêu âm M-mode có chỉnh góc cho phép xoay cursor M-mode trên một góc nhọn của sector 2D. Điều này giúp đặt cursor M-mode vuông góc với cấu trúc cần khảo sát, nâng cao độ chính xác của các thông số tuyến tính đo trên M-mode ở bệnh nhân có tim “dốc” hoặc ở mặt cắt lệch trục. Lưu ý hình ảnh M-mode khi này được tạo ra từ một phần của hình ảnh 2D. Do đó, độ phân giải thời gian và không gian không tốt hơn hình ảnh 2D và kém hơn nhiều so với hình ảnh M-mode trực tiếp.
Bảng 1 (tiếp tiếp tiếp). Điều chỉnh các thông số của máy siêu âm
E. Điều chỉnh cổng điện tâm đồ
Khi thực hành siêu âm tim, cần đảm bảo tín hiệu điện tâm đồ tốt để xác định đúng thời điểm đo các thông số. Tín hiệu điện tâm đồ cần thể hiện rõ sóng R và sóng T khi ghi hình do các sóng này là tín hiệu khởi động quá trình ghi và lưu ảnh động (video clip). Tín hiệu điện tâm đồ không tốt dẫn tới việc khởi động và lưu hình không chính xác. Trong thực hành siêu âm tim, cần 3 điện cực điện tâm đồ: tay phải, tay trái và chân trái. Điện cực vai phải thường đặt tại gần vai phải dưới xương đòn phải, điện cực tay trái đặt dưới xương đòn trái và điện cực chân trái đặt ở dưới bờ sườn trái.
Tóm tắt # 2
| Điều chỉnh các thông số máy siêu âm | |||
| Siêu âm 2D | |||
|
Thang xám |
Lựa chọn thang xám phù hợp với trang thiết bị của đơn vị siêu âm, quần thể bệnh nhân và bệnh lý. Làm quen với các thang
xám khác trong trường hợp đặc biệt. |
||
|
Dải tương phản |
Lựa chọn dải tương phản cố định ban đầu cho đơn vị siêu âm. Hạ thấp giải tương phản trong trường hợp khó và tăng dải
tương phải khi cần đánh giá các bệnh lý đặc biệt. |
||
| Tần số đầu dò | Dùng đầu dò băng tần rộng cùng siêu âm hòa âm để tối ưu hóa | ||
| chất lượng hình ảnh và khả năng đâm xuyên của chùm siêu âm. Bắt với tần số đầu dò cao và điều chỉnh tần số đầu dò
trong quá trình làm siêu âm để nâng cao chất lượng hình ảnh. |
|||
|
Độ rộng và sâu của sector |
Dùng toàn bộ sector để ghi hình cấu trúc cần khảo sát để nâng cao tốc độ khung hình và độ phân giải thời gian. Điều chỉnh độ rộng và chiều sâu secor trong quá trình làm siêu âm kết hợp với chức năng phóng đại hình ảnh để ghi hình cấu trúc chuyển động. Nhiều thông số được đo đạc tốt nhất trên hình
ảnh phóng đại. |
||
|
Gain |
Thường xuyên điều chỉnh và điều chỉnh lại gain tổng và TGC khi làm siêu âm tim, cần cố gắng làm rõ ranh giới máu – mô của cấu trúc cần khảo sát. | ||
| Siêu âm doppler
|
|||
|
Thang vận tốc |
Tương tự như kích thước sector, cần điều chỉnh giới hạn thang vận tốc để ghi được phổ doppler trọng vẹn. Phổ doppler có
kích thước lớn giúp việc đo đạc dễ dàng và chính xác hơn.
|
||
|
Tốc độ quét |
Đặt tốc độ quét phù hợp để đo các thông số của dòng chảy.
Đặt tốc độ quét nhanh để đi tích phân vận tốc theo thời gian, các dốc của phổ doppler. Đặt tốc độ quét chậm để khảo sát sự biến đổi dòng chảy theo hô hấp.
|
||
| Hộp lấy mẫu | Đặt kích thước hộp lấy mẫu phù hợp để ghi được phổ doppler
thuần nhất, tùy vào cấu trúc cần khảo sát.
|
||
|
Gain |
Đặt gain sao cho hình dạng phổ doppler mềm mại với viền rõ. Không được để gain quá mức. Tránh đo vào các tín hiệu yếu
nằm ngoài phổ doppler chính.
|
||
| Doppler mô | Dùng tùy chỉnh của nhà sản xuất để thu được tín hiệu doppler mô tối ưu với mức gain phù hợp
|
||
| Siêu âm doppler màu
|
|||
|
Kích thước sector |
Trước tiên cần điều chỉnh kích thước sector 2D tối ưu sau đó tới kích thước hộp màu để khảo sát dòng chảy. Hộp màu càng nhỏ và nông, tốc độ khung hình và giới hạn vận tốc dòng chảy
càng lớn.
|
||
|
Gain màu |
Đặt gain màu ở ngay dưới ngưỡng xuất hiện đốm màu nhiễu. Thường xuyên chỉnh gain màu để tối ưu hóa hình ảnh doppler
màu khi làm siêu âm.
|
||
|
Bản đồ màu |
Mỗi đơn vị siêu âm cần chọn một thang màu chuẩn cố định với một ngưỡng Nyquist mặc định (50 – 70 cm/giây). Điều này giúp hạn chế sai số giữa các lần siêu âm tim và theo dõi
dọc cho người bệnh. Nếu dòng chảy có vận tốc thấp, cần hạ ngưỡng Nyquist để dòng màu được thể hiện rõ hơn.
|
||
IV. QUY TRÌNH SIÊU ÂM TIM 2D
Phần này mô tả loạt mặt cắt siêu âm tim 2D chính cần ghi hình tuần tự trong quy trình siêu âm tim hoàn chỉnh. Phần tiếp theo sẽ giới thiệu cách đo đạc các thông số và khảo sát siêu âm doppler. Toàn bộ quy trình siêu âm tim hoàn chỉnh được tóm lược trong phần kế tiếp. Các đơn vị siêu âm tim cần thiết lập các tiêu chuẩn ghi hình. Bệnh cảnh lâm sàng có thể thay đổi số lượng hình động cần lưu lại ở mỗi mặt cắt nhưng việc lưu lại đầy đủ số lượng hình động rất cần thiết để đánh giá giải phẫu và chức năng tim. Hơn thế nữa, cần chuẩn hóa phương pháp ghi hình động để đo đạc chính xác các thông số. Khi khảo sát chức năng tim, các thông số cần được đo trên cùng một nhát bóp (VD: đo thể tích cuối tâm thu và thể tích cuối tâm trương thất trái để tính phân suất tống máu). Bác sỹ siêu âm cần đo các thông số trên hình động và lưu dưới dạng các ảnh tĩnh riêng biệt. Điều này giúp hiểu tường tận cách đo đạc các thông số cũng như cho phép đo các thông số sau khi siêu âm tim xong nếu cần.
Bảng 2. Các hình ảnh 2D tĩnh và động trong quy trình siêu âm tim
A. Mặt cắt trục dài cạnh ức
Quá trình siêu âm tim nên bắt đầu khi bệnh nhân nằm nghiêng trái. Đầu dò được đặt tại khoang liên sườn III hoặc IV bờ trái xương ức với chỉ dấu (marker) của đầu dò hướng về vai phải của người bệnh ở hướng 9 – 10 giờ. Nếu có thể, cần ghi hình thất trái vuông góc với chùm siêu âm. Nếu tâm thất không nằm ngang, có thể đưa đầu dò lên trên hoặc đặt bệnh nhân nằm nghiêng trái nhiều hơn. Ở đa số trường hợp, mỏm tim không xuất hiện trên mặt cắt trục dài cạnh ức. Có thể loại bỏ sự xuất hiện của “mỏm tim giả” do thất trái bị co ngắn hình bằng cách xoay, lật và/ hoặc nghiêng đầu dò để ghi được hình ảnh thất trái với đường kính tối đa.
1. Mặt cắt trục dài cạnh ức khu trú vào thất trái
Sau khi lấy được mặt cắt trục dài cạnh ức đẹp nhất, tăng độ sâu (depth) của sector để khảo sát phía sau thành sau thất trái nhằm đánh giá các bệnh lý như tràn dịch màng phổi hoặc tràn dịch màng ngoài tim (bảng 2.1). Bác sỹ siêu âm nên lưu lại hình động này và coi đây là mặt cắt “trinh sát”. Tiếp theo, bác sỹ siêu âm càn giảm độ sâu để lấy được toàn bộ hình ảnh trục dọc cạnh ức trong sector, chỉ để để lại 1cm phía sau màng ngoài tim và lưu hình động. Hình động này cần thể hiện được hoạt động của 2 trong 3 lá van động mạch chủ và các lá của van hai lá (bảng 2.2). Sau đó, sử dụng chức năng phóng đại (zoom) để ghi hình rõ van động mạch chủ và đường ra thất trái. Bình thường, trục dọc của động mạch chủ và đường ra thất trái khác với trục dọc của thất trái, cần di chuyển đầu dò để tìm vị trí lấy được hình ảnh đường ra thất trái và van động mạch chủ đẹp nhất. Cần đặc biệt lưu ý hoạt động của van động mạch chủ và chất lượng hình ảnh để đo các đường kính của đường ra thất trái va van động mạch chủ. Bác sỹ siêu âm nên trượt nhẹ đầu dò về phía chỗ nối xoang ống động mạch chủ và lưu hình động (bảng 2.3). Sau khi dừng hình, dùng trackball để chọn khung hình van động mạch chủ đóng và chú ý chất lượng hình ảnh của van động mạch chủ, chỗ nối xoang ống, xoang Valsalva và động mạch chủ lên để đo các đường kính. Có thể đưa đầu dò lên trên 1 – 2 khoang liên sườn nếu cần thiết để lấy được đầy đủ hình ảnh của động mạch chủ lên. Để lấy mặt cắt này dễ dàng hơn, có thể hướng dẫn bệnh nhân nín thở sau khi thở ra hết. Cần thấy được một vài centimet đầu tiên của động mạch chủ lên. Tiếp theo, đặt hộp phóng đại vào vị trí van hai lá để đánh giá kỹ hơn hoạt động của các lá van. Sau đó chuyển vùng khảo sát sang nhĩ trái và buồng nhận của thất trái. Đây cũng là hình động cuối cùng cần lưu lại (bảng 2.4).
2. Mặt cắt trục dài cạnh ức khu trú vào đường ra thất phải
Mặt cắt này tập trung ghi hình van động mạch phổi và đường ra thất phải. Để ghi hình mạt cắt này, từ mặt cắt trục dài cạnh ức cần ngửa đầu dò ra phía trước và xoay nhẹ đầu dò theo chiều kim đồng hồ. Trên mặt cắt này có thể quan sát được đường ra thất phải, 2 trong 3 lá van động mạch phổi, thân động mạch phổi và đôi khi thấy được chỗ chia nhánh của động mạch phổi. Nên lưu hình động của mặt cắt này (bảng 2.5).
3. Mặt cắt trục dài cạnh ức khu trú vào buồng nhận thất phải
Lật đầu dò xuống dưới về phía gối phải của bệnh nhân sẽ ghi hình được buồng nhận của thất phải. Ngoài ra, bác sỹ siêu âm có thể xoay đầu dò ngược chiều kim đồng hồ để ghi hình lá trước và một lá van khác của van ba lá (lá vách nếu nhìn thấy cả vách liên thất, hoặc lá sau nếu không thấy vách liên thất). Cần đặt van ba ls vào chính giữa sector và phần lớn thất phải nằm ở phần trên của sector. Góc trên bên phải sector là thành trước thất phải và bên trái là thành dưới thất phải. Nhĩ phải, và đôi khi cả van Eustachie, gờ Eustachie, xoang vành và đoạn gần của tĩnh mạch chủ dưới nằm ở phần dưới của sector. Nên ghi lại hình động của mặt cắt này (bảng 2.6).
B. Các mặt cắt trục ngắn cạnh ức
Từ mặt cắt trục dài cạnh ức, xoay đầu dò siêu âm 90O theo chiều kim đồng hồ để chùm siêu âm cắt vuông góc với trục dọc thất trái sẽ ghi được các mặt cắt trục ngắn cặt ức. Quét dần đầu dò từ trên xuống dưới qua nhiều mức giải phẫu sẽ khi hình được nhiều cấu trúc giải phẫu. Mặt cắt đầu tiên nên lấy ngang mức các đại động mạch (động mạch chủ và động mạch phổi). Ở mặt cắt này có thể thấy hình ảnh cắt ngang qua động mạch chủ lên ở ngay trên van động mạch chủ, đường ra thất phải, van động mạch phổi, thân động mạch phổi và đoạn đầu của nhánh động mạch phổi phải và động mạch phổi trái. Để nâng cao chất lượng hình ảnh có thể đưa đầu dò lên trên 1 khoang liên sườn. Nên lưu hình động ở mặt cắt này (bảng 2.7).
Lật đầu dò siêu âm xuống dưới có thể bộc lộ rõ van động mạch phổi, van động mạch chủ (cả 3 lá van) và van ba lá nằm ngang từ trái qua phải sector. Ban đầu, nên để sector rộng để thấy được nhĩ trái nằm ngay dưới van động mạch chủ, vách liên nhĩ, và nhĩ phải. Một số bệnh nhân có thể thấy được các phần của tiểu nhĩ trái nằm ở bên phải của sector. Ở phần trên của sector, cần thận trọng để lấy được hình ảnh chuyển tiếp từ buồng nhận sang đường ra thất phải. Cần khảo sát kỹ các van tim bằng cách điều chỉnh kích thước của sector hoặc dùng chức năng phóng đại (Zoom). Nên ghi hình động khi phóng đại hình ảnh van động mạch chủ để đánh giá chính xác số lượng và vận động các lá van (bảng 2.9). Cũng trên mặt cắt này, có thể điều chỉnh đầu dò để ghi hình được gốc động mạch vành trái ở hướng 3 – 5 giờ tại lá vành trái của van động mạch chủ. Hướng đầu dò về phía lá vành phải có thể bộc lộ gốc động mạch vành phải ở hướng 11 giờ. Ghi hình các động mạch vành không nằm trong siêu âm tim qua thành ngực thường quy. Tùy thuộc vào nhu cầu và bệnh nhân trên lâm sàng, đơn vị siêu âm tim có thể đưa thêm bước này vào quy trình. Tiếp theo, cần điều chỉnh sector để đánh giá giải phẫu và hoạt động của van ba lá. Ngoài ra cần ghi hình được toàn bộ nhĩ phải, buồng nhận của thất phải và các vùng quanh phần cao vách liên thất. Cần ghi lại các hình động ở mặt cắt này (bảng 2.10a). Sau khi đánh giá van ba lá, nghiêng đầu dò về phía đường ra thất phải và van động mạch phổi rồi ghi lại hình động (bảng 2.10b).
Từ mặt cắt trục ngắn qua các đại động mạch, lật đầu dò về phía dưới và hơi sang trái hướng về phía mỏm tim và dừng lại khi cắt qua van hai lá. Mặt cắt này ghi hình rõ lá trước và lá sau van hai lá khi mở tối đa. Thất phải có hình trăng lưỡi liềm nằm ở phía trên và bên trái sector. Ngoài ra trên mặt cắt này cũng thấy được các thành trước, bên và dưới thất trái. Cần điều chỉnh các thông số máy siêu âm để ghi hình rõ các thành tim. Cần lưu hình động khi ghi hình van hai lá và thất phải (bảng 2.11).
Tiếp theo, bác sỹ siêu âm lật đầu dò xuống ngay dưới đầu mút các lá van hai lá ngang mức các cơ nhú. Trên mặt cắt này, thất trái có dạng hình tròn với các cơ nhú cố định. Đây là mặt cắt ngang qua phần giữa thất trái, rất quan trọng để đánh giá chức năng thất trái toàn bộ và theo vùng. Cần lưu ý điều chỉnh các thông số máy siêu âm để ghi hình rõ vận động và sự dày lên của các thành tim. Thất phải vẫn hiện diện trên mặt cắt này ở phần trước và trong sector. Cần lưu ít nhất 2 hình động ở mặt cắt này (bảng 2.12).
Mặt cắt trục ngắn cạnh ức cuối cùng cần lưu hình động là mặt cắt ngang qua mỏm tim. Lật hoặc trượt đầu dò xuống dưới 1 – 2 khoang liên sườn và ra phía ngoài có thể thấy rõ mỏm tim. Trên mặt cắt này không còn thấy hình ảnh thất phải nữa (bảng 2.13).
C. Các mặt cắt từ mỏm tim
Sau khi hoàn thành các mặt cắt cạnh ức, cần khảo sát hình ảnh tim trên cửa sổ siêu âm từ mỏm. Mỏm tim thường nằm ở bên trái gần diện đập mạnh nhất trên đường nách giữa trái ở đa số bệnh nhân. Nên bắt đầu đặt đầu dò ở khoang liên sườn V nhưng cần lưu ý có nhiều cửa sổ siêu âm từ mỏm cần khảo sát. Thuật ngữ trục được sử dụng để mô tả hướng phóng chiếu tối ưu của chùm siêu âm từ mỏm tim qua các tâm thất, van nhĩ thất và tâm nhĩ trên một chiều dài tối đa. Một cách lý tưởng, có thể lấy được mặt cắt này trên tất cả bệnh nhân với chất lượng hình ảnh tốt. Tuy nhiên, thực tế không phải vậy do chùm siêu âm truyền qua bị hạn chế bởi các khoang liên sườn. Sự thay đổi cấu trúc tim do bệnh lý tim hoặc thay đổi các cấu trúc trong lồng ngực cũng làm ảnh hưởng tới chất lượng hình ảnh. Khuyến cáo sử dụng giường siêu âm chuyên dụng có tấm tháo rời là cách tốt nhất để bộc lộ mỏm tim khi đặt đầu dò ghi hình các mặt cắt từ mỏm. Trong quá trình làm siêu âm tim, cần điều chỉnh tư thế của bệnh nhân để nâng cao chất lượng hình ảnh của các mặt cắt từ mỏm. Nói chung, ở tim bình thường tâm thất trái chiếm 2/3 và tâm nhĩ trái chiếm 1/3 trục dọc của tim tính từ đáy nhĩ trái đến đỉnh thất trái khi ghi hình tim trên cửa sổ siêu âm từ mỏm. Đây là chi tiết hữu ích giúp phát hiện hình ảnh thất trái bị co ngắn. Ngoài ra, thất trái có hình dạng khối elip thuôn nhọn về phía mỏm. Nếu hình ảnh thất trái bị co ngắn, vùng mỏm có dạng tròn hơn.
1. Mặt cắt 4 buồng từ mỏm
Mặt cắt đầu tiên cần ghi hình từ mỏm là mặt cắt 4 buồng. Để lấy được mặt cắt này, đầu dò siêu âm được đặt tại nơi sờ thấy mỏm tim đập và chỉ dấu của đầu dò hướng về phía giường siêu âm. Hình ảnh chất lượng tốt cho thấy cả 4 buồng tim, trong đó các buồng tim trái nằm ở bên phải khung hình và ngược lại. Ở tim bình thường, mỏm thất trái nằm ở đỉnh và chính giữa sector trong khi thất phải có hình tam giác với diện tích nhỏ hơn. Cơ tim có mật độ âm đồng nhất từ mỏm tim đến các van nhĩ thất với dải cơ điều hòa là yếu tố xác định phần mỏm thất phải. Cần quan sát rõ hình ảnh hai lá van của van hai lá và lá trước cùng lá vách của van ba lá mở tối đa. Ghi hình rõ thành và các vách ngăn của các buồng tim để đánh giá kích thước và đo các thông số. Quan sát hình ảnh tim trên mặt cắt này trong chu kỳ hô hấp giúp đánh giá hoạt động tương hỗ của 2 thất, vận động bất thường vách liên thất và phình vách liên nhĩ. Hình động (clip) đầu tiên cần lưu toàn bộ hình ảnh của cả 4 buồng tim bao gồm toàn bộ các tâm nhĩ để đánh giá kích thước các buồng tim (bảng 2.14). Để tạo thuận cho việc quan sát và lượng hóa rối loạn vận động vùng, cần thu hẹp sector khu trú vào các tâm thất. Khuyến cáo để sector nhỏ để đánh giá sức căng cơ tim theo trục dọc hoặc ghi hình siêu âm tim 3D. Nên lưu thêm một số hình động ở mặt cắt này để phân tích hoặc thực hiện các bước ghi hình sâu hơn (bảng 2.15).
2. Mặt cắt khu trú vào thất phải
Để lấy được mặt cắt này, ban đầu cần lấy được mặt cắt 4 buồng từ mỏm sau đó xoay nhẹ đầu dò ngược chiều kim đồng hồ trong khi vẫn giữ nguyên đầu dò tại mỏm tim để hình ảnh thất phải lớn nhất. Tránh ngửa đầu dò ra phía trước ở mặt cắt 5 buồng mà phải cố định hình ảnh thất trái ở chính giữa mặt cắt. Điều chỉnh các thông số máy siêu âm để thấy ghi hình rõ thất phải. Mặt cắt này được khuyến cáo để đo các đường kính và diện tích thất phải. Ở một số bệnh nhân, bác sỹ siêu âm cần nghiêng đầu dò về phía thất phải hoặc đưa đầu dò vào giữa một chút và lên trên một khoang liên sườn. Cả 2 cách đều giúp định hướng chùm siêu âm thẳng hàng với mặt phẳng vòng van ba lá để đo TAPSE và các vận tốc. Khi đo TAPSE khuyến cáo nên phóng đại (Zoom) hình ảnh vòng van ba lá. Nếu đơn vị siêu âm tim có máy siêu âm đánh giá sức căng, có thể tối ưu hóa hình ảnh siêu âm tim trên mặt cắt này để đo sức căng trục dọc thất phải. Cần lưu ít nhất 2 hình động ở mặt cắt này (bảng 2.16).
3. Mặt cắt 5 buồng từ mỏm
Từ mặt cắt 4 buồng từ mỏm, mặt cắt 5 buồng từ mỏm được ghi hình bằng cách ngửa đầu dò siêu âm để hướng ra phía trước cho đến khi đường ra thất trái, van động mạch chủ và đoạn gần của động mạch chủ lên xuất hiện trên khung hình. Ở mặt cắt này, cần tập trung đánh giá đường ra thất trái, van động mạch chủ và van hai lá. Nên lưu lại hình động tại mặt cắt này. Bên dưới động mạch chủ, có thể thấy hình ảnh tĩnh mạch chủ trên đổ vào nhĩ phải. Ở một số bệnh nhân, tiếp tục ngửa đầu dò siêu âm có thể ghi hình được đường ra thất phải và van động mạch phổi. Mặt cắt qua đường ra thất phải này không nằm trong siêu âm tim thường quy (bảng 2.27 a và 2.17 b).
4. Mặt cắt qua xoang vành
Từ mặt cắt 4 buồng từ mỏm nghiêng đầu dò ra phía sau có thể ghi hình xoang vành như một cấu trúc hình ống nằm giữa nhĩ trái và thấy trái thay vào vị trí van hai lá. Xoang vành tận hết tại chỗ nối của lá vách van ba lá và nhĩ phải. Tại chỗ nối của xoang vành và nhĩ phải có thể thấy van Thebesia – một cấu trúc dạng màng. Ngoài ra, trên mặt cắt này cũng có thể ghi hình được van Eustachia trong nhĩ phải và tĩnh mạch chủ dưới (bảng 2.18).
5. Mặt cắt 2 buồng từ mỏm
Từ mặt cắt 4 buồng từ mỏm đầy đủ, xoay đầu dò khoảng 60O ngược chiều kim đồng hồ sẽ lấy được mặt cắt 2 buồng từ mỏm. Trên mặt cắt này có thể thấy nhĩ trái, van hai lá và thất trái. Ngoài ra có thể thấy hình ảnh xoang vành cắt ngang nằm ở rãnh nhĩ thất. Các cấu trúc khác có thể quan sát được trên mặt cắt này là tiểu nhĩ trái nằm bên phải sector và tĩnh mạch phổi trên trái. Nên lưu lại 2 hình động của mặt cắt: 1 hình động là mặt cắt 2 buồng từ mỏm đầy đủ với toàn bộ thất trái và nhĩ trái (bảng 2.19) và 1 hình động chỉ khu trú vào thất trái (bảng 2.20).
6. Mặt cắt trục dài từ mỏm hay mặt cắt 3 buồng từ mỏm
Từ mặt cắt 2 buồng từ mỏm, xoay đầu dò khoảng 60O ngược chiều kim đồng hồ sẽ lấy được mặt cắt trục dài từ mỏm hay mặt cắt 3 buồng từ mỏm. Các cấu trúc thể hiện trên mặt cắt này gồm nhĩ trái, van hai lá, thất trái van động mạch chủ và động mạch chủ. Tương tự như mặt cắt 2 buồng từ mỏm, cần lưu 2 hình động trên mặt cắt này: 1 hình lấy toàn bộ từ mỏm thất trái đến đáy nhĩ trái (bảng 2.21) và 1 hình khu trú vào thất trái (bảng 2.22).
7. Mặt cắt 4 buồng và 2 buồng bộc lộ nhĩ trái và các tĩnh mạch phổi
Từ mặt cắt 4 buồng từ mỏm chuẩn, tối ưu hóa chất lượng hình ảnh và tăng độ sâu (depth) sector để thấy được 2 cm sau nhĩ trái có thể thấy hình ảnh các tĩnh mạch phổi đổ về nhĩ trái (bảng 2.23). Thêm vào đó, cần đặt hội tụ (focus) ngang mức các van nhĩ thất và/hoặc ngay dưới các tâm nhĩ để ghi hình các cấu trúc này rõ nét nhất. Cần chỉnh gain và TGC để nâng cao chất lượng hình ảnh B-mode. Cần lưu hình động khi ghi hình các tĩnh mạch phổi đổ về nhĩ trái.
Do hình ảnh lớn nhất của nhĩ trái và thất trái không đồng phẳng, cần đặt đầu dò ở vị trí khác để ghi hình nhĩ trái với đường kính đáy nhĩ trái lớn nhất. Sau đó, di chuyển đầu dò để ghi hình nhĩ trái với chiều cao tối đa tránh hiện tượng co ngắn hình. Cần lưu lại mặt cắt này để đo dạc các thông số định lượng của nhĩ trái. Tương tự như vậy, cần đặt lại vị trí đầu dò để ghi hình nhĩ phải tối ưu cho mục đích đo đạc các thông số đinh lượng. Cần lưu các hình ảnh động dành riêng cho mục đích đo đạc định lượng.
D. Cửa sổ siêu âm và các mặt cắt dưới sườn
Cửa sổ siêu âm dưới sườn được sử dụng để đánh giá tim, màng ngoài tim, bề dày thành tự do thất phải và các mạch máu lớn trong ổ bụng (tĩnh mạch chủ dưới, tĩnh mạch gan và động mạch chủ bụng). Cửa sổ này rất hữu ích trong trường hợp hình ảnh siêu âm tim qua cửa sổ cạnh ức không rõ. Để ghi hình các mặt cắt dưới sườn, bệnh nhân nên nằm ngửa với cơ bụng thả lỏng. Có thể hướng dẫn bệnh nhân co gối để làm trùng cơ bụng và lấy mặt cắt dễ dàng hơn. Ngoài ra, hình ảnh siêu âm có thể rõ hơn nếu ghi hình lúc bệnh nhân nín thở.
1. Mặt cắt 4 buồng
Ghi hình siêu âm tim dưới sườn nên bắt đầu bằng cách đặt đầu dò siêu âm trên bụng bệnh nhân ngay dưới mũi ức, chỉ dấu (marker) của đầu dò ở hướng 3 giờ. Hướng đầu dò về phía vai trái của bệnh nhân để chùm siêu âm cắt qua 4 buồng tim. Mặt cắt này cho phép đánh giá hình ảnh của nhĩ phải, van ba lá, nhĩ trái, van hai lá, thất trái, vách liên nhĩ, vách liên thất. Đây là mặt cắt rất quan trọng để khảo sát tổn thương thông liên nhĩ hoặc thông liên thất, đo bề dày thành tự do thất phải do chùm siêu âm đi vuông góc với các vách tim. Cần ghi lại hình động ở mặt cắt này (bảng 2.24).
2. Mặt cắt trục ngắn
Từ mặt cắt 4 buồng, xoay đầu dò khoảng 90O ngược chiều kim đồng hồ sẽ lấy được hình ảnh tim theo trục ngắn. Có thể ghi hình gan và tĩnh mạch chủ dưới từ mặt cắt trục ngắn của tim bằng cách hướng đầu dò về phía gan của bệnh nhân (bảng 2.25). Mục đích ban đầu của mặt cắt này trong siêu âm tim thường quy là khảo sát hình ảnh cắt dọc của tĩnh mạch chủ dưới trước khi đổ vào nhĩ phải một vài centimet. Cần lưu hình động khi lấy mặt cắt dọc qua tĩnh mạch chủ dưới trong 1 chu kỳ hô hấp. Mặt cắt này được sử dụng để đo dường kính của tĩnh mạch chủ dưới cũng như đánh giá độ đàn hồi hay sự thay đổi đường kính tĩnh mạch chủ dưới theo hô hấp nhằm ước tính áp lực tĩnh mạch trung tâm. Cũng từ mặt cắt này, có thể ghi được hình ảnh tĩnh mạch gan đổ vào tĩnh mạch chủ dưới và nên lưu hình động.
E. Mặt cắt trục dài trên hõm ức
Bệnh nhân nằm ngửa, được kê gối dưới vai để đầu ngửa ra sau. Bác sỹ đặt đầu dò siêu âm trên hõm ức khi mặt bệnh nhân quay sang trái, ban đầu chỉ dấu của đầu dò ở hướng 12 giờ rồi xoay dần đầu dò sang phía vai trái của bệnh nhân (chỉ dấu ở hướng 1 giờ) và lật đầu dò để hướng về mặt phẳng cắt qua núm vú phải và đỉnh của xương bả vai phải (bảng 2.27). Các cấu trúc quan sát được trên mặt cắt này gồm: động mạch chủ (đoạn lên, quai và xuống), nguyên ủy của động mạch vô danh, động mạch cảnh chung trái và động mạch dưới đòn trái, hình ảnh cắt ngang qua động mạch phổi phải. Các mặt cắt khác từ cửa sổ siêu âm trên hõm ức được mô tả trong phần phụ lục.
V. ĐO ĐẠC CÁC THÔNG SỐ TRÊN SIÊU ÂM TIM 2D
Bảng 3. Đo các thông số trên siêu âm tim 2D
A. Mặt cắt trục dài cạnh ức
Mặt cắt trục dài cạnh ức được sử dụng để đo các đường kính của thất trái
1. Thất trái
Đường kính và bề dày thành thất trái được đo tại thời điểm cuối tâm trương, được xác định là khung hình ngay trước thời điểm đóng van hai lá. Nếu không quan sát rõ hoạt động của van hai lá, thời điểm cuối tâm trương được xác định bằng đỉnh sóng R trên điện tâm đồ. Cần ghi hình thất trái trải dài theo trục dọc của nó để đo được các đường kính tối đa. Đặt thước đo điện tử (electronic caliper) tại ranh giới của vùng cơ tim kết bè và không kết bè của vách liên thất và đo vuông góc với trục dọc của thất trái tới ranh giới của vùng cơ tim kết bè và không kết bè của thành sau thất trái (bảng 3.1). Vị trí đo ngay dưới đầu mút của van hai lá. Bề dày vách liên thất và thành sau thát trái phải đo cùng mức và cùng thời điểm cuối tâm trương. Chỉ đo bề dày vùng cơ tim kết bè của vách liên thất và tránh đo vào phần cơ bè của thất phải hay, dải cơ điều hòa hoặc bộ máy van ba lá. Để đo bề dày vách liên thất, đặt thước đo từ ranh giới của buồng thất phải với phần cơ tim kết bè của vách liên thất và đo đến ranh giới giữa vùng cơ tim kết bè của vách liên thất với buồng thất trái. Để đo bề dày của thành sau thất trái, đặt thước đo từ ranh giới của buồng thất trái với phần cơ tim kết bè của thành sau thất trái và đo đến ranh giới giữa vùng cơ tim kết bè của thành sau thất trái với màng ngoài tim. Cần lưu ý tránh đo vào bộ máy van hai lá (bảng 3.2a và 3.2b). Cần xem từng khung hình trong hình động đã lưu để phân biệt rõ thành sau thất trái với các lá van và dây chằng của van hai lá. Các đường kính thất trái cuối tâm thu nên đo lúc buồng thất trái co nhỏ nhất, thường đo trên khung hình ngay trước khi mở van hai lá, đo ngay dưới đầu mút van hai lá (bảng 3.3). Một trường hợp ngoại lệ là hiện tượng vách liên thất phì đại vùng đáy (vách liên thất hình Sigma hay vách liên thất phồng), khi này vị trí đo các kích thước cuối tâm trương và cuối tâm thu thất trái cần dịch về phía mỏn tim, ngay dưới chỗ vách liên thất bị phì đại. Cần lưu ý đo vuông góc với trục dọc của thất trái (bảng 3.4).
2. Đoạn gần của đường ra thất phải
Đoạn gần của đường ra thất trái được đo trên mặt cắt trục dài cạnh ức tại thời điểm cuối tâm trương, đo từ ranh giới giữa vùng cơ tim kết bè của thành trước thất phải với buồng thất phải đến chỗ nối vách liên thất – động mạch chủ (bảng 3.5).
3. Đường kính trước – sau của nhĩ trái
Đường kính trước – sau của nhĩ trái nên đo trên siêu âm 2D những cũng có thể đo trên siêu âm M-mode, cần đo tại thời điểm cuối tâm thu và đo từ giữa 2 thành của nhĩ trái. Khi đo trên siêu âm 2D, cần đặt thước đo ngang mức xoang Valsalva của động mạch chủ và đo từ thành trước đến thành sau nhĩ trái, vuông góc với trục dọc giả định của nhĩ trái (bảng 3.6). Khi đo trên siêu âm M-mode, cần đặt cursor vuông góc với gốc động mạch chủ và nhĩ trái tại vị trí xoang Valsalva và đo từ bờ mép của thành sau động mạch chủ đến bờ mép của thành sau nhĩ trái (bảng 4.1).
4. Đường ra thất trái và vòng van động mạch chủ
Đường kính đường ra thất trái và vòng van động mạch chủ được đo trên hình ảnh phóng đại của các cấu trúc này ở mặt cắt trục dài cạnh ức. Cần tối ưu chất lượng hình ảnh để thấy được trục dọc của đường ra thất trái và chỗ bám của các lá van động mạch chủ (vòng van). Đường kính vòng van động mạch chủ được đo từ chỗ bám của lá vành phải đến chỗ bám của lá không vành khi van động mạch chủ mở tối đa, gần thời điểm giữa tâm thu (bảng 3.7). Đường kính đường ra thất trái được đo cách mặt phẳng vòng van động mạch chủ 3-10 mm theo cách tương tự tại thời điểm giữa tâm thu. Vị trí đo đường kính của đường ra thất trái cũng là vị trí đặt cửa sổ doppler để ghi phổ doppler xung của đường ra thất trái (bảng 3.8).
5. Động mạch chủ lên
Trên mặt cắt trục dài cạnh ức có thể đo được một số đường kính của động mạch chủ, cần đo vuông góc với trục dọc của động mạch chủ tại nơi đường kính lớn nhất tại thời điểm cuối tâm trương. Đo đường kính xoang Valsalva tại nơi đường kính lớn nhất. Đường kính chỗ nối xoang ống được đo tại nơi tiếp nối giữa phần xa của xoang Valsalva với gốc phần ống của động mạch chủ (bảng 3.9). Để ghi hình động mạch chủ rõ hơn, có thể đưa đầu dò lên cao và gần về phía xương ức khi bệnh nhân nín thở sau khi thở ra hết (bảng 3.10).
B. Mặt cắt trục ngắn cạnh ức
1. Đường ra thất phải
Đường kính đoạn gần và đoạn xa của đường ra thất phải được đo trên mặt cắt trục ngắn cạnh ức ngang mức van động mạch chủ tại thời điểm cuối tâm trương. Đặt thước đo từ ranh giới giữa vùng cơ tim kết bè của thành trước thất phải và buồng thất phải đến ranh giới máu – mô của gốc động mạch chủ. Đường kính của đoạn xa đường ra thất trái được đo giữa 2 bờ mép trong của đường ra thất phải ngay dưới van động mạch phổi (bảng 3.11).
2. Động mạch phổi
Đường kính thân động mạch phổi được đo giữa van động mạch phổi và chỗ động mạch phổi chia đôi, đo đường kính giữa 2 bờ mép trong của động mạch phổi ở thời điểm cuối tâm trương (bảng 3.12).
C. Các mặt cắt từ mỏm tim
1. Thể tích thất trái. Không khuyến cáo đo và trả lời kết quả thể tích và phân suất tống máu thất trái bằng cách đo tuyến tính.
a. Phương pháp tính tổng thể tích các khối hình đĩa trên 2 bình diện
Phương pháp tính tổng thể tích các khối hình đĩa trên 2 bình diện được khuyến cáo để đo thể tích thất trái trên siêu âm 2D. Cần lấy các mặt cắt từ mỏm, thu hẹp kích thước sector để khu trú vào hình ảnh thất trái, van hai lá và một phần nhỏ nhĩ trái để ghi hình thất trái ở tốc độ khung hình cao. Cần lấy hình ảnh thất trái vào chính giữa sector với trục dọc thất trái dài tối đa. Thể tích thất trái được đo bằng cách vẽ viền buồng thất trái dọc theo ranh giới giữa vùng cơ tim kết bè và vùng cơ tim không kết bè của thành thất trái. Cần đo trên 2 mặt cắt 4 buồng từ mỏm và 2 buồng từ mỏm tại 2 thời điểm cuối tâm trương và cuối tâm thu, được xác định bằng các khung hình lúc diện tích buồng thất trái lớn nhất và nhỏ nhất. Không được vẽ viền vào cơ nhú và phần cơ bè thất trái. Vẽ viền thất trái được kết thúc bằng vẽ một đường ngang qua vòng van hai lá, từ trung điểm của nó vẽ một trục dọc đến điểm xa nhất của mỏm tim để tính chiều cao của các khối hình đĩa. Chênh lệch chiều dài của thất trái trên mặt cắt 4 buồng từ mỏm và 2 buồng từ mỏm nên < 10%. Một số máy siêu âm có chức năng vẽ viền nội mạc thất trái bán tự động để tính các thể tích và phân suất tổng máu thất trái. Hệ thống máy sẽ trình bày kết quả đánh dấu nội mạc theo chu chuyển tim để bác sỹ siêu âm đánh giá chất lượng đánh dấu và chỉnh lại những chỗ đánh dấu chưa đúng bằng tay. Cần lưu lại những kết quả đánh dấu nội mạc này để bác sỹ phiên giải kết quả siêu âm đánh giá chất lượng đánh dấu nội mạc. Tương tự như vậy cần lưu lại hình động dữ liệu thô để đo thể tích thất trái bằng tổng thể tích các khối hình đĩa trên 2 bình diện trong siêu âm tim thường quy. Khi khó đánh giá chính xác nội mạc thất trái, siêu âm tim cản âm thất trái với bọt cản âm chuyên dụng rất được khuyến cáo để đảm bảo kết quả đo đạc chính xác (bảng 3.13).
b. Đo thể tích thất trái bằng siêu âm tim 3D
Nếu có thể, nên đo thể tích và chức năng thất phải bằng siêu âm tim 3D thay vì phương pháp tính tổng thể tích các khối hình đĩa trên 2 bình diện. Tất cả các kỹ thuật tối ưu hóa hình ảnh của thất trái đã trình bày ở phần trước đều có thể áp dụng trên siêu âm tim 3D. Điểm quan trọng cần lưu ý là vị trí của thất trái trong khung hình để lấy được toàn bộ thất trái vào khối thể tích hình 3D với tốc độ khung hình cao nhất có thể. Một số hệ thống máy siêu âm có chức năng tính và trình bày kết quả thể tích thất trái bán tự động. Nếu chất lượng hình ảnh tốt, kỹ thuật này mang lại kết quả đo có độ tin cậy cao.
Tương tự như siêu âm tim 2D, cần lưu lại toàn bộ quá trình ghi hình, đánh dấu nội mạc trên siêu âm 3D để bác sỹ đọc kết quả đánh giá chất lượng hình ảnh. Mỗi đơn vị siêu âm tim cần chuẩn hóa quy trình ghi và báo cáo kết quả siêu âm tim 3D.
2. Thể tích nhĩ trái
Như đã trình bày trong phần trước, cần ghi và tối ưu hóa hình ảnh 2D của nhĩ trái riêng để phục vụ cho bước đo thể tích nhĩ trái. Trước tiên, cần xác định thể tích nhĩ trái tối đa tại thời điểm cuối tâm thu. Tiếp theo, cần đánh dấu viền nội mạc của nhĩ trái trên 2 mặt cắt 4 buồng và 2 buồng từ mỏm. Đánh dấu nội mạc nhĩ trái kết thúc bằng một đường ngang từ bên này qua bên kia của vòng van hai lá. Khi đánh dấu nội mạc nhĩ trái không được lấy cả tiểu nhĩ trái và các tĩnh mạch phổi. Chiều cao của nhĩ trái nên được đo trên cả 2 mặt cắt 4 buồng từ mỏm và 2 buồng từ mỏm, đo từ trung điểm của vòng van hai lá đến điểm xa nhất của trần nhĩ trái thường ở gần trung điểm. Chênh lệch chiều cao của nhĩ trái trên 2 mặt cắt không quá 5 mm, nếu vượt quá cần đánh giá lại hình ảnh nhĩ trái trên các mặt cắt từ mỏm. Đa số hệ thống máy siêu âm có có chức năng tính thể tích nhĩ trái tự động bằng bằng phương pháp (1) tính thể tích từ diện tích – chiều cao nhĩ trái hoặc (2) tính tổng thể tích các khối hình đĩa trên 2 bình diện. Khi sửa dụng phương pháp (1) nên lấy chiều cao nhỏ hơn đo được trên 1 trong 2 mặt cắt để tính thể tích nhĩ trái. Khi sử dụng phương pháp (2), nên lấy chiều cao lớn hơn đo được trên 1 trong 2 mặt cắt để tính thể tích nhĩ trái. Phương pháp tính tổng thể tích các khối hình đĩa trên 2 bình diện được lựa chọn nhiều hơn do ít phải dùng các phép gán hình học (bảng 3.15 và 3.16). Do có nhiều kỹ thuật tính thể tích nhĩ trái khác nhau, mỗi đơn vị siêu âm cần duy trì 1 phương pháp thống nhất trong quy trình siêu âm.
3. Các đường kính của thất phải
Trên mặt cắt 4 buồng từ mỏm khu trú vào thất phải, đường kính trục dọc thất phải cuối tâm trương được đo bằng cách nối trung điểm của vòng van ba lá đến ranh giới của vùng cơ tim kết bè tại mỏm thất phải. Các đường kính thất phải cần đo gồm: đường kính ngang tối đa cuối tâm trương của đáy thất phải, đường kính cuối tâm trương giữa buồng thất phải đo giữa đường kính tối đa tại đáy thất phải và mỏm thất phải ngang mức với cơ nhú (bảng 3.17).
3. Diện tích thất phải
Trên mặt cắt 4 buồng từ mỏm khu trú vào thất phải, diện tích thất phải được đo bằng cách đánh dấu tại đường ranh giới máu mô của thành cơ tim kết bè thất phải từ vòng van ba lá đến mỏm tim rồi quay lại phía bên kia của vòng van ba lá. Cần đo diện tích thất phải tại thời điểm cuối tâm trương và cuối tâm thu để tính phân suất thay đổi diện tích thất phải. Khi đo diện tích thất phải, cần lấy cả cơ nhú, các bè cơ và dải cơ điều hòa khi vẽ viền. Để đo đạc chính xác, cần lấy được toàn bộ thất phải trên mặt cắt (bảng 3.18).
4. Thể tích nhĩ phải
Trên mặt cắt 4 buồng từ mỏm cần lấy hình ảnh khu trú vào nhĩ phải chất lượng tốt. Để đo thể tích nhĩ phải, cần vẽ viền đường ranh giới máu – mô của nhĩ phải tại thời điểm cuối tâm thu và không được vẽ vào tiểu nhĩ phải, tĩnh mạch chủ trên và tĩnh mạch chủ dưới từ bên này qua bên kia vòng van ba lá. Trục dọc nhĩ phải được vẽ từ trung điểm của vòng van ba lá đến trung điểm của trần nhĩ phải. Phương pháp tính tổng thể tích các khối hình đĩa trên 1 bình diện thường được dùng để đo thể tích nhĩ phải (bảng 3.15).
D. Các mặt cắt dưới sườn
a. Tĩnh mạch chủ dưới
Đường kính tĩnh mạch chủ dưới được đo trên mặt cắt dưới sườn cắt dọc qua tĩnh mạch chủ dưới. Vị trí đo cách chỗ nối của tĩnh mạch chủ dưới và nhĩ phải 1-2 centimet. Cần đo đường kính tối đa của nhĩ phải khi thở ra và ghi hình đủ dài để quan sát sự thay đổi đường kính nhĩ phải theo hô hấp. Nếu áp lực tĩnh mạch trung tâm bình thường, đường kính tĩnh mạch chủ dưới xẹp > 50%. Nếu tĩnh mạch chủ dưới không xẹp hoặc xẹp < 50%, nên hướng dẫn bệnh nhân “khịt mũi” để làm tăng áp lực trong lồng ngực và ghi hình tĩnh mạch chủ dưới lần thứ hai. Cần kết hợp hình ảnh này cùng với đường kính tĩnh mạch chủ dưới để ước tính áp lực nhĩ phải (bảng 3.16).
Tóm tắt # 3
| Đo đạc các thông số trên siêu âm 2D |
| · Các đường kính thất trái được đo trên mặt cắt trục dài cạnh ức với hình ảnh thất trái nằm chính giữa sector và đo vuông góc với trục dài của thất trái.
· Khi đo các đường kính thất trái, vị trí đo ngay dưới đầu mút van hai lá. Cần lưu ý tránh đo cả bộ máy cơ nhú và dây chằng van hai lá khi đo bề dày thành sau thất trái. Tương tự như vậy, khi đo bề dày vách liên thất không được đo vào các cấu trúc của thất phải. · Nếu có hiện tượng phồng vách liên thất, vị trí đo cần dịch về phía mỏm ngay dưới chỗ phình. Đường kính trước – sau của nhĩ trái trên có thể đo trên siêu âm 2D hoặc M- mode từ xoang Valsalva của động mạch chủ đến thành sau nhĩ trái. Nên đo trên siêu âm 2D hơn là siêu âm M-mode. Cần đảm bảo hướng của hai cấu trúc này khi đo trên cả 2 kỹ thuật siêu âm. · Đường kính của đường ra thất trái và vòng van động mạch chủ được đo trong thì tâm thu. Đường kính đường ra thất trái được xác định bởi vách liên thất và lá trước van hai lá và vị trí của đường ra thất trái là nơi đặt cửa sổ ghi phổ doppler xung của dòng chảy ngay trước van động mạch chủ. · Thể tích nhĩ trái được đo trên 2 mặt cắt 4 buồng và 2 buồng từ mỏm. Đây là phương pháp được ưa dùng để đánh giá thể tích nhĩ trái. Chiều cao (trục trên – dưới) của nhĩ trái đo trên 2 mặt cắt này chênh lệch không quá 5 mm. · Các kích thước của thất phải được đo trên mặt cắt 4 buồng từ mỏm khu trú vào thất phải · Siêu âm tim M-mode không được khuyến cáo để đo đạc thường quy các đường kính trừ các thông số đặc biệt như TAPSE, khảo sát đường kính tĩnh mạch chủ dưới theo hô hấp và phân tích chuyển động các lá van động mạch chủ ở bệnh nhân mang thiết bị thỗ trợ thất trái. · Thể tích thất trái và phân suất tống máu thất trái nên đo bằng siêu âm tim 3D. Cần điều chỉnh kích thước và độ sâu của khối thể tích hình ảnh tối ưu để tốc độ khung hình đạt tối đa. Thao tác đánh dấu viền nội mạc thất trái cần xem lại được, chỉnh sửa được và trình bày như một phần của các hình ảnh siêu âm tim cuối cùng. · Nếu không thể đo thể tích thất trái bằng siêu âm tim 3D, phương pháp tính tổng thể tích các khối hình đĩa trên 2 bình diện thường được dùng để tính thể tích và phân suất tống máu thất trái trên siêu âm tim 2D. |
VI. ĐO ĐẠC CÁC THÔNG SỐ TRÊN SIÊU ÂM TIM M-MODE
Bảng 4. Đo các thông số trên siêu âm tim M-mode
Đo đạc các đường kính trên siêu âm M-mode không được khuyến cáo. Nhóm biên soạn khuyến cáo sử dụng các mặt cắt trục dài cạnh ức qua van hai lá và thất trái chuẩn là phương tiện chẩn đoán duy nhất dựa trên các hiện tượng huyết động theo thời gian (VD: vận động của van hai lá, vách liên thất và thành sau thất trái) (bảng 4.2 và 4.3). Đường kính trước-sau của nhĩ trái, như đã bàn luận trong phần đo đạc kích thước nhĩ trái và những thông số dưới đây vẫn được sử dụng ở một số đơn vị siêu âm tim.
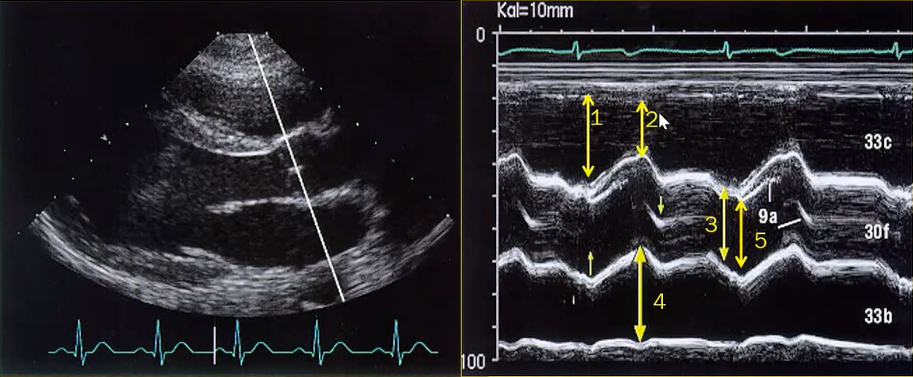
A. TAPSE
TAPSE là thông số thể hiện chức năng tâm thu thất phải theo chiều doc, được đo trên mặt cắt 4 buồng từ mỏm. Cần đặt cursor M-mode thẳng hàng với thành tự do thất phải và càng vuông góc với vòng van ba lá càng tốt (càng song song với chuyển động của vòng van ba lá càng tốt). Ghi hình vòng van ba lá rộng tối đa mà không làm mất các cấu trúc giải phẫu liên quan. Đo khoảng cách dịch chuyển của mép vòng van ba lá về phía mỏm tim từ thời điểm cuối tâm trương đên thời điểm cuối tâm thu.
B. Tĩnh mạch chủ dưới
Ghi hình siêu âm M-mode của tĩnh mạch chủ dưới từ cửa sổ siêu âm dưới bờ sườn là phương pháp đánh giá đường kính và độ đàn hồi của tĩnh mạch chủ dưới. Cursor M-mode được đặt cách nhĩ phải 1.0-2.0 cm, đường kính tĩnh mạch chủ dưới được đo lúc nghỉ khi bệnh nhân hít thở bình thường. Chỉ số đàn hồi của tĩnh mạch chủ dưới được tính bằng tý số của các đường kính. Cần lưu ý đặt cursor M-mode vuông góc với tĩnh mạch chủ dưới để tránh đo đường kính tĩnh mạch chủ dưới lớn hơn thực tế. Ghi hình trục ngắn của tĩnh mạch chủ dưới khi hít vào có thể giúp ích nếu hình ảnh tĩnh mạch chủ dưới bị trượt khỏi mặt cắt khi bệnh nhân hít vào.
C. Van động mạch chủ
Trong nhiều trường hợp, hình ảnh siêu âm M-mode của van động mạch chủ có thể hữu ích để đo đạc các thời khoảng và xác định thời điểm đóng/mở van động mạch chủ. Ví dụ: sử dụng siêu âm M-mode để đo biên độ mở van động mạch chủ ở bệnh nhân mang dụng cụ hỗ trợ thất trái.
VII. SIÊU ÂM DOPPLER MÀU
Ghi hình doppler màu được sử dụng thường quy trên các mặt cắt và hình ảnh siêu âm tim 2D. Đây không phải là một phương thức ghi hình siêu âm tim độc lập. Vì vậy, tất cả hình ảnh doppler màu được phiên giải trên hình ảnh siêu âm M- mode, 2D hoặc 3D mà nó kết hợp. Khuyến cáo nên ghi hình các cấu trúc giải phẫu trước rồi khảo sát dòng chảy bằng doppler màu. Đối với các dòng chảy tầng bình thường, chỉ một lần khảo sát bằng siêu âm doppler màu là đủ. Đối với các dòng chảy bất thường hoặc dòng chảy lệch tâm, cần sử dụng nhiều mặt cắt, nhiều lần quét siêu âm hoặc các mặt cắt bổ trợ ngoài trục để đánh giá đầy đủ bệnh lý. Cần thu hẹp sector nếu cần để nâng cao tốc độ khung hình, nhưng sector không được để quá hẹp làm mất đi các phần của cấu trúc hoặc dòng chảy cần khảo sát. Đồng thời trình diễn hình ảnh 2D và hình ảnh doppler màu trên 2 phía của màn hình có thể giúp ích trong một số bệnh lý nhưng không được khuyến cáo như một phần duy nhất trong quy trình siêu âm tim thường quy. Hiếm khi cả 2 hình ảnh đồng thời có chất lượng tối ưu và thông tin trên hình ảnh 2D hoặc hình ảnh doppler màu có thể bị mất. Tương tự như vậy không nên sử dụng hình ảnh doppler màu mà không kèm theo hình ảnh 2D phụ trợ một cách thường quy. Mặc dù cách này tiết kiệm thời gian nhưng các thông tin quan trọng có thể bị bỏ sót.
Bảng 5. Quy trình ghi hình siêu âm doppler màu
A. Đường ra thất phải, van động mạch phổi và động mạch phổi
Cần sử dụng siêu âm doppler màu để khảo sát dòng tâm thu qua đường ra thất trái, van động mạch phổi, thân và các nhánh động mạch phổi cũng như dòng hở van và các dòng shunt. Cần đánh giá các cấu trúc này trên các mặt cắt trục dài cạnh ức, trục ngắn cạnh ức và dưới sườn. Vận tốc doppler màu (scale) nên đặt ở mức 50 – 70 cm/giây nhưng phải hạ thấp scale nếu muốn khảo sát dòng chảy có vận tốc thấp (bảng 5.1).
B. Buồng nhận của thất phải và van ba lá
Cần khảo sát doppler màu van ba lá trên các mặt cắt trục dài cạnh ức khu trú vào buồng nhận thất trái, trục ngắn cạnh ức ngang mức van động mạch chủ, 4 buồng từ mỏm khu trú vào thất phải và mặt cắt dưới sườn. Trên mỗi mặt cắt cần khảo sát cả dòng tâm trương qua van lẫn dòng hở van. Ban đầu, nên đặt giới hạn vận tốc doppler màu ở mức 50 – 70 cm/giây đặc biệt nếu muốn đánh giá hở ba lá. Nếu khảo sát dòng chảy có vận tốc thấp cần chỉnh gain màu và vận tốc doppler màu (bảng 5.2 – 5.4). Nên sử dụng siêu âm doppler màu để hướng dẫn đặt cửa sổ doppler xung và doppler liên tục song song với dòng chảy.
C. Buồng nhận của thất trái và van hai lá
Cần ghi hình doppler màu van hai lá trên các mặt cắt trục dài cạnh ức, trục ngắn cạnh ức, 4 buồng từ mỏm, 2 buồng từ mỏm, trục dài từ mỏm và mặt cắt dưới sườn nếu cần. Để ghi hình rõ dòng chảy tâm trương qua van hai lá xuống thất trái, cần đặt van hai lá chính giữa khung hình và đặt hộp màu phủ hết toàn bộ van hai lá sau đó nghiêng đầu dò về phía van hai lá để phát hiện hẹp hoặc hở van. Tùy thuộc vào hình ảnh ban đầu, có thể phải ghi thêm nhiều hình động để lấy hết dòng tâm trương qua van hai lá và dòng hở hai lá. Giới hạn vận tốc doppler màu chuẩn và chỉnh gain để ghi hình rõ dòng chảy. Dòng tâm trương qua van được ghi hình rõ nhất ở mặt cắt 4 buồng từ mỏm do chùm siêu âm đi song song với dòng chảy. Tuy nhiên cần lưu ý dòng chảy qua van hai lá có phần đi chếch về phía thành bên thất trái. Các dòng hở hai lá cần được ghi hình và đánh giá thận trọng trên nhiều mặt cắt khác nhau (bảng 5.5 – 5.8).
D. Đường ra thất trái và van động mạch chủ
Đường ra thất trái và van động mạch chủ cần được ghi hình 2D và doppler màu đồng thời trên các mặt cắt trục dài cạnh ức, trục ngắn cạnh ức, 5 buồng từ mỏm và trục dài từ mỏm. Cần đánh giá dòng chảy qua van động mạch chủ là dòng chảy tầng hay dòng chảy rối cũng như dòng hở van trong thì tâm trương. Trên mỗi mặt cắt, cần điều chỉnh kích thước hộp màu để lấy được cả đường ra thất trái và van động mạch phổi. Cần lưu ý thận trọng khi đánh giá van động mạch chủ trên nhiều mặt cắt để tránh bỏ sót dòng hở. Nếu phát hiện dòng chảy rối tại đường ra thất trái gần van động mạch chủ cần phóng đại hình ảnh (Zoom) để xác định vị trí dòng hở. Siêu âm doppler màu với M-mode có thể rất có giá trị để xác định thời điểm xuất hiện dòng hở tại đường ra thất trái. Cần điều chỉnh gain màu khi khảo sát các dạng dòng phụt khác nhau. Nên bắt đầu với giới hạn vận tốc doppler màu chuẩn và sau đó điều chỉnh lại tùy thuộc mục đích đo đạc cụ thể (bảng 5.9 – 5.12).
E. Quai động mạch chủ
Khi ghi hình quai động mạch chủ, cần đặt hộp màu tẳng hàng với vùng cần khảo sát, bác sỹ siêu âm cần điều chỉnh đầu dò để ghi hình được động mạch chủ lên, quai động mạch chủ và động mạch chủ xuống tại góc doppler tốt nhất để thấy được dòng màu trong các cấu trúc này. Do động mạch chủ nằm gần đầu dò siêu âm, một số máy siêu âm có chức năng tự động tăng ngưỡng Nyquist lên mức rất cao và bác sỹ siêu âm cần giảm ngưỡng Nyquist xuống để ghi được hình ảnh doppler màu chất lượng tốt. Cần lưu ý sự thay đổi sắc độ của dòng màu, từ các sắc đỏ của dòng chảy tuôn về phía đầu dò chuyển sang màu đen tại đỉnh quai động mạch chủ do chùm siêu âm gần như vuông góc với dòng chay, tới các sắc độ xanh của dòng chảy đi xa khỏi đầu dò ở động mạch chủ xuống (bảng 5.13a và 5.13b).
F. Các tĩnh mạch phổi
Dòng chảy của các tĩnh mạch phổi được khảo sát trên siêu âm doppler màu ở mặt cắt 4 buồng từ mỏm. Mặt cắt này là mặt cắt song song nhất với dòng chảy và bộc lộ được 3 trong 4 tĩnh mạch phổi. Ngửa đầu dò ra trước sang mặt cắt 5 buồng từ mỏm có thể bộc lộ tĩnh mạch phổi thứ 4 – tĩnh mạch phổi trên phải. Cần điều chỉnh độ sâu của sector để thấy rõ các tĩnh mạch phổi đổ về nhĩ trái. Nên đặt kích thước hộp màu nhỏ nhất có thể để tăng tốc độ khung hình. Do chiều sâu của sector và vận tốc thấp của dòng chảy tĩnh mạch phổi, cần chỉnh gain màu và giảm ngưỡng Nyquist để ghi hỉnh rõ dòng chảy (bảng 5.14). Dựa vào hướng dòng chảy trên doppler màu có thể xác định tĩnh mạch phổi nào đang được ghi hình.
G. Tĩnh mạch gan
Tĩnh mạch gan được ghi hình ở mặt cắt dưới sườn. Siêu âm doppler màu được dùng để khảo sát đoạn giữa của tĩnh mạch gan do đoạn này có góc doppler tốt nhất. Điều chỉnh vị trí và kích thước hộp màu để ghi được dòng chảy từ tĩnh mạch gan đổ vào tĩnh mạch chủ dưới. Cần điều chỉnh gain và giảm giới hạn vận tốc màu để ghi hình dòng chảy tĩnh mạch gan mà không bị aliasing và nhiễu (bảng 5.15).
H. Tĩnh mạch chủ dưới
Trên mặt cắt dưới sườn cắt dọc qua tĩnh mạch chủ dưới, nếu có thể, cần ghi hình tĩnh mạch chủ dưới ở góc < 60O để ghi hình rõ dòng chảy tĩnh mạch chủ dưới. Cần giảm ngưỡng Nyquist và chỉnh gain để thể hiện rõ dòng màu trong tĩnh mạch chủ dưới. Cần khảo sát doppler màu trên toàn bộ chiều dài tĩnh mạch chủ dưới ghi hình được (bảng 5.16).
I. Vách liên nhĩ
Có thể ghi hình vách liên nhĩ trên các mặt cắt 4 buồng từ mỏm, trục ngắn cạnh ức và dưới sườn. Cần điều chỉnh độ sâu của sector và phóng đại hình ảnh để lấy được hình ảnh nhĩ phải, vách liên nhĩ và nhĩ trái với kích thước tối đa mà không bị mất hình ảnh cấu trúc. Cần giảm giới hạn vận tốc doppler màu và chỉnh gain. Khảo sát doppler màu trên toàn bộ vách liên nhĩ để phát hiện dòng màu đi qua vách liên nhĩ trên các mặt cắt. Dòng shunt có thể là dòng lệch tâm. Mặt cắt dưới sườn là mặt cắt tốt nhất do chùm siêu âm đi vuông góc với cấu trúc và đi song song với dòng shunt (bảng 5.17).
VIII. GHI VÀ ĐO ĐẠC CÁC THÔNG SỐ TRÊN SIÊU ÂM DOPPLER
Phần này khuyến cáo cách đo đạc các thông số doppler trên siêu âm tim qua thành ngực. Các đơn vị siêu âm tim cần thiết lập tiêu chuẩn đo đạc các thông số này. Các tình huống lâm sàng khác nhau có thể thay đối số lượng nhát bóp khi đo đạc các thông số trên siêu âm doppler. Cần đo các thông số doppler của dòng chảy trên những hình động đã ghi lại trước đó và lưu thành những hình tĩnh riêng. Điều này cho phép đo đạc các thông số này ngay tại thời điểm ghi hình hoặc sau đó.
Nội dung của phần này được sắp xếp theo các van tim cần khảo sát phổ doppler. Nên sử dụng siêu âm doppler màu để hướng dẫn đặt cursor doppler song song với dòng chảy ở tốc độ quét khuyến cáo là 100 mm/giây. Vị trí đường baseline, tần số lặp xung và thang vận tốc (scale) cần điều chỉnh theo từng bệnh nhân cụ thể để ghi được phổ doppler rõ nét mà không bị aliasing.
Siêu âm doppler bị hạn chế bởi góc của chùm siêu âm. Vận tốc doppler tối đa do góc của chùm siêu âm quyết định. Vận tốc tối đa của dòng chảy bị giảm theo cosine của góc lệch giữa chùm siêu âm và dòng chảy. Nếu góc lệch 20O chỉ làm vận tốc dòng chảy đo được giảm đi 6%, kết quả không bị sai lệch nhiều so với khi chùm siêu âm song song với dòng chảy. Mặc dù siêu âm doppler màu có thể giúp hướng dẫn đặt cursor song song với dòng dòng chảy nhưng không thể bao quát hết hướng dòng chảy trong không gian 3 chiều. Những hệ thống máy siêu âm hiện nay có chức năng chỉnh góc nhưng chức năng này không được khuyến cáo sử dụng trong siêu âm tim. Thay vào đó, khi khảo sát các dòng chảy qua các van tim cần đánh giá trên nhiều mặt cắt siêu âm khác nhau và chỉ lấy vận tốc dòng chảy cao nhất đo được, không ghi lại các kết quả thấp hơn hoặc kết quả trung bình.
Đối với dòng chảy tầng, vận tốc chính của dòng chảy nằm ở phần đặc của phổ doppler. Đây là vị trí đúng để đo vận tốc đỉnh và tích phân vận tốc theo thời gian (VTI) của dòng chảy. Nếu để gain quá nhiều (overgain) phần đặc của phổ ghi lại vận tốc chính của dòng chảy bị mờ. Đối với dòng chảy rối, viền của phổ doppler phải rõ nét để thể hiện tín hiệu dòng chảy. Nếu để gain quá nhiều, viền của phổ doppler bị mờ nhưng thiếu gain có thể làm mất tín hiệu doppler tối đa. Đơn vị siêu âm cần đồng thuận với những tiêu chuẩn cài đặt thông số máy siêu âm trước cũng như những thay đổi cài đặt trong các tình huống lâm sàng đặc biệt. Tất cả bác sỹ siêu âm trong đơn vị cần biết những tùy chỉnh này và sử dụng chúng một các phù hợp.
Bảng 6. Quy trình ghi và đo các thông số trên phổ doppler
A. Đường ra thất phải và van động mạch phổi
Dòng tâm thu qua đường ra thất trái cần được đánh giá trên mặt cắt trục dài cạnh ức và trục ngắn cạnh ức. Cần chọn mặt cắt chùm siêu âm đi song song với dòng chảy nhất. Trước tiên, cần sử dụng siêu âm doppler xung với cống lấy mẫu (4 – 5 mm) đặt chính giữa đường ra thất phải, cách van động mạch phổi 5 – 10 mm. Khi đặt hộp lấy mẫu đúng vị trí có thể thấy click đóng van động mạch chủ. Cần đo vận tốc đỉnh và VTI dòng chảy qua đường ra thất phải (bảng 6.1). Ngoài ra từ phổ doppler ghi tại đường ra thất phải, có thể đo được thời gian tăng tốc của dòng chảy và thời gian tống máu của thất phải.
Đối với dòng chảy qua van động mạch phổi, cần đặt cửa sổ doppler liên tục song song với dòng chảy qua van. Đo VTI của dòng chảy bằng cách vẽ viền theo phổ doppler (bảng 6.2). Vận tốc đỉnh tâm thu đươc đo trên cùng phổ doppler bằng cách đặt cursor tại đỉnh của phổ.
Cần sử dụng doppler liên tục để ghi phổ doppler của dòng hở phổi nếu có (bảng 6.3). Bác sỹ siêu âm cần đặt cursor doppler song song với dòng hở để ghi được phổ doppler hở phổi trong toàn bộ thì tâm trương. Có thể đo vận tốc cuối tâm trương của dòng hở phổi bằng thước đo điện tử (bảng 6.3).
B. Van ba lá
Nên được khảo sát dòng chảy tâm trương qua van ba lá trong một chu kỳ hô hấp bằng doppler xung. Dòng chảy tâm trương qua van ba lá bình thường gồm 2 sóng: (1) sóng E đầu tâm trương và (2) sóng A khi nhĩ phải co. Vận tốc các sóng này đo chính xác nhất trên mặt cắt 4 buồng từ mỏm khu trú vào thất phải. Sử dụng doppler xung với cổng lấy mẫu 1 – 3 mm đặt tại đầu mút van ba lá khi van ba lá mở ra trong thì tâm trương. Mặt dù bác sỹ siêu âm nên khảo sát phổ doppler dòng chảy qua van ba lá, không khuyến cáo đo và báo cáo kết quả vận tốc đỉnh của dòng chảy này trong siêu âm tim thường quy. Mỗi đơn vị siêu âm cần quyết định đo thông số này trong siêu âm tim thường quy hay chỉ đo trong những trường hợp đặc biệt. Do vận tốc dòng chảy qua van ba lá thay đổi theo hô hấp, các đơn vị siêu âm phải thiết lập cách đo các vận tốc. Các guideline hiện nay đề xuất đo vận tốc cuối thì thở ra hoặc vận tốc trung bình trong 1 chu kỳ hô hấp.
Cần sử dụng doppler liên tục để đo vận tốc đỉnh của dòng hở ba lá nếu có để ước tính áp lực tâm thu thất phải. Dòng hở ba lá lớn nhất có thể được ghi hình trên các mặt cắt trục dài cạnh ức, trục ngắn cạnh ức, 4 buồng từ mỏm, mặt cắt khu trú vào thất phải từ mỏm hoặc mặt cắt 4 buồng dưới sườn. Trong một số trường hợp cần làm siêu âm tim cản âm với bọt cản âm chuyên dụng (UEA) do tín hiệu dòng hở ba lá quá yếu. Nếu sau khi làm siêu âm cản âm, tín hiệu dòng hở ba lá vẫn yếu thì không ghi lại kết quả đo vận tốc. Ngoài ra, vận tốc của dòng hở ba lá có thể thay đổi khi đo trên các mặt cắt khác nhau, chỉ báo cáo kết quả cao nhất đo được trên mặt cắt có hình ảnh hở ba lá rõ nhất và loại bỏ các kết quả khác (bảng 6.5).
C. Van hai lá
Cần sử dụng doppler xung để ghi lại phổ doppler của dòng tâm trương qua van hai lá cũng như đo các thông sô của hở hai lá nếu có. Trên mặt cắt 4 buồng từ mỏm, cần đặt hộp lấy mẫu kích thước 1 – 3 mm tại đầu mút của van hai lá để ghi phổ doppler xung qua van hai lá. Nên đặt hộp lấy mẫu chếch về phía thành bên thất trái do dòng múa thường tạt về hướng này. Cần đo vận tốc đỉnh sóng E, sóng A và thời gian giảm tốc đầu tâm trương của sóng E (bảng 6.6a). Thời gian giảm tốc được đo bằng cách đặt thước đo tại đỉnh sóng E và vẽ viền theo dốc giảm tốc sóng E về đường baseline (bảng 6.6a). Ngoài ra, có thể đo thời khoảng của sóng A từ điểm bắt đầu đến điểm kết thúc sóng A với hộp lấy mẫu đặt tại vòng van hai lá.
Nếu có bệnh lý van hai lá hoặc bệnh nhân mang van hai lá nhân tạo hay đã được sửa van hoặc có tăng vận tốc dòng chảy hoặc dòng chảy rối trên siêu âm doppler màu hoặc doppler xung, cần sử dụng doppler liên tục để đo vận tốc trung bình và thời gian bán giảm áp lực (bảng 6.7a và 6.7b).
Bác sỹ siêu âm cần hiểu và biết cách thực hiện nghiệm pháp Valsalva để làm giảm hậu gánh tạm thời trong khi ghi phổ doppler của dòng chảy qua van hai lá. Mỗi đơn vị siêu âm cần xây dựng quy trình thực hiện cũng như quyết định khi nào chỉ định làm nghiệm pháp Valsalva. Bệnh nhân được hướng dẫn thở ra mạnh trong lúc đóng sụn nắp thanh môn và luyện tập động tác này trước khi làm siêu âm. Cần ghi phổ doppler dòng chảy qua van hai lá khoảng 10 – 12 giây trước khi bệnh nhân thở ra bình thường. Cần chú thích trên các khung hình tĩnh để chỉ rõ đang làm nghiệm pháp Valsalva. Phổ doppler qua van hai lá thường thay đổi ở giai đoạn lồng ngực căng khi làm nghiệm pháp. Vận tốc đỉnh sóng E thường giảm 20 cm/giây hoặc ≥ 10% nếu lồng ngực đủ căng. Ở người bình thường, mức giảm vận tốc đỉnh sóng E và sóng A gần như nhau (bảng 6.6b). Ở bệnh nhân có tăng áp lực nhĩ trái với hình thái đổ đầy thất trái giả bình thường, vận tốc sóng E giảm nhiều hơn sóng A dẫn tới giảm tỷ lệ E/A.
Nếu có hở hai lá, cần sử dụng doppler liên tục để ghi phổ doppler của dòng hở trên các mặt cắt 4 buồng từ mỏm, 2 buồng từ mỏm và trục dọc từ mỏm. Cần vẽ viền theo phổ doppler của dòng hở để đo VTI, vận tốc đỉnh và chênh áp đỉnh (bảng 6.8).
Nếu bệnh nhân có nhịp tim nhanh hoặc bị một số dạng block tim, sóng E và sóng A có thể bị hòa lẫn. Hình ảnh rõ nhất là sóng A xuất hiện trên phổ của sóng
- Hiện tượng hòa lẫn 2 sóng E va A được coi là có ý nghĩa nếu sóng A xuất hiện trên dốc giảm tốc sóng E khi vận tốc sóng E còn > 20 cm/giây. Trong trường hợp này, không được đo thời gian giảm tốc sóng E, tỷ lệ E/A bị giảm và vận tốc đỉnh sóng A tăng.
C. Đường ra thất trái và van động mạch chủ
Đường ra thất trái được ghi hình rõ nhất trên mặt cắt 5 buồng từ mỏm và trục dài từ mỏm. Doppler xung được sử dụng để ghi phổ doppler dòng chảy tại đường ra thất trái. Hộp lấy mẫu được đặt chính giữa đường ra thất trái cách van động mạch chủ khoảng 5 mm. Phổ doppler ghi được thường hẹp, dốc lên nhanh và cuối phổ có click cuối tâm thu. Nếu để hộp lấy mẫu quá gần van động mạch chủ hoặc kích thước hộp lấy mẫu quá lớn, phổ doppler ghi được có dạng rộng hơn, khi này cần đặt lại hộp lấy mẫu. Cần đo vận tốc đỉnh và VTI của dòng chảy (bảng 6.10a). Nếu có dòng rối hoặc dòng vận tốc cao, cần sử dụng doppler màu để khảo sát lại đường ra thất trái và thất trái. Với các bệnh lý sâu hơn (VD: hẹp van động mạch chủ) nên dùng doppler xung để khảo sát (mapping) phổ của dòng chảy từ mỏm thất trái đến van động mạch chủ và lưu ý vị trí bắt được dòng chảy có vận tốc cao nhất. Nếu có hiện tượng alisasing, cần chuyển sang HPRF để đánh giá dòng chảy vận tốc cao hơn và hình dạng phổ của dòng chảy (bảng 6.10b). Đường kính của đường ra thất trái tại cùng vị trí bắt được dòng chảy có vận tốc cao nhất.
Sau khi ghi phổ doppler dòng chảy tại đường ra thất trái, sử dụng doppler liên tục để đo vận tốc dòng chảy qua van động mạch chủ. Vẽ viền phổ doppler để đo vận tốc đỉnh, chênh áp tối đa, chênh áp trung bình và VTI của dòng chảy. Chỉ vẽ viền theo đường bao rõ nrts của phổ mà không lấy cả các tín hiệu doppler yếu (bảng 6.11). Nếu nghi ngờ hẹp van động mạch chủ, bệnh nhân mang van nhân tạo hoặc nghi ngờ có dòng tăng tốc qua đường ra thất trái, cần sử dụng doppler không ghi hình để ghi phổ doppler trên các cửa sổ siêu âm từ mỏm, cạnh ức phải, và trên hõm ức. Trong trường hợp khó, nên sử dụng đầu dò duplex có chức năng ghi hình trước để xác định vị trí đặt đầu dò doppler không ghi hình (phụ lục bảng 12.10: mặt cắt cạnh ức phải cao ghi hình động mạch chủ).
D. Quai động mạch chủ và động mạch chủ xuống
Doppler liên tục được sử dụng để khảo sát động mạch chủ xuống khi nghi ngờ có bệnh lý tắc nghẽn động mạch chủ. Siêu âm doppler xung được sử dụng để khảo sát các đoạn khác nhau của động mạch chủ: động mạch chủ lên, quai động mạch chủ và động mạch chủ xuống (bảng 6.13a và 6.13b). Điều này giúp xác định vị trí tắc nghẽn động mạch chủ như hẹp eo động mạch chủ. Doppler màu được sử dụng để hướng dẫn vị trí đặt hộp lấy mẫu khảo sát tổn thương tắc nghẽn. Siêu âm doppler cũng được sử dụng để khaogr dát dòng phụt ngược tâm trương tại đoạn gần của động mạch chủ xuống trong hở van động mạch chủ, vỡ phình xoang Valsalva, động mạch chủ kém đàn hồi ở người già và tách thành (bảng 6.14). Vị trí hộp lấy mẫu đặt tại đoạn đầu của động mạch chủ xuống dưới nguyên ủy của động mạch dưới đòn trái 3 – 5 mm. Bình thường phổ doppler ghi được là phổ tâm thu và không rối. Ở một số bệnh nhân ghi được phổ doppler phụt ngược đầu tâm trương ngắn có vận tốc thấp. Phổ doppler của dòng phụt ngược kéo dài quá 1/3 thời gian đầu tâm trương được coi là bất thường và thường kèm theo hở chủ (bảng 6.14).
E. Tĩnh mạch gan
Phổ doppler dòng chảy tĩnh mạch gan gồm 3 sóng: sóng S khi dòng chảy đổ về tĩnh mạch chủ dưới trong thì tâm thu, sóng D khi dòng chảy đổ về tĩnh mạch chủ đầu tâm trương và sóng A khi dòng chảy phụt ngược về tĩnh mạch gan khi nhĩ co. Một số bệnh nhân có sóng thứ 4: sóng đảo ngược ngắn sau sóng S do thất phải co. Cần đặt hộp lấy mẫu kích thước 3 – 5 mm tại tĩnh mạch gan cách chỗ đổ vào tĩnh mạch chủ dưới 1 – 2 cm. Cần ghi lại phổ doppler tại vị trí này trong toàn bộ chu kỳ hô hấp. Mặt dù vận tốc đỉnh của các sóng không được đo một cách thường quy, hình thái phổ doppler của dòng chảy là một công cụ chẩn đoán hữu ích. Nếu có thể, nên đo vận tốc đỉnh sóng S và sóng D cuối thì thở ra (bảng 6.15).
G. Các tĩnh mạch phổi
Hình ảnh dòng chảy của các tĩnh mạch phổi đổ về nhĩ trái được ghi hình rõ nhất trên mặt cắt 4 buồng và 5 buồng từ mỏm. Thông thường, tĩnh mạch phổi trên phải hoặc đôi khi tĩnh mạch phổi dưới phải có vị trí song song nhất với chùm siêu âm. Hộp lấy mẫu có kích thước 3 – 5 mm được đặt tại vị trí 10 mm gần chỗ nối của tĩnh mạch phổi và nhĩ trái. Doppler màu được sử dụng để hướng dẫn đặt vị trí hộp lấy mẫu. Phổ doppler dòng chảy tĩnh mạch phổi có 3 pha với sóng S (khi tâm thất co), sóng D (đầu tâm trương), và sóng phụt ngược A (khi nhĩ co). Nên khảo sát phổ doppler này trên tất cả các bệnh nhân (bảng 6.16). Hình thái phổ doppler dòng chảy tĩnh mạch phổi có ý nghĩa quan trọng trong chẩn đoán các bệnh lý khác nhau. Đo vận tốc đỉnh của các sóng không nằm trong quy trình siêu âm tim thường quy nhưng có thể đo thời khoảng sóng phụt ngược A để so sánh với thời khoảng sóng A của van hai lá trong một số bệnh cảnh.
H. Siêu âm doppler mô tại vòng van hai lá và vòng van ba lá
Siêu âm doppler mô được sử dụng để ghi vận tốc chuyển động theo trục dọc của vòng van hai lá và vòng van ba lá tại vách liên thất và thành bên thất trái hoặc thất phải. Cần đặt hướng của chùm siêu âm song song với chuyển động trục dọc của vòng van. Cài đặt doppler mô khác với doppler xung và thay đổi theo từng hãng máy siêu âm. Tốt nhất nên có tùy chỉnh riêng đối với từng hệ thống máy siêu âm để đo đạc các thông số này. Để tối ưu hóa tín hiệu doppler mô cần đặt cổng lấy mẫu lớn khoảng 5 – 10 mm để bắt được toàn bộ chuyển động của vòng van và thang vận tốc (scale) ≤ 25 cm/giây tùy thuộc vào vận tốc thực tế của vòng van. Để ghi rõ vận tốc đỉnh của vòng van, cần giảm thang vận tốc để tăng kích thước phổ doppler trình bày trên màn hình và đặt tốc độ quét 100 mm/giây. Các sóng chuyển động của vòng van bao gồm: sóng s’ tâm thu, sóng e’ đầu tâm trương, sóng a’ khi nhĩ co. Đo chính xác vận tốc đỉnh và tỷ lệ E/e’ rất quan trọng để ước tính áp lực đổ đầy thất trái. Cần đo và trả lời kết quả vận tốc trung bình giữa vách và thành bên của cả 3 sóng. Vận tốc e’ trung bình được sử dụng để đo tỷ lệ E/e’. Quy trình đo tương tự được sử dụng với vòng van ba lá. Thông số quan trọng nhất đối với tim phải là vận tốc sóng s’ của vòng van ba lá do có tương quan tốt với các thông số đánh giá chức năng tâm thu thất phải khác (bảng 6.17a).
Tóm tắt #4
| Ghi và đo các thông số trên siêu âm doppler |
| · Ghi hình dòng chảy bình thường qua van và dòng hở van bằng siêu âm doppler màu thường quy, cần đặt giới hạn vận tốc doppler màu 50 – 70 cm/giây và điều chỉnh gain tối ưu.
· Điều chỉnh thang bận tốc doppler màu với từ trường hợp cụ thể để ghi hình rõ dòng chảy đặc biệt là dòng chảy vận tốc thấp. · Khi đo các thông số trên phổ doppler xung hoặc doppler liên tục cần đo ở phần đặc của phổ doppler. Không được để gain quá mức. Không được đo vào phần tín hiệu yếu bên ngoài phổ doppler chính. · Cần đặt chùm siêu âm song song với dòng chảy. Siêu âm doppler màu giúp định hướng dòng chảy. · Cần ghi tín hiệu dòng chảy tại nhiều vị trí giải phẫu (VD: hở ba lá). Chỉ đo các thông số trên phổ doppler có chất lượng và vận tốc dòng chảy cao nhất. Loại bỏ các kết quả ghi từ tín hiệu doppler chất lượng thấp hoặc vận tốc thấp khi báo cáo kết quả. Không ghi lại phổ doppler có bờ không rõ nét. · Sử dụng doppler màu hoặc doppler xung để định vị gốc dòng chảy bất thường trong các buồng tim và mạch máu. |
IX. CÁC KỸ THUẬT BỔ TRỢ
A. Siêu âm tim cản âm bằng bằng nước muối sinh lý được tạo bọt
Nước muối sinh lý được tạo bọt bằng cách sục khí được sử dụng để phát hiện shunt tầng nhĩ như thấm lỗ bầu dục hoặc thông liên nhĩ và shunt trong phổi như dị dạng thông động tĩnh mạch phổi hoặc hội chứng gan – phổi (bảng 7.1 -7.4). Nước muối sinh lý tạo bọt cũng được sử dụng để xác định tĩnh mạch chủ trên trái (bảng 7.5). Mặc dù siêu âm tim với chất cản âm bằng nước muối sinh lý tạo bọt không phải là thăm dò thường quy trong siêu âm tim qua thành ngực, mỗi đơn vị siêu âm tim nên chuẩng bị sẵn sàng về nhân lực và dụng cụ để thực hiện thủ thuật này nếu có chỉ định trong khi làm siêu âm thường quy. Bệnh nhân cần được đặt đường truyền tĩnh mạch. Phải sử dụng cửa số siêu âm ghi hình vách liên nhĩ rõ nhất để phát hiện shunt tầng nhĩ và shunt trong phổi. Mặt cắt 4 buồng từ mỏm thường được lựa chọn do tránh được bóng cản của tim trái. Nếu hình ảnh siêu âm từ mỏm mờ có thể dùng mặt cắt 4 buồng dưỡi bờ sườn.
Một vấn đề quan trọng khi làm siêu âm tim cản âm bằng nước muối sinh lý được tạo bọt là thời gian ghi hình và tiêm chất cản âm nhằm xác định sau bao nhiêu nhát bóp bọt cản âm xuất hiện trong nhĩ trái. Xác định thời gian bọt cản âm sang nhĩ trái rất hữu ích để phân biệt shunt trong tim và shunt ngoài tim do thông động tĩnh mạch phổi. Chẩn đoán shunt trong tim nếu bọt cản âm xuất hiện trong nhĩ trái sau 3 – 6 nhát bóp kể từ khi toàn bộ nhĩ phải được lấp đầy bọt. Độ dài của clip phải bắt đầu từ khi bọt cản âm chưa vào nhĩ phải, sau đó dòng bọt cản âm đổ vào nhĩ phải và có thể sang nhĩ trái sớm hoặc muộn qua shunt trong tim hoặc shunt trong phổi. Hình ảnh bọt cản âm sang nhĩ trái qua các tĩnh mạch phổi gợi ý có shunt trong phổi, nếu quan sát được chỗ các tĩnh mạch phổi đổ về nhĩ trái. Cần ghi hình ít nhất 20 nhát bóp liên tiếp. Nên dùng siêu âm hòa âm để ghi hình rõ bọt cản âm (bảng 7.1 và 7.3).
Cần sử dụng 2 xylanh 10ml và 1 chạc ba để tiến hành siêu âm tim cản âm bằng nước muối sinh lý tạo bọt. Các xylanh và chạc ba phải khóa được, áp lực khi t sục khí vào nước muối sinh lý hoặc khi tiêm nước muối đã tạo bọt có thể làm xylanh và chạc ba bị tuột và phụt nước muối sinh lý vào bác sỹ siêu âm và bệnh nhân. Hút 8-10ml nước muối sinh lý và ≤ 0.5ml không khí vào 1 xylanh. Hỗn hợp nước muối-khí được sục qua lại giữa 2 xylanh và sau đó được tiêm nhanh vào tĩnh mạch cánh tay hoặc bàn tay. Cần lưu ý phải sục hoàn toàn để không có bọt khí lớn được tiêm vào cơ thể người bệnh. Nếu không phát hiện shunt, có thể tiêm lại bọt cản âm. Một số nghiệm pháp đặc biệt để làm tăng áp lực nhĩ phải thoáng qua như ho, nghiệm pháp Valsalva, hóp bụng có thể giúp bộc lộ shunt phải – trái không thấy được khi bệnh nhân thở bình thường. Khi làm nghiệm pháp Valsalva, cần hướng dẫn bệnh nhân thở ra khi bọt cản âm đã vào nhĩ phải. Một số kỹ thuật để nâng cao khả năng phát hiện shunt được trình bày trong bảng 7.2. Độc giả nên tham khảo Khuyến cáo chi tiết về đánh giá shunt tầng nhĩ để biết thêm chi tiết. Chống chỉ định dùng nước muối sinh lý tạo bọt là bệnh nhân đã biết có shunt phải – trái và phụ nữ có thai.
Bảng 7. Siêu âm cản âm bằng nước muối sinh lý được tạo bọt (sagitated saline)
B. Siêu âm tim cản âm với chất cản âm chuyên dụng
Khuyến cáo thực hành siêu âm tim cản âm với chất cản âm chuyên dụng (UEA) đã được xuất bản và chấp nhận rộng rãi. Mô tả chi tiết việc sử dụng UEA không thuộc phạm vi của khuyến cáo này. Tuy nhiên, sử dụng UEA một cách hợp lý nên được coi là một phần trong siêu âm tim qua thành ngực thường quy. Mỗi đơn vị siêu âm tim nên chuẩn bị sẵn sàng về nhân lực và phương tiện thực hiện thủ thuật này nếu có chỉ định. Bệnh nhân cần được đặt đường truyền tĩnh mạch. Phần này tóm tắt chỉ định, công cụ, kỹ thuật truyền bọt cảm âm chuyên dụng và đưa ra các hình ảnh UEA minh họa. Bác sỹ siêu âm cần nắm vững chỉ định của UEA, kỹ thuật truyền bọt cản âm chuyên dụng và cách tối ưu hóa hình ảnh. Mỗi đơn vị siêu âm cần xây dựng quy trình siêu âm tim cản âm với chất cản âm chuyên dụng.
1. Chỉ định
Hiện nay, Cục quản lý thuốc và thực phẩm Hoa Kỳ (FDA) chấp thuận chỉ định UEA để làm hiện hình rõ buồng thất trái và viền nội mạc thất trái. Nên sử dụng UEA để đánh giá co bóp thất trái ở bệnh nhân có hình ảnh siêu âm tim mờ, được định nghĩa là không thể phát hiện chuyển động nội mạc cơ tim ở ít nhất 2 vùng cơ tim trở lên tại bất kỳ mặt cắt nào từ mỏm tim.
Các chỉ định không chính thức nhưng được chấp nhận rộng rãi khác của UEA bao gồm: đánh giá huyết khối và các khối bất thường trong buồng tim khi khả năng ghi hình nội mạc hạn chế. Tính hiệu doppler mờ đặc biệt là phổi doppler liên tục của dòng hở ba lá và hẹp van động mạch chủ có thể được cải thiện bằng UEA. Nên khuyến khích bác sỹ siêu âm tim đánh giá tính cần thiết của UEA khi làm siêu âm tim thường quy để rút ngắn thời gian yêu cầu, chuẩn bị, truyền chất cản âm trong quá trình tiến hành thủ thuật.
2. Công cụ và kỹ thuật truyền bọt cản âm đường tĩnh mạch
Mỗi hãng siêu âm có một phác đồ ghi và xử lý hình ảnh UEA khác nhau. Nhìn chung về mặt kỹ thuật, chúng loại bỏ hoặc giảm thiểu tín hiện phản hồi từ mô cơ tim để khuếch đại tín hiệu của vi bọt cản âm. Thông thường, đây là sự kết hợp của kỹ thuật xóa mô đi kèm với ghi hình hòa âm ở mức chỉ số cơ học thấp hoặc rất thấp.
Chất cản âm chuyên dụng được truyền tĩnh mạch bằng cách bolus hoặc truyền tĩnh mạch liên tục. Mặc dù kỹ thuật bolus thường được sử dụng hơn, truyền tĩnh mạch liên tục đảm bảo duy trì nồng độ bọt cản âm hằng định và giúp giảm, loại trừ hiện tượng ảnh giả (artifact).
Các hiện tượng ảnh giả thường gặp trong UEA là suy giảm tín hiệu siêu âm và âm cuộn (bảng 8.1 và 8.2). Suy giảm tín hiệu siêu âm xuất hiện do nồng độ cao bọt cảm âm ở trường gần dẫn tới hình thành bóng cản che lấp các cấu trúc ở xa. Âm cuộn hình thành do tốc độ giáng hóa của các vi bọt cản âm lớn hơn tốc độ thay thế các vi bọt mới. Có thể dễ dàng loại bỏ những hiện tượng ảnh giả này bằng cách thay đổi lượng và tốc độ truyền chất cản âm.
3. Ghi hình
Khi làm siêu âm tim cản âm với bọt cản âm chuyên dụng, mặt cắt tố nhất là các mặt cắt từ mỏm tim do thất phải nằm phía trước thể làm suy giảm tín hiệu siêu âm và tạo ra bóng cản trên các mặt cắt cạnh ức. Nên bắt đầu từ mặt cắt 4 buồng từ mỏm, sau đó là các mặt cắt 2 buồng và 3 buồng. Nếu nồng độ chất cản âm giảm xuống, có thể ghi hình mặt cắt trục dài và trục ngắn cạnh ức trái. Quy trình này cho phép đánh giá toàn bộ 17 vùng cơ tim thất trái. Nên ghi hình các mặt cắt siêu âm cạnh ức sau các mặt cắt từ mỏm tim (bảng 8.3 – 8.7).
Bảng 8. Ghi hình siêu âm tim cản âm với bọt cản âm chuyên dụng (UAE)
C. Đánh giá sức căng cơ tim
Các kỹ thuật ghi hình đánh giá sức căng tâm thất ngày càng được chấp nhận tại nhiều đơn vị siêu âm tim. Có nhiều kiểu ghi hình biến dạng cơ tim. Hiện nay, đánh giá sức căng trục dọc thất trái bằng siêu âm đánh dấu mô cơ tim 2D trên các mặt cắt từ mỏm tim có giá trị nhất về dữ liệu lâm sàng. Ban biên soạn khuyến cáo các đơn vị siêu âm tim có trang bị máy siêu âm có khả năng ghi hình sức căng xây dựng quy trình ghi hình các mặt cắt từ mỏm tim để tính toán sức căng đỉnh tâm thu của các vùng cơ tim thất trái (cần lưu ý các hệ thống máy siêu âm khác nhau có thể trình bày mô hình 16, 17 hoặc 18 vùng cơ tim), kết quả được trình bày dưới dạng “mắt bò” (bull’s eye), và tính ra các chỉ số sức căng trục dọc của thất trái. Mặc dù khuyến cáo đồng thuận về chuẩn hóa ghi hình biến dạng cơ tim đã được công bố, chưa có chuẩn hóa giữa các hãng máy siêu âm, do đó chưa có giá trị tham chiếu bình thường của sức căng. Vì vậy, đánh giá sức căng cơ tim định kỳ cần được thực hiện trên cùng một hệ thống máy siêu âm để tránh biến thiên kết quả do máy và phần mềm. Xác định thời điểm cuối tâm thu và cuối tâm trương cần được chuẩn hóa trong đơn vị siêu âm tim. Cần xác định tốc độ khung hình tối thiểu để ghi được hình ảnh chất lượng cao (thường > 40 khung hình/ giây). Nhận diện và đánh dấu đúng các vùng cơ tim là điều cốt yếu quyết định độ tin cậy của kết quả. Kỹ thuật ghi hình có thể thay đổi tùy thuộc nhà sản xuất và cần được xem xét, thảo luận với các chuyên gia kỹ thuật trước khi đưa siêu âm đánh giá sức căng vào quy trình siêu âm tim của đơn vị (bảng 9).
Bảng 9. Siêu âm đánh giá sức căng cơ tim
D. Đánh giá kích thước và chức năng tâm thu thất trái trên siêu âm tim 3D
Các hệ thống máy siêu âm tim 3D đang trở nên ngày càng phổ biến. Đánh giá kích thước và chức năng tâm thu thất trái là một chỉ định thường gặp của siêu âm tim 3D qua thành ngực. Các bước ghi và cử lý hình ảnh để đo phân suất tống máu thất trái trên khối hình ảnh 3D phụ thuộc vào hệ thống máy siêu âm và phần mềm tính toán thể tích 3D, tuy nhiên có thể áp dụng một số kỹ thuật chung để tối ưu hóa chất lương hình ảnh. Để ghi được toàn bộ khối thể tích thất trái và tính phân suất tống máu thất trái, cần ghi hình tim ở mặt cắt 4 buồng từ mỏm khu trú vào thất trái. Tối ưu hóa hình ảnh 2D bằng cách điều chỉnh focus, gain và compression. Trong ấn bản trước, các tác giả đề xuất nên để cả gain và compression ở mức trung bình (VD: 50) là đủ cho quá trình hậu xử lý hình ảnh 3D. Sau khi đã điều chỉnh các thông số trên, cần chỉnh TGC để thu được hình ảnh siêu âm tim đẹp nhất. Để nâng cao độ phân giải không gian và thời gian, cần thu hẹp kích thước khối hình 3D đến mức nhỏ nhất có thể mà vẫn lấy được toàn bộ thất trái nhằm tăng tốc độ khung hình 3D (volume rate). Sau khi đã định vị xong vùng cần khảo sát, cần xác định rõ viền nội mạc cơ tim. Tiếp theo, nên hướng dẫn bệnh nhân nín thở khi ghi hình để loại bỏ chuyển động của lồng ngực. Ghi hình nhiều nhát bóp có mật độ điểm ảnh 3D (voxel) cao hơn, do đó độ phân giải không gian cao hơn. Đa số các hệ thống máy siêu âm hiện nay cho phép người dùng xem lại chất lượng hình ảnh 3D đã ghi. Khởi động phần mềm bán tự động để đánh dấu viền nội mạc và tính toán thể tích. Kết quả tính toán có thể được xem lại, ghi và trình diễn trên màn hình (bảng 3.14).
X. QUY TRÌNH SIÊU ÂM TIM QUA THÀNH NGỰC HOÀN CHỈNH
Bảng 10 đề xuất trình tự các bước trong quy trình siêu âm tim qua thành ngực hoàn chỉnh. Căn cứ vào số lượng bệnh nhân và trang thiết bị, mỗi đơn vị siêu âm tim có thể điều chỉnh quy trình sao cho phù hợp. Một số phần trong quy trình (đánh dấu *) hình ảnh siêu âm có thể không tối ưu. Trong trường hợp đó, chỉ cần lấy hình ảnh siêu âm rõ nét nhất trong các lần ghi hình là đủ.
Bảng 10. Quy trình siêu âm tim hoàn chỉnh
* Trong trường hợp này, chỉ cần đo trên mặt cắt có chất lượng hình ảnh tốt nhất là đủ.
XI. SIÊU ÂM TIM QUA THÀNH NGỰC CÓ TRỌNG ĐIỂM
Theo uy ban kiểm định chất lượng (IAC): “Siêu âm tim có trọng điểm được tiến hành khi bệnh nhân mới được làm siêu âm tim hoàn chỉnh và không có lý do lâm sàng để nghi ngờ có những thay đổi nằm ngoài phạm vi cần khảo sát. Nói chung, siêu âm tim có trọng điểm chỉ tập trung đánh giá một vùng riêng lẻ của tim hoặc để trả lời một vấn đề lâm sàng đơn lẻ”. Một số tình huống cần làm siêu âm tim có trọng điểm được liệt kê dưới đây (bảng 11).
A. Tràn dịch màng ngoài tim
Siêu âm tim có thể được chỉ định và tiến hành nhiều lần để theo dõi tiến triển của tràn dịch màng ngoài tim và đáp ứng với điều trị. Quy trình này tập trung vào các mặt cắt để xác định có/không có tràn dịch màng tim và mức độ tràn dịch màng tim. Nếu không có tràn dịch màng ngoài tim, không cần đánh giá tình trạng ép tim. Nếu có tràn dịch màng tim có ý nghĩa, cần ghi hình và các thông số siêu âm doppler để đánh giá đầy đủ ảnh hưởng huyết động của tràn dịch màng ngoài tim. Quy trình đầy đủ dược trình bày trong bảng 11.
B. Đánh giá chức năng thất trái
Chức năng thất trái thường được đánh giá để theo dõi tiến triển tự nhiên của bệnh cũng như đáp ứng với điều trị. Siêu âm tim tập trung vào đánh giá chức năng thất trái có thể được tiến hành ở các thời khoảng khác nhau sau khi đã làm siêu âm tim đầy đủ hoặc khi có nghi vấn lâm sàng liên quan đến sự thay đổi chức năng thất trái.
C. Thất phải và tăng áp phổi
Đối với bệnh nhân bị tăng áp phổi, có thể ước tính gián tiếp áp lực động mạch phổi cũng như kích thước, tình trạng phì đại và chức năng thất phải trên siêu âm tim. Đánh giá chính xác áp lưc động mạch phổi và chức năng thất phải rất quan trọng để theo dõi đáp ứng với điều trị (bảng 11).
Những mặt cắt được trình bày trong phần này là khởi điểm cho việ ghi hình đối với những chỉ định siêu âm tim có trọng điểm nói trên. Nếu ghi hình được một bệnh lý mới hoặc bệnh lý không lường trước. bác sỹ siêu âm có thể phải lấy thêm các mặt cắt phụ trợ khác.
Bảng 11. Các Quy trình siêu âm tim có trọng điểm
* Trong trường hợp này, chỉ cần đo trên mặt cắt có chất lượng hình ảnh tốt nhất là đủ.