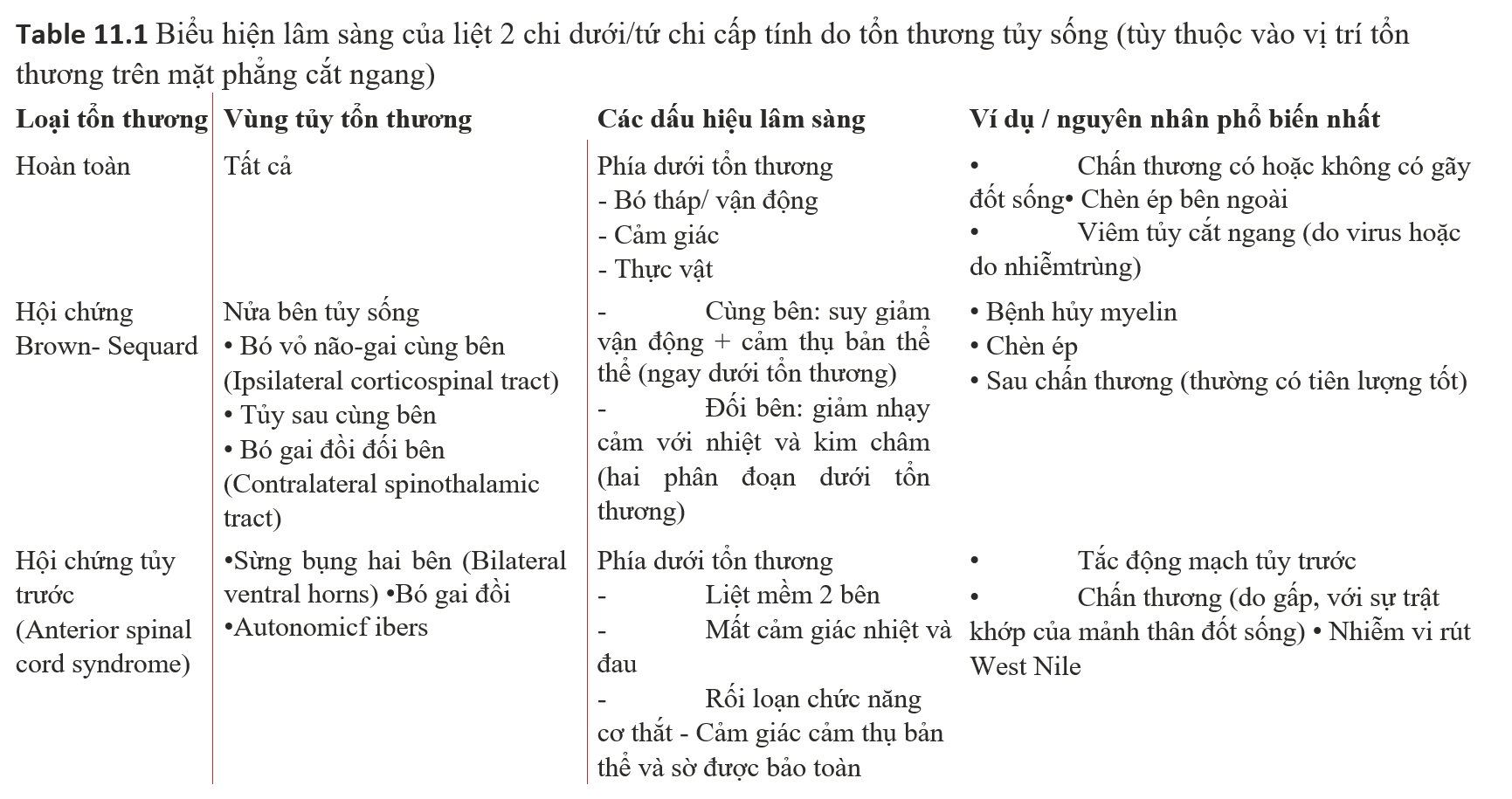
Hồi sinh tim phổi
– Tiếp cận Chẩn đoán ngừng tim phổi:
1. Hồi sức tim phổi (CPR) được đặt ra với bệnh nhân không đáp ứng, ngưng thở và không bắt được mạch cảnh hay mạch đùi (động mạch lớn)
– Các dấu hiệu sau có thể có
+ Thở hổn hển, thở không hiệu quả
+ Xanh xao hoặc tím tái
+ Đồng tử giãn
+ Co giật
2. Ngừng tim đột ngột chiếm 60% ca tử vong ở bệnh nhân mắc bệnh động mạch vành
I- Tiếp cận Xử trí ngừng tim phổi:
1. Theo hướng dẫn của hội hồi sức quốc tế (ILCOR) 2015 & đồng thuận quốc tế về CPR và ECC (CoSTR).
– Người tiếp xúc đầu tiên sẽ gọi người hỗ trợ hồi sức
– Người thứ 2 ở lại với bệnh nhân, kiểm tra các dấu hiệu nguy hiểm và bắt đầu hồi sức, chú ý thời gian
2. Xử trí ngay lập tức
Mục đích duy trì oxy cho não và cơ tim đến khi cung lượng tim ổn định
– Cho bệnh nhân nằm trên mặt phẳng cứng như sàn nhà hoặc xe cáng.
– Ép tim trong vòng vài giây nếu vô tâm thu
– Nhịp nhanh thất (PVT) hoặc rung thất (VF) cần khử rung ngay lập tức
– Kiểm tra đáp ứng của nạn nhân, và bảo vệ đường thở bằng nâng cằm, nghiêng đầu.
+ Điều này ngăn tụt lưỡi gây tắc ống thanh quản
+ Nhìn, nghe và cảm nhận hơi thở không quá 10 giây, trong khi vẫn giữ đường thở.
– Nếu thở không bình thường hoặc ngưng thở, kiểm tra các dấu hiệu:
+ Đánh giá mạch lớn như động mạch cảnh hoặc đùi không quá 10 giây.
– Bắt đầu CPR ngay lập tức nếu mất dấu hiệu sinh tồn:
+ Bắt đầu xoa bóp ngoài tim
+ Thông khí hỗ trợ.
3. Ép tim
– Đặt 1 bàn tay ở giữa ngực của bệnh nhân. Đặt bàn tay khác lên trên, các ngón tay đan vào nhau.
– Giữ cánh tay thẳng và ép dọc, ép xương ức xuống 5-6 cm tần số 100 lần / phút (nhưng không vượt quá 120 lấn / phút):
+ Ép không được nhấc tay lên khỏi xương ức mỗi lần ép
+ Không ép lên thượng vị, thấp hơn xương ức, tốc độ ép như nhau
– Thực hiện 30 lần ép cho đến khi bắt được mạch đùi
– Sử dụng kỹ thuật dùng một hoặc hai tay để ép nửa dưới của xương ức ở trẻ nhỏ bằng khoảng một phần ba của chiều sâu của nó, với tốc độ ít nhất 100 lần / phút nhưng không được hơn 120 lần/ phút:
4. Thông khí hỗ trợ
– Khai thông đường thở bằng nghiêng đầu và nâng cằm
– Hô hấp nhân tạo qua bóp qua mask nếu bệnh nhân ngưng thở, sử dụng mask túi như laerdal
– Hô hấp nhân tạo 2 lần trong tổng thời gian 5 s và ngay lập tức tiếp tục ép.
+ Nhanh chóng nhìn vào miệng và loại bỏ bất kỳ cản trở hoặc hút đờm dãi, lấy bỏ răng giả hoặc để lại đúng vị trí
+ Đặt canul Guedel nếu cần
+ Kiểm tra rò rỉ quanh mask hoặc chuyển qua kỹ thuật cấp cứu 2 người nếu ngực không phồng
+ Kiểm tra tắc nghẽn có thể của đường hô hấp trên, nếu thông khí vẫn không hiệu quả (xem tr. 13).
– Chú ý bổ sung oxy đầy đủ chỉ bằng các cách trên. Đặt nkq chỉ thực hiện bởi những người có năng lực và kinh nghiệm
5. Hỗ trợ: ép tim ngoài lồng ngực với thông khí hỗ trợ
– Tiếp tục ép tim và hô hấp nhân tạo tỷ lệ 30: 2.
– Thay đổi người ép ngực mỗi 2 phút, nhưng đảm bảo gián đoạn tối thiểu trong thời gian chuyển đổi.
6. Khử rung tim
– Ngay sau khi các máy khử rung tim đến vẫn tiếp tục ép tim
– Phân tích nhịp với khoảng dừng ngắn, sạc máy khử rung tim nếu nhịp VF hoặc VT vô tâm thu. Tiếp tục ép tim cho đến khi sạc đầy.
– (DC) sốc ngay 150- 200 J khử rung 2 pha
+ Tối đa mỗi lần dừng sốc điện là 5 giây
+ Đảm bảo tiếp xúc điện tốt
– Ngay lập tức tiếp tục ép ngực mà không cần đánh giá lại nhịp hoặc bắt mạch
Ngoại lệ duy nhất là khi VF xuất hiện trong khi dùng máy khử rung hoặc trong quá trình thong tim và/hoặc phẫu thuật tim
+ Sốc điện 3 cú liên tiếp trước khi bắt đầu ép ngực.
– Tiếp tục ép ngực bên ngoài và thông khí hỗ trợ trong 2 phút, sau đó tạm dừng một thời gian
ngắn để đánh giá nhịp một lần nữa.
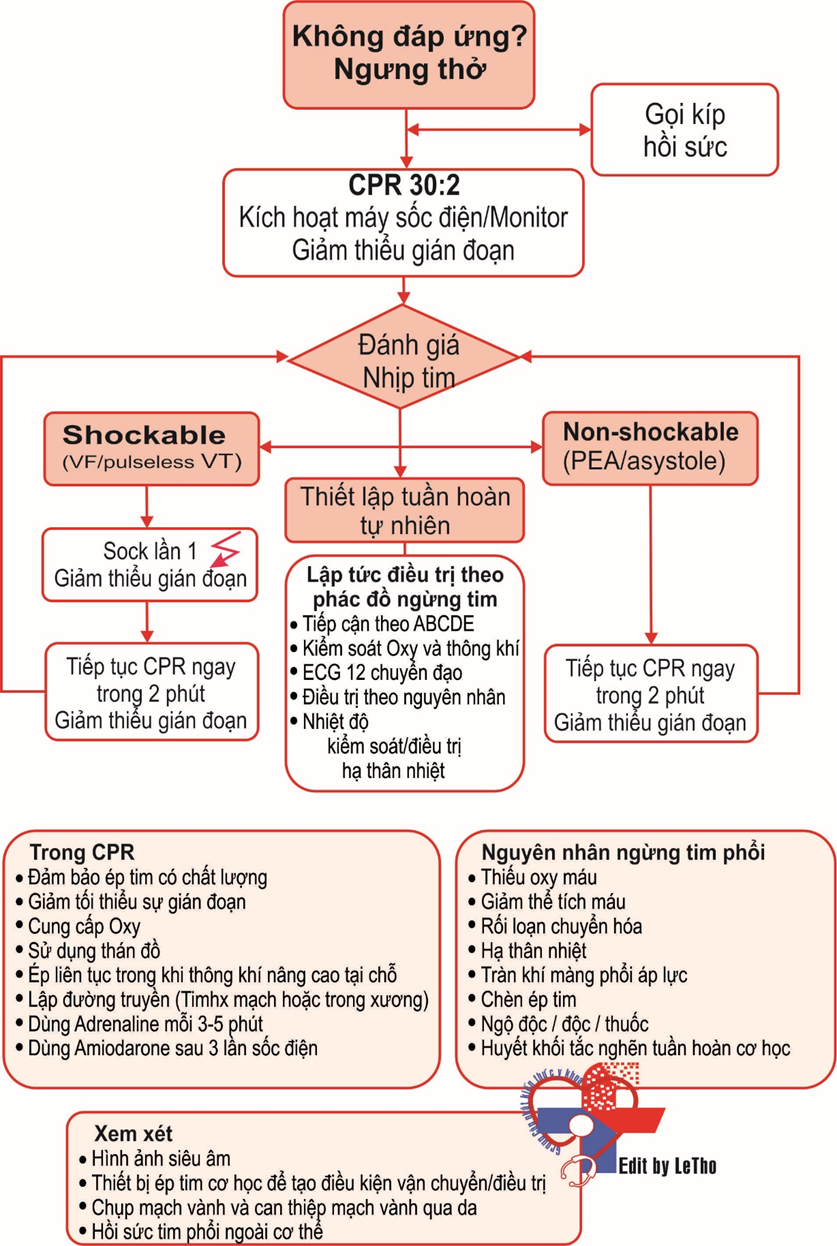
7. Quan sát một trong bốn dấu hiệu (xem hình 1.1 cho cái nhìn tổng quan nhanh chóng để điều trị.):
– Sốc đồng bộ (shockable) VF (xem tr. 7) hoặc VT vô mạch (xem tr. 7).
– Sốc không đồng bộ (non-shockable) trong vô tâm thu (xem tr. 8) và vô tâm thu (PEA) (xem tr.8).
8. Lập đường truyền iv ban đầu ở cẳng tay
– Bơm ít nhất 20 ml nước muối sinh lý kèm thuốc để tống vào tuần hoàn sau lần sốc điện thứ 3
– Nâng cao chi dưới góc 10-20 độ tạo điều kiện cho thuốc lưu thông nhanh về trung tâm.
– Lập đường truyền tĩnh mạch thứ 2 trừ khi hồi sức tim nhanh chóng thành công
+ Lý tưởng nhất là đặt được cvc hoặc tĩnh mạch cảnh bên, cảnh trong hoặc dưới đòn
+ Cvc chỉ nên đặt bởi bs có kinh nghiệm, vô ý chọc vào động mạch, tràn khí tràn máu màng phổi chỉ làm cấp cứu mệt thêm
+ Mặc dù vậy nhưng đặt cvc cũng có nhiều nguy cơ nên cần bổ sung tiêu huyết khối
+ Tất cả các loại thuốc sau đó được dùng qua cvc.
9. Đặt nội khí quản
Một bác sĩ có tay nghề có thể đặt ống NKQ có cuff chèn (xem tr. 466). Điều này giúp bảo vệ đường thở thông thoáng, tránh trào ngược khi nôn hoặc máu từ miệng hay dạ dày, phép thông khí phổi không bị gián đoạn bởi ép tim
– Xác định vị trí đặt nkq bằng nhìn dây thanh âm, lồng ngực nở đều 2 bên và nghe ở phổi và trên vùng thượng vị
– Ngay lập tức kết nối với 1 thiết bị phát hiện khí C02 thở ra dạng thán đồ (Etc02)
– Đừng bao giờ trì hoãn CPR để đặt nội khí quản đường thở trừ khi ép ngực có thể dừng không quá 10s khi đưa ống qua giữa các dây thanh âm
– Khi đảm bảo chức năng hô hấp tiếp tục ép tim liên tục tần số 100 / phút, và thông gió phổi 10 nhịp / phút (không được ngừng ép tim) không được tăng thông khí với tần số nhanh.
– Điều trị tiếp theo phụ thuộc vào nhịp tim và tình trạng của bệnh nhân. Theo dõi điện tâm đồ, monitor tim liên tục

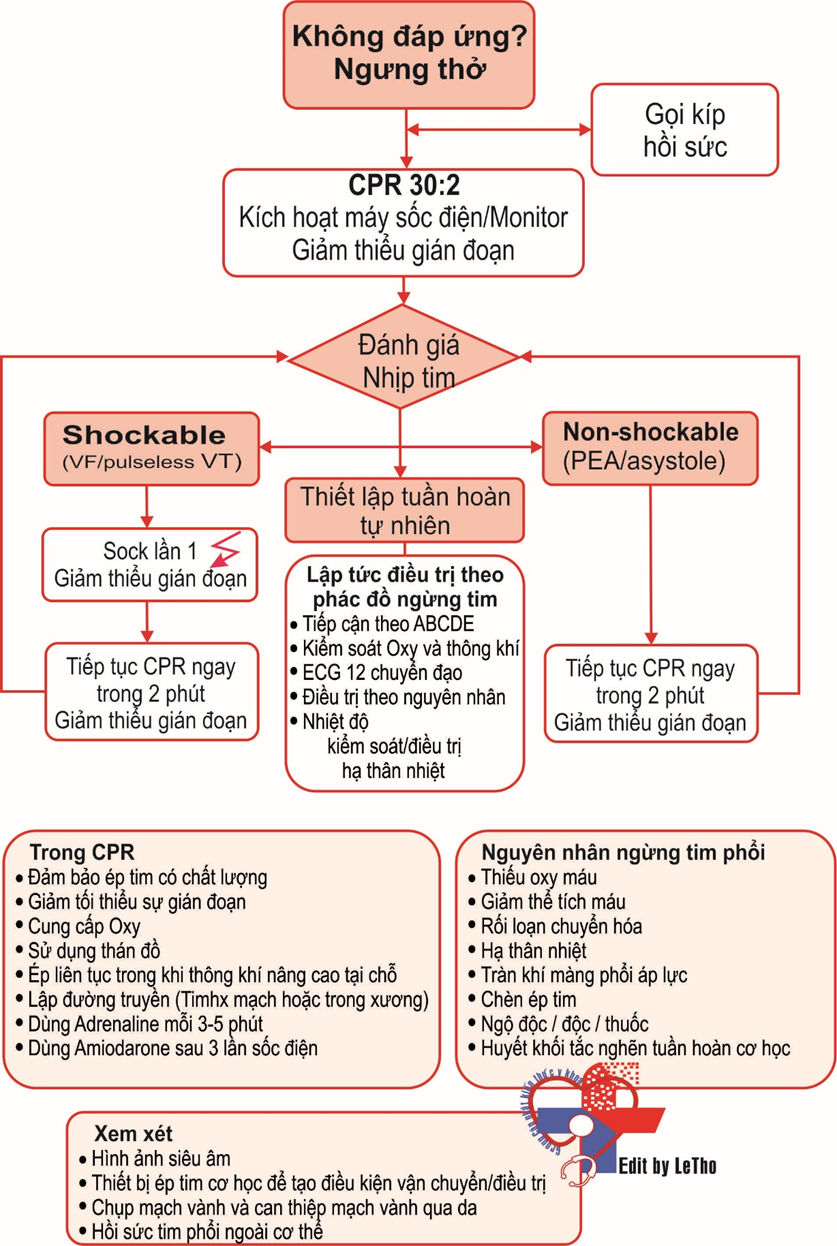

QUYẾT ĐỊNH ĐIỀU TRỊ
Khi ECG có nhịp sốc như VF hoặc VT vô mạch hoặc không có nhịp sốc như vô tâm thu hoặc suy tâm thu (see Hình. 1.1).
Điều trị Rung thất hoặc nhanh thất vô mạch
VF không đồng bộ, quá trình khử cực thất và tái cực hỗn loạn làm mất cung lượng tim. VT vô mạch là dạng rối loạn phức hợp, nhịp nhanh đều phức hợp rộng kèm theo không phát hiện có cung lượng tim trên lâm sàng .
1. Sốc điện
– Sốc điện lần 1 DC khi có VF / PVT trên monitor:
+ 150-200 J sử dụng máy khử rung tim hai pha
+ Sốc dưới 5 giây để còn ép tim.
– Ngay lập tức tiếp tục hô hấp nhân tạo, tiếp tục ép ngực theo tỷ lệ 30: 2, nếu đường thở vẫn chưa được bảo đảm
+ Không nên ngưng CPR để đánh giá lại nhịp hay bắt mạch
+ Ép tần số 100 / phút và thông khí 10 / phút không được gián đoạn khi đã đảm bảo đường thở thông thoáng
– Tiếp tục CPR trong 2 phút, sau đó tạm dừng một thời gian ngắn để đánh giá lại nhịp trên monitor
+ Nếu vẫn còn VF / VT, sốc DC làn 2 150-360 J hai pha
+ Ngay lập tức tiếp tục CPR sau lần sốc này.
– Ngừng khoảng 2 phút CPR để đánh giá:
+ Sốc lần 3 150-360 J hai pha và tiếp tục CPR.
– Tiếp tục ép tim và:
+ 10 ml 1 /10000 Adrenaline (epinephrine) (1 mg) IV
+ Bolus Amiodarone 300 mg IV pha loãng trong dextrose 5% đủ 20 ml nếu VF / PVT vẫn còn.
2. Bất chấp có nhịp hay không, dùng thêm 1/10000 Adrenaline (epinephrine) 1 mg (10 ml) mỗi 3-5 phút cho đến khi tái lập tuần hoàn tự nhiên (ROSC).
– Xem thuật toán (Hình. 1.1).
– Trong khi tiếp tục CPR, thay đổi người thực hiện ép tim mỗi 2 phút để đảm bảo hiệu quả tối ưu.
3. Tiếp tục trình tự thuốc-Sốc điện-CPR-Nhịp
– Phân tích nhịp một lần nữa sau 2 phút CPR:
+ Ngay lập tức sốc điện lần 4 nếu vẫn còn VF / Pvt.
4. Tìm dấu hiệu của ROSC, hoặc sờ thấy mạch hoặc ECG thấy xuất hiện phức hợp QRS hẹp nhịp đều
– Tiếp tục CPR nếu chưa có mạch hoặc khó đánh giá.
– Bắt đầu hồi sức khi thấy mạch bắt được hoặc có dấu hiệu ROSC Xem trang 11.
5. Trong thời gian này CPR:
– Nếu ngừng:
+ Kiểm tra vị trí tiếp xúc với máy khử rung (miếng dán)
+ Đặt ống nội khí quản, lập đường truyền tĩnh mạch
+ Đánh giá tất cả các nguyên nhân có thể đảo ngược xem ‘4 Hs’ và ‘4 Ts’ trang kế (point 7).
– Cân nhắc dùng các loại thuốc sau đây:
+ Amiodarone – bolus ban đầu 300 mg IV sau sốc điện lần ba, lặp đi lặp lại liều 150 mg khi VF / VT tái phát hoặc kháng thuốc dùng liều 900mg/24h
+ Lignocaine (lidocaine) – bolus ban đầu 1 mg/kg IV nếu Amiodarone không có sẵn, sau đó 0,5mg /kg nếu cần. Bỏ qua bước này nếu Amiodarone đã được dùng
+ Magiê – 2 g (8 mmol hoặc 4 ml) 49,3% magiê sunfat IV, đặc biệt trong xoắn đỉnh, hoặc nghi ngờ hạ magne trên bn có dùng lợi tiểu mất kali và ngộ độc digoxin. Lặp lại liều sau 10-15 phút nếu không hiệu quả.
– Cân nhắc bù chất đệm:
+ 8.4% sodium bicarbonate – đặc biệt khi có tăng kali máu đe dọa tính mạng hoặc quá liều thuốc TCA (xem trang 134 và 401..)
+ Truyền 50 mmol (50 mL) IV, sau đó theo hướng dẫn của khí máu động mạch (ABGs).
Điều trị Vô tâm thu hoặc hoạt động điện vô mạch
Đây là những nhịp không có hình ảnh nhịp sốc trên ECG. Xem Hình 1.1 cho một cái nhìn tổng quan để nhanh chóng điều trị.
– Vô tâm thu là sự không có hoạt động điện nào của tim
+ Đảm bảo các đạo trình ECG không bị ngắt kết nối hoặc bị hỏng bằng cách quan sát những lần ép tim trên màn hình điện tâm đồ trong CPR
+ Kiểm tra và lựa chọn chuyển đạo ecg thích hợp mà không dừng ép tim hoặc hô hấp nhân tạo.
– Hoạt động điện vô mạch (PEA) trước đây gọi là phân ly điện cơ. Có nhịp nhưng không phát hiện được cung lượng tim
+ Không thể sống nếu như không tìm được nguyên nhân có thể đảo ngược và điều trị. Xem ‘4 Hs’ và ‘4 Ts’ dưới đây.
– Vô tâm thu và PEA có tiên lượng tồi vì không dùng khử rung tim
+ Tiếp tục CPR ép ngực / thông khí (C/V) tỷ lệ 30: 2, trừ khi đường thở được bảo đảm, trong trường hợp này ép tần số 100 lần/phút và thông khí tần số 10/phút
+ 1/10000 adrenaline (epinephrine) 1 mg (10 ml) IV
+ Kiểm tra lại nhịp sau 2 phút CPR. Nếu bắt được mạch, bắt đầu hồi sức
+ Tiếp tục CPR nếu vẫn còn vô tâm thu/PEA
+ Lặp lại liều 1/10000 adrenaline (epinephrine) 1 mg (10ml) mỗi 3-5 phút, nghĩa là vào mỗi chu kỳ thứ hai của thuật toán (xem Hình. 1.1) tiếp tục CPR trừ khi có nhịp VF/VT. Nếu VF được xác định ở giữa một chu kỳ 2 phút, hoàn thành chu kỳ của CPR trước khi sốc điện.
Luôn luôn tìm ra cho các nguyên nhân có thể gây ngừng tim phổi và/hoặc làm giảm cơ hội hồi sinh thành công (xem Hình. 1.1).
– Thiếu oxy máu
+ Đảm bảo sp02 lên 100% thở 15 L / phút
+ Đảm bảo thông khí 500-600 mL thể tích khí (6-7 ml/kg) nhìn thấy lồng ngực nhô lên xẹp xuống 2 bên.
– Giảm thể tích máu
+ Mất lượng máu lớn sau chấn thương, xuất huyết tiêu hóa, phình động mạch
chủ vỡ hoặc vỡ thai ngoài tử cung có thể gây ngừng tim
+ Giãn mạch nặng do sốc phản vệ hoặc nhiễm trùng
+ Nghĩ đến trong bất kỳ trường hợp trụy tim mạch không rõ nguyên nhân.
+ Cần tìm nguồn chảy máu ví dụ siêu âm bụng…
+ Bù dịch ấm, hội chẩn bs ngoại, pt mạch máu và sản phụ khoa tùy trường hợp
– Tăng / hạ kali máu, hạ calci máu, toan hoá máu và các rối loạn chuyển hóa khác
+ Nhanh chóng kiểm tra kali và canxi nếu nghi ngờ, ví dụ ở người suy thận (xem tr. 143)
+ Tiêm 10% canxi clorua 10 mL IV nếu có tăng kali máu, hạ calci máu hoặc quá liều thuốc chẹn kênh canxi CCB
+ Bolus kali 5 mmol IV khi hạ kali máu.
– Hạ thân nhiệt
+ Kiểm tra nhiệt độ cơ thể đặc biệt là ở bn chết đuối hoặc tai nạn (xem tr. 435)
+ Hạ thân nhiệt vừa phải (29-32 ° C) hoặc nặng (dưới 29 ° C) cần làm nóng với dịch rửa dạ dày ấm hoặc làm nóng ngoài cơ thể, đặc biệt trong khi ngừng tim (xem tr. 434)
+ Đừng ngừng CPR tới khi nhiệt độ tới ít nhất là 33 ° C
– Tràn khí màng phổi áp lực
+ Tràn khí màng phổi áp lực thường sau chấn thường hơn là tự phát, đặc biệt khi dùng thông khí áp lực dương
+ Là hậu quả của suy hô hấp và trụy tuần hoàn. Có thể sau cố gắng đặt cvc
+ Bệnh nhân ngày càng khó thở và tím tái, xuất hiện nhịp nhanh kèm tụt huyết áp giảm độ di động bên ngực bị ảnh hưởng, giảm hoặc mất âm thở khí quản đẩy lệch sang bên kia, các tĩnh mạch cổ nổi
+ Đây là một tình huống đe dọa tính mạng cần cấp cứu ngay lập tức, không cần chờ chụp X quang ngực (CXR)
+ Chọc kim nòng lớn qua khoang liên sườn 2 đường giữa đòn chọc hút khí (xem tr. 471)
+ Đặt dẫn lưu màng phổi (xem tr. 473).
– Chèn ép tim
+ Chèn ép tim có thể sau chấn thương, nhồi máu cơ tim, phình tách đm chủ hoặc viêm màng ngoài tim
+ Có tụt huyết áp, nhịp tim nhanh, mạch nghịch lý và tĩnh mạch cổ nổi tang khi hít vào (dấu hiệu Kussmaul). Tiếng tim nhỏ, có thể xuất hiện PEA
+ Siêu âm ngay lập tức xác định dịch màng ngoài tim
+ Thực hiện chọc hút dịch màng ngoài tim nếu bệnh nhân nặng. chọc kim giữa góc tạo bởi mũi ức và bờ sườn trái 45 độ so với mặt phẳng ngang, hướng về vai trái (xem trang 475).
+ Đôi khi hút ít nhất 50ml để phục hồi cung lượng tim, mặc dù mở ngực thường chỉ định trong các trường hợp chấn thương (xem tr. 187).
– Ngộ độc / độc / thuốc
+ Nhiều chất gây ngừng hô hấp sau khi ăn phải tình cờ hay cố ý, chẳng hạn như ngộ độc với thuốc chống trầm cảm ba vòng (xem tr. 401), thuốc chẹn kênh canxi (xem tr. 410) hoặc β-blockers (xem tr. 409) và bỏng axithydrofluoric (xem tr. 417)
+ Cần dựa vào tiền sử, nhận ra sớm và điều trị hỗ trợ hoặc giải độc ngay nếu có
– Huyết khối tắc nghẽn tuần hoàn cơ học
+ Thực hiện ép tim có thể phá vỡ tắc mạch phổi lớn và bù 20ml/kg dịch
+ Dùng tiêu huyết khối như alteplase ( [rt-PA]) 100 mg IV nếu nghi ngờ cao trên lâm sàng và không có chống chỉ định tuyệt đối cân nhắc CPR ít nhất 60-90 phút trước khi kết thúc hồi sức.
2. Tiên lượng thường là vô vọng nếu bệnh nhân vẫn còn trong vô tâm thu. Tuy nhiên, nhìn thật kĩ sóng P hoặc bất kỳ hoạt động điện nào khác, chẳng hạn như nhịp chậm nghiêm trọng, kèm theo có giảm tưới máu:
– Sử dụng máy tạo nhịp qua da để duy trì cung lượng tim tới khi đặt được wire tĩnh mạch
– Đặt wire (dây) máy tạo nhịp qua tĩnh mạch lý tưởng nhất nên dưới hướng dẫn của Xray, nhưng có thể chèn mù qua cvc
3. Chăm sóc sau hồi sức
Điều quan trọng là tiếp tục CPR cho đến khi nhịp tim đủ mạnh để tạo ra mạch ngoại vi và/hoặc có dấu hiệu sinh tồn
– Thở oxy đạt 94-98%. Tránh thiếu oxy máu.
– Kiểm tra ABG để loại trừ hạ C02 do thông khí, làm co mạch máu não với giảm lưu lượng máu não
+ Điều chỉnh hệ thống thông khí để đạt C02 bình thường PaCO2 35-45 mmHg (4,5-6 kPa).
– Đặt sonde dạ dày để giải nén dạ dày.
– Hội chẩn đơn vị can thiệp tim mạch sau khi tim ngừng đập trong bối cảnh nghi hội chứng mạch vành cấp, chẳng hạn như một ngừng tim sau đau ngực
+ Ngay lập tức can thiệp mạch vành qua da (PCI) nếu có thể
+ Không nên cần phải có dấu hiệu bất thường trên ECG hoặc nhất thiết phải chờ có STE.
– Dùng 1/10.000 adrenaline (epinephrine) 50 mcg (0,5 ml) IV nếu có hạ huyết áp kéo dài, và các nguyên nhân có thể điều trị khác đã được loại trừ như thiếu oxy máu, giảm thể tích tuần hoàn, tràn khí màng phổi áp lực, tràn khí màng phổi, tăng kali máu hoặc hạ kali máu
+ Lặp lại adrenaline (epinephrine) để duy trì huyết áp như huyết áp bình thường của bệnh nhân, hoặc huyết áp tâm thu > 100 mmHg, nhằm đạt lưu lượng nước tiểu 1 mL/kg/h
+ Dùng adrenaline (epinephrine) và thuốc vận mạch khác càng sớm càng tốt qua cvc.
– Co giật được kiểm soát với midazolam 0,05-0,1 mg/kg đến 10 mg IV, diazepam 0.1mg/kg đến 20 mg IV hoặc lorazepam 0,07 mg/kg đến 4 mg IV
+ Sau đó phenytoin 15-18 mg/kg IV không nhanh hơn 50 mg/phút bolus chậm, hoặc tốt hơn là truyền trong 250 ml nước muối sinh lý (không bao giờ trong dextrose) trong hơn 30 phút dưới sự theo dõi điện tâm đồ.
– Duy trì đường huyết ≤10 mmol/L, nhưng tránh hạ đường huyết.
– Duy trì nhiệt độ cơ thể 32-36°C như sau:
+ Bắt đầu hạ nhiệt khi ngừng tim VF ngoại viện, và cân nhắc ở bệnh nhân vô tâm thu/PEA
+ Khi được làm mát, truyền 30 ml/kg dung dịch muối sinh lý hoặc Hartmann 4°C
+ Đặt túi chườm nước đá vào háng và nách, và sử dụng một tấm chăn làm mát nếu có.
– Chuyển bệnh nhân đến ICU, hoặc CCU nhưng không được trì hoãn:
+ Làm ngay natri, kali, glucose huyết thanh và ABG nếu chưa làm
+ ECG 12 chuyển đạo
+ Chụp XQ ngực đánh giá vị trí chính xác của ống NKQ, sonde dạ dày, cvc, loại trừ tràn khí màng phổi, xẹp hay phù phổi
+ CT sọ và / hoặc ngực, nếu đau đầu, co giật, dấu hiệu thần kinh khu trú hoặc khó thở xuất hiện ngay trước khi ngừng tim.
– Chuyển bệnh nhân bởi 1 y tá và bs có chuyên môn. Tối thiểu phải có monitor tim, máy khử rung tim, oxy và máy hút đờm dãi trên xe chuyển.
4. Khi nào ngừng CPR
Quyết định chấm dứt CPR rất khó khăn. Chỉ có bs cấp cứu chính mới được thực hiện việc này. Tỷ lệ sống sót khi ngừng tim ngoại viện lớn nhất khi:
– Được phát hiện và hỗ trợ sớm.
– Nếu được 1 người đi đường hồi sức, thậm chí chỉ cần ép ngực cũng làm tăng gấp đôi hoặc gấp ba tỷ lệ sống sót.
– Các vụ ngừng tim trong VF hoặc VT (tỷ lệ sống sót 20% hoặc cao hơn).
– Khử rung tim được thực hiện ở giai đoạn sớm, với sốc điện thành công đạt được trong vòng 3-5 phút (50-75% sống sót), và không nhiều hơn 8 phút:
+ Mỗi phút chậm trễ trước khi khử rung giảm tỷ lệ sống sót 10-12%
+ Sống sót sau hơn 12 phút VF ở người lớn mà không ROSC là dưới 5%.
Mẹo: cân nhắc đặc biệt trong trường hợp chết đuối, hạ thân nhiệt và ngộ độc cấp tính (đặc biệt là với các thuốc chống trầm cảm ba vòng). Phục hồi hoàn toàn dường như vô vọng (đồng tử giãn cố định, nhịp không thay đổi khi shock điện) và hồi sức kéo dài trong vài giờ.