St chênh xuống ở aVL trong chẩn đoán nmct thành dưới?

Bischof JE, Worrall C, Thompson P, Marti D, Smith SW. ST depression in lead aVL differentiates inferior ST-elevation myocardial infarction from pericarditis. The American journal of emergency medicine. 2015. PMID: 26542793
http://www.ncbi.nlm.nih.gov/pubmed/26542793
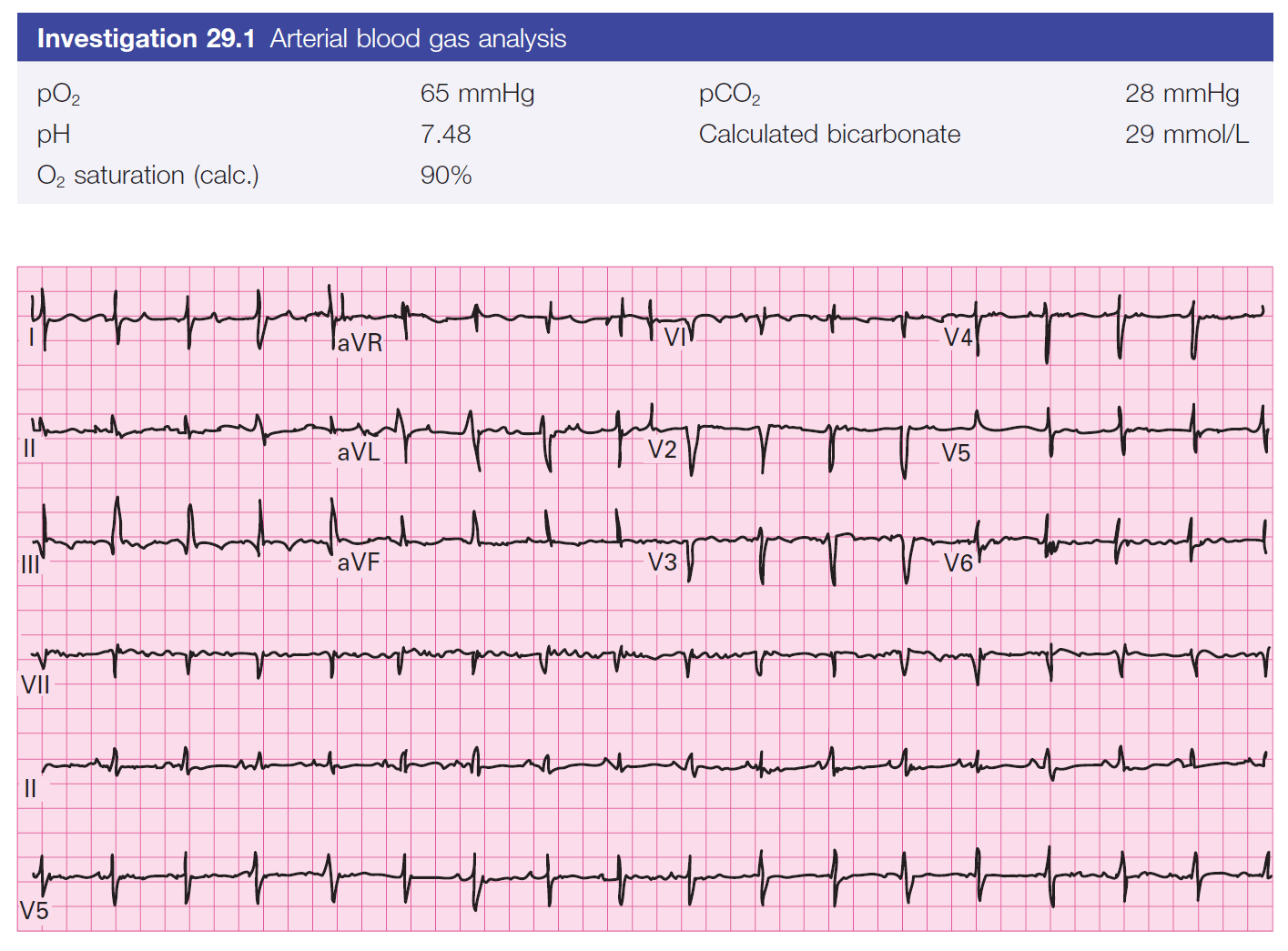
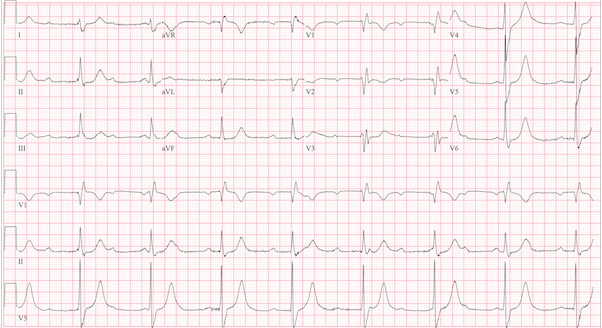
ST chênh lên thành dưới có phải STEMI? Hay là viêm màng ngoài tim? AVL có thể giúp phân biệt. Đây là một nghiên cứu hồi cứu của 3 nhóm khác nhau. Trong số 154 bệnh nhân được chẩn đoán cuối cùng là STEMI thành dưới, 154 bệnh nhân có ST chênh xuống ở aVL. Ở 49 bệnh nhân viêm màng ngoài tim, 49 người có ST chênh xuống thành dưới, nhưng không có ST chênh xuống ở aVL. Có một nhóm thứ 3 có ST chênh xuống tinh tế (dưới 1mm) nhưng đã xác nhận tắc mạch trên cath. Trong số 54
bệnh nhân này, 49 người có ST chênh xuống ở aVL. Các tác giả kết luận rằng ST chênh xuống rất nhạy với STEMI thành dưới và đặc hiệu với viêm màng ngoài tim
Cá nhân tôi chắc chắn sẽ chú ý aVL và chờ xem điều này có đúng hay không?
Nếu bạn muốn đọc thêm về điều này và xem một số ví dụ về ECG, xem bài viết trên blog của Dr Steve Smith:
http://hqmeded-ecg.blogspot.ca/2015/11/new-paper-published-on-significance-of.html
Bài 51 Một số cập nhật từ Hướng dẫn ACCF / AHA 2013 về xử trí STEMI
1 số thông tin liên quan hướng dẫn ACCF / AHA 2013 về xử trí STEMI cho bác sĩ cấp cứu:
Các tiêu chuẩn cho STEMI
1) ST chênh lên
≥2 mm (0.2 mV) ở nam giới hoặc
≥1,5 mm (0,15 mV) ở nữ giới ở chuyển đạo V2-V3
Và với các chuyển đạo khác, như thường lệ
≥1mm (0.1mV) trong ít nhất 2 chuyển đạo ngực hoặc chi liên tiếp Đo tại điểm J
2) LBBB mới khởi phát hoặc có thể là mới không còn được coi là tiêu chuẩn chẩn đoán STEMI. Trích từ guideline
LBBB mới hoặc có lẽ mới xuất hiện gây trở ngại cho phân tích độ chênh ST và không nên coi là tiêu chuẩn chẩn đoán nmct 1 cách độc lập
Trong phần bổ sung dữ liệu trực tuyến của hướng dẫn (bấm vào đây để truy cập), hướng dẫn sử dụng các tiêu chí của Sgarbossa như các tiêu chuẩn chẩn đoán trong sự hiện diện của LBBB.
Trong phần bổ sung
(http://circ.ahajournals.org/content/suppl/2012/12/12/CIR.0b013e3182742cf6.DC1)
Cũng lưu ý rằng tiêu chuẩn chẩn đoán STEMI trong trường hợp có RBBB cũng như kèm theo lafb hoặc lpfb không đòi hỏi các tiêu chuẩn chẩn đoán đặc biệt. Tôi vẫn thấy mọi người áp dụng không đúng tiêu chuẩn Sgarbossa khi có kèm theo RBBB.
3) Thật thú vị, nmct thành sau, có ST chênh xuống ≥ 2 chuyển đạo trước tim (V1-V4) cũng như
4) STE trong “chuyển đạo bị lãng quên” aVR (cùng với
ST chênh xuống nhiều chuyển đạo) cũng nằm trong phần những điểm đặc biệt trong các tiêu chuẩn chẩn đoán STEMI
5) Không nên quên, sóng T thay đổi đột ngột tăng trong giai đoạn rất sớm của STEMI, trước khi có sự thay đổi STE
Bổ sung oxy trong STEMI
Một đánh giá thú vị khác từ hướng dẫn này là OXYGEN SUPPLEMENT không phải dành cho tất cả mọi người. Trên thực tế, hướng dẫn trích dẫn một kết quả theo tạp chí Cochrane rất thú vị:
Một phân tích tổng hợp của 3 nghiên cứu cho thấy nguy cơ tử vong cao gấp 3 lần đối với bệnh nhân được điều trị liệu pháp oxy cấp tính vì thêm oxy có thể làm tăng thêm sức kháng trở mạch vành
Lạ là tại sao hướng dẫn cập nhật này nói rằng bổ sung oxy có thể làm tăng nguy cơ tử vong khi ACC / AHA tương tự năm 2007 đã chỉ định Khuyến cáo class I cho việc sử dụng oxy trong trường hợp SaO2 dưới 90% và class IIa cho tất cả các bệnh nhân UA, NSTEMI hoặc STEMI không biến chứng?
Trước tiên, chúng ta hãy xem lý do để đề nghị sử dụng oxy là gì?
Tăng oxy động mạch làm giảm tổn thương thiếu máu cục bộ và vùng nhồi máu và
Quan sát thấy rằng một số bệnh nhân nhồi máu cơ tim không biến chứng có giảm oxy máu động mạch do ứ dịch trong phổi và thông khí/tưới máu không phù hợp
Trong một bài tổng quan Cochrane của Cabello và cộng sự (2013), đánh giá bốn thử nghiệm ngẫu nhiên có đối chứng (n = 430 ) ở những bệnh nhân nghi ngờ hoặc đã được chứng minh AMI (STEMI hoặc NSTEMI) dưới 24 giờ sau khi khởi phát, trong đó can thiệp đã cho thở oxy (95% CI 0,75 đến 5,58) trong phân tích theo mục đích điều trị và 2,11 (KTC 95% 0,78 đến 5,68) ở những bệnh nhân đã xác nhận có AMI. Mặc dù có nguy cơ gây hại nếu dùng, nhưng số bệnh nhân chết thật sự có ý nghĩa cho thấy đây là 1 yếu tố nguy cơ có thể xảy ra
Cabello JB, Burls A, Emparanza JI, Bayliss S, Quinn T. Oxygen therapy for acute myocardial infarction. Cochrane Database of Systematic Reviews 2013, Issue 8. Art. No.: CD007160. DOI: 10.1002/14651858.CD007160.pub3. URL: http://onlinelibrary.wiley.com/doi/10.1002/14651858.CD007160.pub3/abstract)
Theo hướng dẫn, liệu pháp oxy thích hợp cho những bệnh nhân thiếu oxy nhưng nghịch lý là có thể gây tăng kháng trở và co thắt mạch vành (coronary vasoconstriction).
Tại sao vậy? Trong một bài báo được đánh giá xuất sắc của Moradkhan và Sinoway trong Tạp chí American College of Cardiology có tiêu đề “Xem xét lại vai trò của liệu pháp oxy ở bệnh nhân tim mạch”
(bấm vào đây để truy cập toàn văn:
http://www.ncbi.nlm.nih.gov/pmc/articles/PMC2941910/#!po=18.7500),
Các tác giả liệt kê một vài cơ chế có thể có của chứng tăng co mạch vành:
1. Tăng oxy máu dẫn tới hình thành các loại phản ứng oxy hóa
Điều này làm giảm sinh khả dụng của oxit nitric và hậu quả là gây co mạch.
2. Vai trò của các kênh K + ATP trong việc làm tăng co thắt mạch máu do tăng oxy máu gây ra
Trong tình trạng thiếu oxy và thiếu máu, giảm nồng độ ATP trong tế bào có tác dụng trung gian cho việc mở các kênh kali nhạy cảm với ATP, do đó gây ra sự phân cực lớn của các tế bào cơ trơn mạch máu và giãn mạch. Tuy nhiên, trong các tình huống tăng oxy máu, việc đóng các kênh K + ATP, là trung gian gây ra co thắt mạch vành.
3. Tăng oxy có thể gây co mạch bằng cách tác động trực tiếp vào các kênh Canxi L-type
Các nghiên cứu trên động vật cho thấy các kênh canxi trên tế bào cơ trơn mạch máu nhạy với oxy khi có tình trạng thiếu máu cục bộ liên quan giảm hoặc tăng oxy máu.
4. Tăng oxy có thể ảnh hưởng tới sự giải phóng angiotensin II với sự thay đổi về nồng độ endothelin-1
Các nghiên cứu riêng biệt đã chỉ ra rằng angiotensin I được sản sinh khi có tăng oxy máu, sau đó chuyển sang angiotensin II trên bề mặt của các tế bào nội bào. Angiotensin II thúc đẩy sự phóng thích endothelin-1 và do đó gây co mạch
5. tăng oxy máu làm tăng sinh sản phẩm gây co mạch 20-HETE
Tăng oxy gây tăng sinh 20-HETE, một chất chuyển hóa acid arachidonic và một thuốc co thắt mạnh trong điều hòa cơ.
Các thuốc chống tiểu cầu mới
Hai thuốc ức chế P2Y12 mới được thảo luận bên cạnh clopidogrel, tức prasugrel và ticagrelor (* P2Y12 đã được chứng minh là thụ thể hóa học của ADP, do đó chất ức chế P2Y12 ức chế ADP).
Clopidogrel đã được sử dụng trong một thời gian dài nhưng tính chất chống tiểu cầu của clopidogrel có thể thay đổi do các nguyên nhân khác nhau như ở các kiểu hình bệnh nhân khác nhau (bệnh béo phì, đái tháo đường) cũng như sự đa hình của hệ thống men CYP450 ở gan có thể gây trở ngại cho sự chuyển đổi sinh học clopidogrel.
Prasugrel đã được chứng minh là đạt được sự kết hợp nhiều thuốc chống huyết khối lớn hơn clopidogrel. Trong thử nghiệm TRITON-TIMI 38, prasugrel đã được chứng minh là làm giảm tỷ lệ tử vong do nguyên nhân tim mạch, nhồi máu cơ tim không gây tử vong hoặc đột quỵ không gây tử vong thấp hơn trong vòng 30 ngày so với dùng clopidogrel ở bệnh nhân có ACS. Lợi ích của prasugrel so với clopidogrel trong STEMI phải được cân nhắc khi có tăng nguy cơ chảy máu với prasugrel.
Ticagrelor là một chất ức chế P2Y12 nonthienopyridine, không cần chuyển hóa sang dạng có hoạt tính. Ticagrelor đã thu được khá nhiều ủng hộ do thử nghiệm PLATO. Thử nghiệm PLATO cho thấy điều trị bằng ticagrelor so với clopidogrel làm giảm đáng kể tỷ lệ tử vong do nguyên nhân mạch máu, nhồi máu cơ tim, hoặc đột quỵ mà không làm tăng tỷ lệ chảy máu
Tuy nhiên, một phát hiện khá thú vị trong phân tích nhóm nhỏ ở thử nghiệm PLATO cho thấy có sự tương tác đáng kể giữa hiệu quả điều trị và vùng địa lý, với tác dụng ticagrelor hiệu quả kém hơn rõ rệt ở Bắc Mỹ so với các khu vực khác. Hiện tượng biến thể địa lý chưa được biết chính xác – có thể do liều lượng aspirin cao hơn thường được sử dụng ở Hoa Kỳ.
Mặc dù việc điều trị kết hợp bằng thuốc chống tiểu cầu trong 1 năm (DAPT) được khuyến cáo sau khi đặt stent do STEMI, việc ngừng dùng thuốc ức chế P2Y12 sớm có thể là cần thiết nếu nguy cơ chảy máu lớn hơn lợi ích dự kiến của DAPT.
Fondaparinux
Fondaparinux đã được sử dụng rộng rãi trong chuyên ngành của chúng tôi. Tuy nhiên, hướng dẫn này chỉ ra rằng Fondaparinux có liên quan đến huyết khối của catheter. Do đó, không nên dùng Fondaparinux như thuốc chống đông máu duy nhất cho bệnh nhân được chỉ định PCI. Nên bổ sung các liều boluses tĩnh mạch của UFH (hoặc biivalirudin). Fondaparinux cũng chống chỉ định đối với những bệnh nhân có độ thanh thải creatinine dưới 30 ml / phút.